Die folgende Artikelreihe über Muttermilchernährung und Stillen von Frühgeborenen wendet sich an betroffene (werdende) Mütter: An Schwangere, die wegen drohender Frühgeburt zu Hause oder in der Klinik verweilen und an Mütter, die ihr Baby (oft unerwartet) zu früh bekommen haben und nun eine Anleitung brauchen, wie sie die großen Herausforderungen ihrer Situation meistern können, wie sie ihre Milchbildung aufbauen und wie sie später zum Stillen übergehen können.


Autorinnen und Mitwirkende:
Thea Juppe-Schütz, Fachkinderkrankenschwester für Anästhesie und Intensivmedizin, Still- und Laktationsberaterin IBCLC seit 1998, über 10 Jahre Stillbeauftragte einer zertifizierten BFHI-Geburtsklinik in einem Perinatalzentrum Level 1, seit 2004 Gutachterin der WHO/UNICEF-Initiative Babyfreundlich e.V. (BFHI), seit 2012 angestellte Still- und Laktationsberaterin im ambulanten Bereich mit dem Fokus auf komplexe Stillprobleme.
Katja Biernath-Kruse, Hebamme, Still- und Laktationsberaterin IBCLC seit 2014, Stillberaterin und Stillbeauftragte an einer Hamburger Klinik und Autorin der Kolostrumkarte.
Dr. Zsuzsa Bauer, Betreiberin des Still-Lexikons, hat den Beitrag mit weiteren Informationen ergänzt, lektoriert und für die Publikation aufbereitet. Eva Vogelgesang, Still- und Laktationsberaterin IBCLC und pflegerische Leiterin einer neonatologischen Intensivstation, hat inhaltliche Anregungen gegeben und Fotos zur Verfügung gestellt.
Inhaltsübersicht:
- Drohende Frühgeburt: Was kann ich für mein Kind jetzt tun?
- Muttermilch: Medizin für Frühgeborene
- So wird Ihr frühgeborenes Baby ernährt
- Aufbau und Aufrechterhaltung der Milchbildung nach Frühgeburt
- Aufenthalt in der Klinik
- Heimkehren mit dem frühgeborenen Baby
- Etablierung des Stillens an der Brust
- Interviews mit betroffenen Müttern
1. Drohende Frühgeburt: Was kann ich für mein Kind jetzt tun?

Schwanger sein und bis zum errechneten Geburtstermin weiter schwanger bleiben … Das wünscht sich in der Regel jede schwangere Frau. Was ist, wenn es sich ganz anders entwickelt? Dieser Abschnitt wendet sich an schwangere Frauen, die ab jetzt ohne zu arbeiten zu Hause oder in der Klinik abwarten und hoffen weiter schwanger zu bleiben, damit ihr Kind oder ihre Kinder in ihrem Bauch bleiben und dort weiter wachsen und reifen können.
Möglicherweise wurden Sie krankgeschrieben oder sind in einer Klinik, bekommen Medikamente und medizinische Maßnahmen. Ihr Abwarten und Ruhehalten hilft, damit Ihr Baby länger in Ihrem Bauch bleiben kann.
Auf einmal haben Sie viel Zeit, sich auszuruhen und zu entspannen. Und das ist erwünscht. Nichts tun und weiter schwanger sein: halbliegend sich ruhig verhalten, geduldig bleiben, auf dem Sofa sein, im Bett liegen, aushalten, ausharren, abwarten, ertragen, erdulden – mit Gefühlen von Ungewissheit, Unsicherheit, Angebundensein, Angst, Sorge und ggf. Schmerzen. Sie haben viele Gedanken und Fragen. Was hilft in dieser Situation?
Wir möchten Ihnen nun einige Möglichkeiten aufzeigen, wie Sie entspannen können. Finden Sie die Methode, die Sie anspricht, die gut zu Ihnen passt:
- Bewusstes Atmen: Eine oder beide Hände – auch gern überkreuzt – z. B. unterhalb der Schlüsselbeine auflegen. Atmen zu den Händen und spüren, wie sich Hände und Brustkorb bewegen. Langsames Zählen bis Zehn kann dabei unterstützend wirken, ggf. wieder von vorn beginnen. Augenschließen kann dabei unterstützen.
- Kauen: Kurzfristig z. B. Gurken, Möhren, andere Rohkost oder auch mal einen Kaugummi langsam und gründlich locker durchzukauen kann entspannend wirken.
- Rettender Gedanke: Gibt es etwas, das Sie gerne hören, sehen, riechen oder schmecken mögen, dann stellen Sie es sich vor. Das hilft sich zu entspannen.
Neben den Entspannungsübungen kann Sie auch eine bewusste Vorbereitung für die Zeit nach einer Frühgeburt stärken und eine gute Grundlage schaffen, den Start Ihres Babys ins neue Leben zu erleichtern.
- Sie können Informationen zum Thema Frühgeburt und Kontaktdaten für Unterstützungsmöglichkeiten sammeln, wie z. B. Elterngruppen und -vereine für Frühgeborene in Ihrer Nähe. Kontaktadressen gibt es beim Bundesverband „Das Frühgeborene Kind“ e.V. (fruehgeborene.de).
- Haben Sie bereits eine Hebamme für Wochenbettbetreuung? Weiß sie über die drohende Frühgeburt Bescheid? Sollten Sie noch keine Wochenbetthebamme gefunden haben, können Sie diese Zeit des Wartens weiter nutzen. Rufen Sie ggf. beim Hebammenverband Ihres Bundeslandes an und fragen Sie, wie Sie eine Hebammebetreuung noch bekommen können.
- Sie können sich zusätzlich auch nach einer Haushaltshilfe (aus dem Familien- und Bekanntenkreis oder z. B. bei caritativen Organisationen) umschauen, die Sie in der ersten Zeit nach der Geburt und nach der Heimkehr mit Ihrem Baby unterstützen kann und die sich ggf. auch um Ihre älteren Kinder kümmert.
- Schauen Sie auch nach, wo es Stillberatungsangebote in Ihrer Nähe gibt, eine Stillgruppe und gegebenenfalls auch eine Still- und Laktationsberaterin IBCLC, die Sie nach der Entlassung beim Etablieren des Stillens unterstützen kann (besuchen Sie dafür auch das Verzeichnis für Stillberatungsangebote im Still-Lexikon).
- Lesen Sie diese Artikelreihe durch, damit Sie gut vorbereitet sind.
- Schauen Sie sich Videos zur Milchgewinnung per Hand an – am besten zusammen mit der Person, die Sie zur Geburt begleiten wird. Sie kann Sie bei der Milchgewinnung nach der Geburt unterstützen. Bitte üben Sie noch nicht: Die Stimulation der Brust während der Schwangerschaft wird bei Frühgeburtsbestrebungen nicht empfohlen. Wird ein Kaiserschnitt oder eine Geburtseinleitung geplant, dann können Sie Ihre erste wertvolle Milch, das Kolostrum, bereits in der Zeit kurz vor der Geburt im Kreißsaal gewinnen. Dann steht das wertvolle Kolostrum Ihrem Baby direkt nach der Geburt zur Verfügung. Fragen Sie in der Klinik, ob die so genannte „Präpartale Kolostrumgewinnung“ in Ihrem Fall sinnvoll wäre.
- Sie können die Zeit des Wartens nutzen, um herauszufinden, wo Sie eine hochwertige elektrische Milchpumpe ausleihen können. Mütter von Frühgeborenen müssen in der Regel über mehrere Wochen bis manchmal Monate ihre Milch per Pumpe gewinnen. Ist Ihr Baby auf der Welt, kann z. B. Ihr Partner die Milchpumpe schnell besorgen. Es kann sinnvoll sein, auch in die Klinik Ihre eigene Milchpumpe mitzunehmen, damit Sie rund um die Uhr ohne Einschränkung abpumpen können (ausführliche Infos zu geeigneten Milchpumpen siehe im Kapitel Aufbau und Aufrechterhaltung der Milchbildung nach Frühgeburt).
-

Versuchen Sie noch während der Schwangerschaft zu klären, wie Sie nach einer eventuellen Frühgeburt bei Ihrem Kind sein können und wie Sie mit dem Aufbau der Milchbildung unterstützt werden. (© Jozef Polc) Nutzen Sie Ihren Aufenthalt in der Klinik, um sich über die dortigen Rahmenbedingungen nach der Geburt zu informieren. Fragen Sie, ob direkter Haut-zu-Haut-Kontakt nach der Geburt und erstes Brustentleeren innerhalb der ersten Stunde nach der Geburt ermöglicht werden (mehr dazu im Kapitel Aufbau und Aufrechterhaltung der Milchbildung nach Frühgeburt). Erkundigen Sie sich, wo die Kinderklinik sein wird und wie Sie bei Ihrem Kind sein können, wenn es in die Kinderklinik verlegt wird. Besorgen Sie sich die Namen der zuständigen Stillberaterinnen sowohl in der Geburtsklinik als auch in der Kinderklinik (falls vorhanden), die Sie bei der Milchgewinnung und beim Stillen unterstützen werden. Fragen Sie, ob Sie einen Termin für ein Vorgespräch erhalten können, um die wichtigsten Fragen zur Milchgewinnung und zum Stillen bereits vor der Geburt zu klären.
- Bereiten Sie sich mental darauf vor, Ihre Brüste zum ersten Mal möglichst innerhalb einer Stunde nach der Geburt und anschließend häufig, 8- bis 12-mal in 24 Stunden zu entleeren, bis Ihr Säugling selbst an der Brust effektiv trinken kann. Die Gewinnung von Muttermilch ist zunächst das Wertvollste, was Sie für Ihr frühgeborenes Baby tun können.
2. Muttermilch: Medizin für Frühgeborene
Ab dem ersten Moment der Schwangerschaft beginnt der Körper einer Frau alles für die Babyernährung vorzubereiten. Die Brüste werden während der Schwangerschaft schon größer, sie reifen und entwickeln sich weiter. Ab der 16. Schwangerschaftswoche produziert auch Ihr Körper seine erste Muttermilch, ohne dass sie gleich zu sehen ist. Muttermilch ist somit auch für Frühgeborene sofort ab Geburt da.
Muttermilch hat für die Gesundheit sowohl von reif- als auch von frühgeborenen Babys eine zentrale Bedeutung. Für Frühgeborene ist Muttermilch darüber hinaus ein Medikament und Therapeutikum. Sie hat unzählige besondere Inhaltsstoffe, die ausschließlich in Muttermilch, nicht jedoch in künstlicher Babynahrung vorkommen.
Ausschließlich in Muttermilch enthalten (Kühn, 2015):
- lebende Immunzellen sowie Immunglobuline: Sie schützen das Baby vor Infektionen.
- Wachstumsfaktoren: Sie steuern und unterstützen den kindlichen Stoffwechsel sowie das Wachstum und unterstützen die Reifung der kindlichen Darmschleimhaut.
- embryonale Stammzellen: Sie können jede Körperzelle bilden und reparieren.
- Zellen des mütterlichen Darmmikrobioms: Sie bilden eine gesunde Darmflora beim Baby aus, schützen seinen Darm und helfen ihm bei der Verdauung.
- Oligosaccharide: Sie nähren gesunde Bakterien der Darmflora, erleichtern die Verdauung, schützen vor Infektionen.
- Enzyme: Sie unterstützen die kindliche Verdauung und reduzieren den Stoffwechselstress beim Frühgeborenen.
- microRNA: Sie reguliert die Genexpression im kindlichen Körper.
Die Besonderheit der Frühgeborenenmuttermilch
Ihr Körper weiß, dass Ihr Kind zu früh geboren wurde und produziert in den ersten 4 bis 6 Wochen nach der Geburt eine besondere Frühgeborenenmuttermilch. Sie ist angepasst an die besonderen Bedürfnisse von Frühgeborenen.
Im Vergleich zur Milch für reifgeborene Babys hat die Frühgeborenenmuttermilch:
- doppelt so viele Immunzellen und Immunglobuline für einen verstärkten Immunschutz
- einen erhöhten Gehalt an Proteinen, Kalorien, Fett, ungesättigten Fettsäuren, Enzymen, Oligosacchariden und microRNA, die an die erhöhte Wachstumsgeschwindigkeit von Frühgeborenen angepasst ist.
Bei sehr kleinen, unreifen Frühgeborenen wird Frühgeborenenmuttermilch zusätzlich mit einem Fortifier (Verstärker) ergänzt, um den in diesem frühen Stadium besonders hohen Nährstoffbedarf zu decken. Frühgeborenenmuttermilch nährt Frühgeborene auf diese Weise optimal, sehr viel besser als künstliche Babynahrung. Sie fördert die Entwicklung des Babys, schützt es vor Infektionen und hilft vorhandene Infektionen zu überwinden. Sie hält den Darm gesund, kann vor einer – bei Frühgeborenen gefürchteten – zersetzenden Darminfektion (Nekrotisierende Enterocolitis) schützen. Frühgeborenenmuttermilch fördert die gesunde Augen- und Hirnentwicklung und ist der beste Schutz vor infektiösen Darmerkrankungen.
⇒ Wissenschaftliche Erkenntnisse belegen, dass Frühgeborene sich geistig und körperlich besser entwickeln und an weniger Erkrankungen im Magen-Darm-Bereich leiden, wenn sie Muttermilch erhalten. Die positive Auswirkung der Muttermilchernährung ist auch langfristig, noch lange nach der Säuglingszeit nachweisbar. Muttermilch hält ehemalige Frühgeborene die gesamte Kleinkindzeit bis zum Schulalter gesünder und stellt einen lebenslangen Schutz vor einer Reihe von Erkrankungen dar.
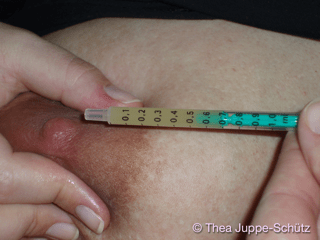
Nach einer Geburt trinkt ein Baby seine erste Muttermilch, das gelbe und dickflüssige Kolostrum (Hörinformation im Mittelteil der Kolostrumkarte). Kolostrum ist leicht verdaulich, voller Energie und hilft dem Baby das eigene Abwehrsystem aufzubauen. Es überzieht den Darm mit Millionen Antikörpern und aktiven Abwehrzellen wie eine Schutzschicht. Es hilft beim Ausscheiden des ersten schmerzlichen Stuhlgangs und enthält besonders viele Stammzellen. Deshalb hilft es dem Baby, wenn es möglichst gleich nach der Geburt, oft und viel Kolostrum erhält.
Kann ein neugeborenes Baby noch nicht an der Brust trinken, ist eine Brustmassage und das Gewinnen von Kolostrum mit der Hand ideal, um das Baby mit Kolostrum zu versorgen und die Milchbildung der Mutter anzuregen (Siehe dafür auch das Premiummodul Brustmassage und Kolostrumgewinnung mit vielen Kurzvideos). Beginnen Sie nach der Geburt so früh wie möglich, optimalerweise innerhalb der ersten Stunde nach der Geburt Ihr erstes Kolostrum zu gewinnen. So wird auch langfristig mehr Milch gebildet und die Bildung von viel Milch beginnt bereits früher. Mehr hierzu finden Sie im Kapitel Aufbau und Aufrechterhaltung der Milchbildung nach Frühgeburt.
3. So wird Ihr frühgeborenes Baby ernährt

Frühgeborene sind in der ersten Zeit nach der Geburt noch nicht in der Lage, an der Brust effektiv zu trinken: Zwar beginnen manche von ihnen ab Geburt an der Brust zu lecken und nach ihr zu suchen, aber ihnen fehlt noch die Kraft, die Ausdauer und die neurologische Reife, um die Brust effektiv entleeren können. Oft haben sie im Verhältnis zur Brustwarze noch einen kleinen Mund. Zudem müssen manche Frühgeborene in der Anfangszeit beatmet werden und/oder befinden sich in einem kritischen Allgemeinzustand.
Zur Ernährung erhalten manche Frühgeborene Flüssigkeit und Nährstoffe zunächst über eine Infusion (parenterale Ernährung). In den meisten Fällen werden Frühgeborene bereits kurze Zeit nach der Geburt enteral, d. h. über das Verdauungssystem ernährt, idealerweise mit Kolostrum, also der ersten Milch der Mutter. Bei Frühgeborenen, die noch zu unreif sind, um oral, also über den Mund ernährt werden zu können, wird die Nahrung über eine Magensonde verabreicht, die ihnen über die Nase oder den Mund durch die Speiseröhre in den Magen eingeführt wird. Auch in diesem Fall ist es üblich, als Schutzmaßnahme den Mund mit einem in Muttermilch getränkten Watteträger auszustreichen.

Späte Frühgeborene (d. h. zwischen der 34+0 und 36+6 Schwangerschaftswoche geboren), die oral (d. h. über den Mund) ernährt werden können, erhalten ab der Geburt idealerweise Kolostrum mit dem Löffel oder einer Spritze.
Am Anfang erhalten Frühgeborene wenige Milliliter Kolostrum etwa alle zwei Stunden. Mit der Zeit wird die Muttermilchmenge gesteigert. An den meisten Kliniken ist es üblich, Babys per Flasche zu füttern. Stillfreundlicher sind alternative Fütterungsmethoden, wie Löffel, Pipette, Spritze und Becher, und in erster Linie die Zufütterung an der Brust.
Je nach Zusammensetzung des Personals gibt es auf der Station Still- und Laktationsberaterinnen IBCLC, die sich mit alternativen Fütterungsmethoden auskennen und die Eltern anleiten können. An Kliniken mit dem WHO/UNICEF-Zertifikat „Babyfreundlich“ und einigen weiteren in der Stillförderung engagierten Kliniken werden Saugflaschen deutlich seltener und zurückhaltender genutzt, es sei denn, die Eltern wünschen diese Ernährungsform. Im Folgenden werden die Fütterungsmethoden detaillierter dargestellt.
Fütterungsmethoden bei Frühgeborenen
Magensonde: Bei sehr kleinen Frühgeborenen ist die Sondierung oft der einzige Weg, eine ausreichende Versorgung mit Nahrung sicherzustellen. Die Sonde wird über die Nase oder den Mund eingeführt. Die Nahrung wird über eine Spritze verabreicht. Die Eltern können die Verabreichung von Milch vom Klinikpersonal erlernen und die Fütterung dann selbstständig durchführen.

Damit das Baby lernt die Sättigung mit dem Geschmackserlebnis von Muttermilch zu verbinden, kann es während der Nahrungsaufnahme über einen sterilen Watteträger oder eine Pipette etwas Muttermilch in den Mund erhalten. Der Geschmack von Muttermilch ist bereits für Frühgeborene ein großer Genuss. Außerdem gilt Muttermilch als Immuntherapie: Sie schützt die Schleimhäute des frühgeborenen Babys. Lassen Sie sich durch das Personal einweisen, wie Sie die Mundschleimhäute Ihres Babys mit Kolostrum ausstreichen.

Idealerweise wird die Sondenfütterung so oft wie möglich an der Brust der Mutter durchgeführt: Während das Baby Milch in seinen Magen bekommt, darf es an der Brustwarze riechen, lecken, schmecken, saugen und zumindest Hautkontakt (Lippen- und Nasenkontakt) zur Brustwarze haben, damit es die Nahrungsaufnahme mit der Brust verbindet. Dabei kommt es nicht darauf an, dass das Baby Milch entleert: Auch das so genannte non-nutritive Saugen fördert die spätere Stillfähigkeit und die Milchbildung der Mutter. Außerdem gelangen Keime aus dem Mund-Nasen-Rachen-Raum des Babys über die Brustwarzen in die Milchgänge der Mutter, gegen die in der Muttermilch Abwehrstoffe gebildet werden. Auf diese Weise wird das noch schwache Immunsystem des Babys noch effektiver durch die Muttermilchernährung unterstützt. Hautkontakt und non-nutritives Saugen können oft bereits bei den ganz kleinen Babys mit < 1000 g und unter Atemhilfe praktiziert werden.
Sobald das frühgeborene Baby in der Lage ist, die Nahrung vollständig oral (also per Mund) aufzunehmen, wird die Ernährungssonde gezogen. In der Regel gibt es eine Übergangsphase: Das Kind übt bereits die Milch durch Stillen, aus der Flasche oder mithilfe alternativer Fütterungstechniken aufzunehmen, während eine ausreichende Nahrungsaufnahme per Sonde sichergestellt wird.
Saugflaschen: Die Flaschenfütterung ist in den meisten Kinderkliniken nach wie vor die Norm, mit der sich alle Mitarbeiterinnen auskennen. Mit der Flasche kann das Personal das Baby füttern, auch wenn die Mutter nicht anwesend ist, das Saugbedürfnis des Babys wird befriedigt.
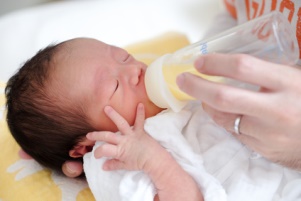
Die Flaschenfütterung ist im Vergleich zu alternativen Fütterungsmethoden mit verschiedenen Nachteilen verbunden. Das Risiko von Sauerstoffsättigungsabfällen und Aspirationen (Eindringen der Milch in die Atemwege) ist bei der Flaschenfütterung im Vergleich zu alternativen Fütterungsmethoden – bei denen das Baby die Milch aktiv mit der Zunge aufschleckt oder an der Brust saugt – erhöht (siehe auch eine Übersicht der Neugeborenenintensivstation des Klinikums Solingen).
Darüber hinaus hat das Baby bei der konventionellen Flaschenfütterung wenig Einfluss darauf, wie viel und in welchem Tempo es trinkt. Dies führt zu erhöhtem Stress – dadurch ist der Energieverbrauch des Babys höher: Energie, die es unbedingt für sein rasches Wachstum benötigt. Die Fütterung mit der Flasche kann außerdem das Risiko für späteres Übergewicht erhöhen. Die Flaschenfütterung verringert zudem die Wahrscheinlichkeit, dass das Baby bei Entlassung ausschließlich gestillt wird. Denn bei der Flaschenfütterung wird die Zunge hinter die Zahnleiste geschoben, während beim Stillen die Zunge aus dem Mund herausgesteckt wird. Der ganze Trinkvorgang ist ein anderer. Daher erschwert die Verwendung der Flasche die spätere Umstellung auf das Stillen. Kliniken mit dem WHO/UNICEF-Zertifikat „Babyfreundlich“ und einige weitere in der Stillförderung engagierte Kliniken verzichten aus diesen Gründen nach Möglichkeit auf die Flaschenfütterung, es sei denn, die Eltern wünschen diese Fütterungsform. Sollte Ihre Klinik die Flaschenfütterung bevorzugen und keine Unterstützung zu stillfreundlichen Fütterungsmethoden anbieten, kann das Stillen später dennoch klappen, wenn Sie mit Unterstützung Ihrer Hebamme oder einer IBCLC über viel Hautkontakt und viele kleine Stillmahlzeiten mit Ihrem Kind das Stillen an der Brust lernen. Dazu benötigen Sie Geduld, Zeit und Unterstützung.
Das Verschluckungsrisiko ist bei der Flaschenfütterung am höchsten, wenn das Baby auf dem Rücken liegt. Füttern während seitlichen Liegens oder in halb aufrechter Haltung reduziert dieses Risiko. Bei der „babygerechten Flaschenfütterung“ (paced bottle feeding) wird die Flasche flach gehalten und das Baby erhält Milch nur, wenn es saugt. So kann es die Nahrungsaufnahme besser selber steuern.
Manchmal wird den Eltern erzählt, dass Flaschenfütterung für Babys einfacher sei als das Stillen und dass daher zunächst die Flaschenfütterung funktionieren muss, bevor ein Baby gestillt werden kann. Zwar lässt sich mit einer Flasche eher dafür sorgen, dass das Kind die vorgesehene Nahrungsmenge zu sich nimmt, aber Flaschenfütterung bedeutet für Babys mehr Stress als Stillen. Wie wissenschaftliche Studien aufgezeigt haben, kann das Baby Saugen und Schlucken beim Stillen besser koordinieren als bei der Flaschenfütterung, auch die Sauerstoffsättigung und das Atemmuster fallen beim Stillen günstiger aus. Darüber hinaus ist das Baby durch den direkten Haut-zu-Haut-Kontakt beim Stillen stabiler und ruhiger, und die Brustwarze löst im Gegensatz zu festen Saughilfen keinen Würgereiz aus.
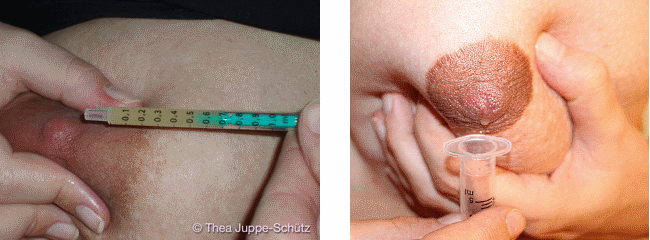
Spritzen: Mithilfe von Spritzen erhalten Babys häufig das Kolostrum. Die Mutter kann ihr Kolostrum direkt in die Spritze tropfen lassen oder mit der Spritze aufziehen. Die Spritze kann an die Magensonde gesteckt werden, um das Baby zu füttern.
Um ein Baby, das bereits oral ernährt werden kann, mithilfe der Spritze zu füttern, werden die Lippen des Babys gekitzelt, bis die Zunge herauskommt. Die Milch wird auf die Zunge geträufelt, das Baby schleckt die Milch auf.
Die Spritze kann auch während der Stillversuche zur zusätzlichen Verabreichung kleiner Milchmengen benutzt werden. Während das Baby an der Brust saugt, erhält es die zusätzliche Milch über den Mundwinkel, gegebenenfalls mit dem weichen Aufsatz, der Fingerfeeder genannt wird.
Pipetten: Pipetten werden auf ähnliche Weise eingesetzt wie Spritzen. Mithilfe von weichen Kunststoffpipetten können wenige Tropfen Muttermilch in den Mund des Babys geträufelt werden, während der Sondenfütterung oder auch vor oder während Stillversuchen. Man kann auch über die Brustwarze Milch tropfen oder ablaufen lassen, um das Interesse des Babys am Stillen zu wecken.
 Löffel: Mithilfe des Löffels können Frühgeborene, welche oral gefüttert werden können, wenige Milliliter Kolostrum erhalten. Die Mutter kann ihr Kolostrum auf den Löffel ausmassieren. Einzelne Tropfen Milch werden auf die Zunge des Babys getropft. Das Baby schleckt die Milch anschließend aus dem Löffel auf (siehe dazu das Video des Global Health Media Project).
Löffel: Mithilfe des Löffels können Frühgeborene, welche oral gefüttert werden können, wenige Milliliter Kolostrum erhalten. Die Mutter kann ihr Kolostrum auf den Löffel ausmassieren. Einzelne Tropfen Milch werden auf die Zunge des Babys getropft. Das Baby schleckt die Milch anschließend aus dem Löffel auf (siehe dazu das Video des Global Health Media Project).
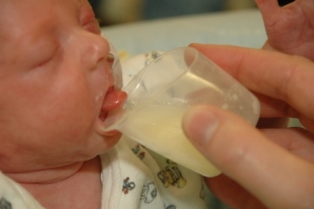
Becher oder Medikamentenschiffchen: Mithilfe von Becherfütterung erhalten Babys größere Mengen (30 ml) Muttermilch. Das Prinzip ist ähnlich wie bei der Löffelfütterung. Auch hier darf die Milch nicht in das Baby hineingeschüttet werden, sondern das Baby schleckt die Milch mit der Zunge auf. Hört das Baby auf zu schlecken, schließt es den Mund oder schläft entspannt und zufrieden ein, dann hat es bei dieser Mahlzeit genug Nahrung erhalten. (siehe dazu das Video des Global Health Media Project)

Löffelartiger bzw. becherartiger Flaschenaufsatz (SoftCup und SoftFlow): Diese Hilfsmittel funktionieren wie Löffel, es können jedoch größere Mahlzeiten mit ihnen gegeben werden (80 ml Fassungsvermögen). Die Milch darf auch hier nicht in den Mund des Babys geschüttet werden, weil sich das Baby verschlucken kann. Zunächst werden die Lippen des Babys mit dem Aufsatz berührt. Daraufhin streckt das Baby die Zunge heraus und schleckt die Milch aktiv auf.
Das Füttern mit dem SoftCup fällt Eltern, die sich mit dem Becher unsicher fühlen, oft leichter, da bei größeren Milchmengen weniger gekleckert wird und der löffel- oder becherartige Aufsatz weicher ist.
Brusternährung mithilfe einer Ernährungssonde: Zufütterung an der Brust ist die ideale stillerhaltende Methode. Sobald die Milch reichlicher fließt, werden dazu in manchen Kliniken Ernährungssonden benutzt. Während das Baby an der Brust saugt, erhält es zusätzlich Milch aus der Sonde, die mit einem hautfreundlichen Haftstreifen an die Brust geklebt ist. Auf diese Weise lernt das Baby die Nahrungsaufnahme mit der Brust zu verbinden. Eine Nachfütterung nach dem Stillen mit der Flasche, dem Löffel oder dem Becher ist nicht mehr erforderlich. Eine Zufütterung an der Brust unterstützt außerdem die Milchbildung der Mutter und die Mutter-Kind-Bindung. Sie erhöht die Stillrate, die Stilldauer sowie die Wahrscheinlichkeit des ausschließlichen Stillens bei der Entlassung.
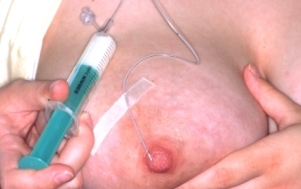
Die Zufütterung an der Brust wird bislang noch nicht an allen Kliniken praktiziert. Viele Mitarbeiterinnen sind mit der Methode nicht vertraut. Außerdem ist bei dieser Methode eine enge Zusammenarbeit zwischen Personal und der Mutter erforderlich, die Mutter muss für die Fütterung anwesend sein. An manchen Kliniken, wo die Fütterung der Säuglinge durch das Personal üblich ist, wird die Zufütterung an der Brust als aufwendig und hinderlich erlebt. Doch, wenn die Mutter die Methode erst einmal kennt und ihr Baby selbstständig füttern kann, wird das Personal entlastet.
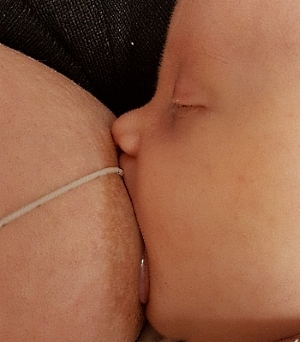
Zur Zufütterung an der Brust wird die Nahrungssonde mit einem hautfreundlichen Haftstreifen an die Brust der Mutter geklebt. Die Spritze der Sonde sollte minimal über die Spitze der Brustwarze hinausragen. Ist die Brustwarze aufgerichtet, darf der Schlauch nicht darüber hinausragen. Das andere Ende der Sonde kann mit einer Spritze verbunden werden. Mit eingestecktem Stempel kann die Mutter den Milchfluss durch langsames und vorsichtiges Zudrücken anhand der Signale des Babys genau dosieren. Wird der Stempel entfernt, fließt die Milch aufgrund der Gravitation. Der Milchfluss wird schneller, wenn die Spritze weiter oben ist und langsamer, wenn die Spritze gesenkt wird.
Die Nahrungssonde kann auch in eine mit Milch gefüllte Flasche getaucht werden. Je höher die Milchflasche, umso leichter und auch schneller fließt die Milch. Zieht das Baby ein Vakuum, dann kann die Flasche unten stehen, das Baby zieht die Milch mithilfe des Vakuums hoch.
Die Nahrungssonden werden nach jeder Benutzung mit Spülmittel und anschließend mit klarem Wasser gespült, durch Durchpusten von Luft mit der Spritze und anschließend an der Luft aufgehängt oder auf einem sauberen Geschirrtuch getrocknet und täglich ausgetauscht.
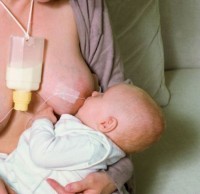
Brusternährungsset: Das Brusternährungsset eignet sich für die Zufütterung an der Brust im häuslichen Umfeld nach der Klinikentlassung. Aus hygienischen Gründen – wegen der aufwendigen Reinigung – wird es in Krankenhäusern nicht eingesetzt, wo zur Zufütterung an der Brust die wegwerfbaren Einmalsonden bevorzugt werden.
Sollte mein frühgeborenes Baby einen Schnuller erhalten?
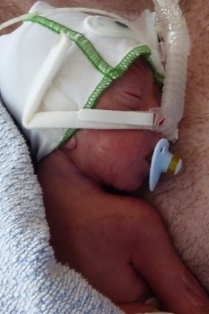
Idealerweise erhält ein Baby, das gestillt werden soll, keinen Schnuller und befriedigt sein Saugbedürfnis ausschließlich an der Mutterbrust. Somit werden das Stillen, die Milchbildung und die Mutter-Kind-Bindung gefördert. Wenn eine vorübergehende Trennung von der Mutter nicht vermeidbar ist oder das frühgeborene Baby nicht an der Brust saugen kann, dann kann der Schnuller z. B. während der Sondenfütterung gegeben werden. So lernt das Baby, dass Saugen und Nahrungsaufnahme zusammengehören. Solange das Stillen noch nicht möglich ist oder wenn die Mutter nicht anwesend ist, kann der Schnuller helfen, das Baby zu beruhigen und in den Schlaf zu begleiten. Sollten Mutter und Baby zusammen sein, kann die Beruhigung und die Fütterung immer an der Brust erfolgen.
⇒ In der Zeit, wo das Baby auf das Stillen umgestellt wird, ist es sinnvoll, den Schnuller einzuschränken und idealerweise komplett wegzulassen. Das steigert das Interesse des Babys, an der Brust zu trinken.
Nahrungen für Frühgeborene
Die wertvollste Nahrung für Babys ist die frische, unbehandelte (rohe) Muttermilch. Je jünger das frühgeborene Baby, umso überlebenswichtiger ist es, dass es Muttermilch erhält. An zweiter Stelle steht auf Vorrat eingefrorene und anschließend aufgetaute Muttermilch. An dritter Stelle steht pasteurisierte Muttermilch. Pasteurisierung von Muttermilch ist gelegentlich erforderlich, um bestimmte Erreger (Bakterien oder Viren) in der Muttermilch unschädlich zu machen. Hierzu wird auch das Einfrieren von Muttermilch genutzt (siehe weiter unten: Umgang mit Cytomegalovirus). Durch Pasteurisierung werden wichtige Bestandteile der Muttermilch – wie lebende Immunzellen zum Schutz des Babys – vermindert. Pasteurisierte Muttermilch ist jedoch deutlich besser als künstliche Säuglingsnahrung.
Sollte die gewonnene Muttermilch mengenmäßig nicht ausreichen, braucht das Baby zusätzliche Nahrung aus anderen Quellen. Aus verschiedenen Erhebungen geht hervor, dass in Deutschland lediglich 16 % der sehr kleinen (VLBW) Frühgeborenen ausschließlich Muttermilch erhalten, während 17 % ausschließlich mit Formulanahrung ernährt werden. Die große Mehrheit der frühgeborenen Kinder (68 %) werden auf den Neonatologien mit Zwiemilch, d. h. sowohl mit Muttermilch aus auch mit künstlicher Säuglingsnahrung ernährt (Spiegler, 2016). Der wichtigste Einflussfaktor auf die Ernährung Frühgeborener war dabei die Klinik: Welchen Stellenwert Muttermilchernährung und Stillen dort innehatten und wie diese unterstützt wurden. An Kliniken mit guter Unterstützung zur Muttermilchernährung und Stillen wird die Mehrheit der frühgeborenen Babys ausschließlich mit Muttermilch ernährt. Ohne entsprechende Unterstützung der Mütter im frühen Wochenbett werden fast alle Babys mit künstlicher Nahrung ernährt: Entweder ausschließlich oder ergänzend zur Muttermilch (Kühn, 2019, Rodrigues et al., 2017).
Die Muttermilchersatznahrung, die bei Frühgeborenen eingesetzt wird (Frühgeborenenformula), hat aufgrund des erhöhten Bedarfs einen höheren Energie- und Nährstoffgehalt als die Muttermilchersatznahrung für reifgeborene Babys. Dennoch trägt die Ernährung mit Frühgeborenenformula im Vergleich zu Muttermilch ein erhöhtes Risiko für verschiedene, zum Teil schwerwiegende Erkrankungen, wie die Nekrotisierende Enterokolitis. Aus diesem Grund versucht man heute auch auf Spendermilch zurückzugreifen, wenn Muttermilch allein nicht ausreicht, vor allem für sehr unreife Frühgeborene. Idealerweise wird Frühgeborenenmuttermilch anderer Frühchenmütter eingesetzt. Alternativ kann auch die Milch von Müttern reifgeborener und auch älterer Säuglinge genutzt werden. Die Besorgung von Spendermilch erfolgt in der Regel über die Klinik z. B. über andere Frauen, die auch ein Kind in der Klinik haben und Milch auf Überschuss produzieren. Manche Kliniken verfügen hierzu über eine Frauenmilchbank. Über das Internet erwerbliche Frauenmilch ist zur Ernährung von Frühgeborenen nicht geeignet. Für Frauenmilchspenden werden die Mütter und ihre gewonnene Milch medizinisch untersucht. Es wird eine Auswahl geeigneter Spenderinnen getroffen, die hygienisch einwandfreie Lieferung und Aufbewahrung der Frauenmilch wird gewährleistet. Teilweise werden Frauenmilchspenden aus Sicherheitsgründen pasteurisiert und auf diese Weise gehen bestimmte Teile der positiven Eigenschaften dieser Milch verloren. Deshalb wird nach Möglichkeit die Milch der eigenen Mutter oder rohe Spenderfrauenmilch verwendet.
Nahrungshierarchie für Frühgeborene
[modifiziert nach Kühn, 2019]
- Frische, unbehandelte (rohe) Muttermilch
- Eingefrorene und aufgetaute Muttermilch
- Pasteurisierte Muttermilch
- Spendermilch von Müttern Frühgeborener
- Spendermilch von Müttern Termingeborener
- Frühgeborenenformula
Anreicherung von Muttermilch für Frühgeborene
Die Wachstumsgeschwindigkeit kleiner Frühgeborener beträgt das Mehrfache termingeborener Babys. Daher haben sie einen deutlich erhöhten Bedarf an Nährstoffen, der durch Muttermilch allein nicht gedeckt werden kann. Dieser wird durch so genannte Fortifier (Verstärker) zugeführt, der bestimmte Vitamine und Mikronährstoffe enthält. In manchen Kliniken wird die Muttermilch in der Milchküche mit dem Fortifier angereichert, in anderen wird der Fortifier kurz vor der Gabe der Muttermilch zugeführt. Wie lange der Fortifier zusätzlich verabreicht werden muss, ist individuell verschieden. Häufig wird er bis zum errechneten Geburtstermin gegeben, bei Babys, die sehr langsam zunehmen, oft auch bis zur 52. „Schwangerschaftswoche“ (bis zu einem korrigierten Alter von 12 Wochen). Sehr kleine Frühgeborene erhalten für ihre optimale Entwicklung zusätzlich ein Eiweißsupplement (Kühn, 2019).
 Wenn Sie mehr Milch zur Verfügung haben als Ihr Baby momentan braucht, dann kann der Fett- und somit der Kaloriengehalt Ihrer verabreichten Milch erhöht werden. Auf diese Weise nimmt Ihr Baby stärker zu.
Wenn Sie mehr Milch zur Verfügung haben als Ihr Baby momentan braucht, dann kann der Fett- und somit der Kaloriengehalt Ihrer verabreichten Milch erhöht werden. Auf diese Weise nimmt Ihr Baby stärker zu.
Die Morgenmilch, die nach der meist längeren nächtlichen Pumppause gewonnen wird, hat zwar in der Regel das höchste Volumen, aber den niedrigsten Fettgehalt. Daher können Sie diese Morgenmilch für eine spätere Nutzung einfrieren und das Kind zunächst mit Muttermilch füttern, die Sie am restlichen Tag mit kürzeren Pumpabständen gewinnen. Alternativ können Sie Ihre Morgenmilch in mehreren Fraktionen gewinnen. Die Milch, die Sie in den ersten 2–3 Minuten gewinnen (sog. „Vordermilch“, sie ist fettarm), frieren Sie ein. Die Milch, die Sie anschließend gewinnen (sog. „Hintermilch“), fangen Sie in einem neuen Behälter auf. Diese sog. „Hintermilch“ hat einen höheren Fettanteil und kann bevorzugt gegeben werden.
Der Fettgehalt der Milch wird außerdem höher, wenn Sie:
- Ihre Brust nach einer kürzeren Pumppause (z. B. innerhalb von zwei Stunden) und gründlicher entleeren
- vor der Milchgewinnung Ihre Brust massieren
- die Milchgewinnung beim Abpumpen manuell unterstützen (siehe „Hands-on Pumping im Abschnitt Aufbau und Aufrechterhaltung der Milchbildung).
Siehe zu diesem Thema auch den Artikel Hintergrundwissen zum Milchspendereflex und Fettgehalt der Muttermilch.
Es gibt noch weitere Möglichkeiten, den Fettgehalt der verabreichten Milch zu erhöhen, sollte dies von den betreuenden Ärzten gewünscht sein, damit das Baby stärker zunimmt (siehe Handout Aber bitte mit Sahne!). Sprechen Sie mit dem Personal ab, ob diese Maßnahmen im Fall Ihres Babys sinnvoll sind und falls ja, lassen Sie sich dabei unterstützen.
Umgang mit Cytomegalovirus (CMV)
Etwa die Hälfte der Frauen hat in ihrem Leben eine Infektion mit CMV durchgemacht. Zwar ist der Virus für Erwachsene und reifgeborene Säuglinge harmlos: Für Frühgeborene ≤ 32. Schwangerschaftswoche kann der Virus jedoch manchmal eine gewisse Gefahr darstellen. Die Brustdrüse reaktiviert einige Tage nach der Geburt den Virus und scheidet ihn mit der Muttermilch aus, wahrscheinlich als eine Art Impfung für den Säugling. Bei reifen Babys ist dieser Mechanismus ein Gesundheitsschutz, für ganz kleine jedoch manchmal eine gewisse Gefahr. In den ersten 5 bis 7 Tagen nach der Geburt kann die Muttermilch dem Baby immer frisch gegeben werden, weil sie garantiert CMV-frei ist. Danach wird bei CMV-positiven Müttern von Babys ≤ 32. Schwangerschaftswoche (ab 32+0 SSW) etwa bis zur 8. Woche nach der Geburt oder bis das Baby älter als 32 Wochen alt ist, Muttermilch in manchen Kliniken vor der Fütterung zunächst pasteurisiert oder auf ‒20⁰C tiefgefroren, um das Risiko einer CMV-Erkrankung auszuschließen. Andere Kliniken verfüttern die Muttermilch weiter nativ, um die Qualität der Muttermilch zu erhalten. Zurzeit gibt es keine einheitliche Vorgehensweise, die an allen Kliniken praktiziert wäre. Alle Vorgehensweisen haben ihre Vor- und Nachteile.
Die Milch CMV-negativer Mütter kann ohne Bedenken ununterbrochen frisch verabreicht werden.
Die Fütterung mit dem Personal abklären
Lassen Sie sich den Ernährungsplan Ihres Babys zeigen! Besprechen Sie mit dem Personal, welche Mahlzeiten Sie Ihrem Baby verabreichen möchten und welche vom Personal gegeben werden sollen. Halten Sie die Vereinbarung schriftlich fest: einmal für Sie und einmal für das Personal. Auf diese Weise lässt sich z. B. vermeiden, dass Sie zum Stillen oder Füttern kommen und dann erfahren müssen, dass Ihr Baby gerade gefüttert worden ist und zurzeit satt und zufrieden schläft.
4. Aufbau und Aufrechterhaltung der Milchbildung nach Frühgeburt

Nach der Geburt ist der Körper einer Frau auf die Milchbildung bestens vorbereitet – auch nach einer Frühgeburt. Damit die Milchbildung gut in Gang kommt, wird die erste Milch aus der Brust – das Kolostrum – früh nach der Geburt (innerhalb der ersten Stunde), häufig (8- bis 12-mal in 24 Stunden) und gründlich entleert. Das zeigt dem Körper, dass Milch gebraucht wird und setzt das Signal für reichliche Milchbildung.
⇒ Durch die frühe, häufige und gründliche Brustentleerung wird früher und mehr Milch gebildet, auch langfristig.
Da Frühgeborene noch nicht in der Lage sind, an der Brust effektiv zu trinken, wird die Milch auf andere Weise – per Hand und Pumpe – gewonnen. In den ersten Tagen lässt sich das zähflüssige Kolostrum mit den Händen effektiver gewinnen als mit einer Milchpumpe, auch nach einem Kaiserschnitt, am Rücken liegend. Die Handgewinnung verhindert außerdem, dass die kleinen Kolostrummengen am Pumpset haften bleiben und verloren gehen. Das zusätzliche Pumpen ab dem ersten Tag hilft, den Körper auf viel Muttermilchbildung vorzubereiten und die Milchmenge für die Zukunft zu „bestellen“ und damit für Ihr Kind zu sichern. Mindestens 100 Minuten Pumpen an beiden Brüsten pro 24 Stunden stellen den Körper gut auf die Milchbildung ein. Das entspricht 8- bis 12-mal 15 Minuten doppelseitigem Pumpen. Etwa 120 Minuten in 24 Stunden sind ein guter Anfang. Durch die frühe und häufige Entleerung werden in den Brustdrüsen viele Rezeptoren für das Milchbildungshormon Prolaktin angelegt und die Milchbildung wird sehr schnell etabliert.
Überproduktion erwünscht
Auch wenn Ihr frühgeborenes Baby zunächst nur kleine Muttermilchmengen trinken kann, sollte in den ersten 2–3 Wochen die volle Milchbildung aufgebaut werden, die ein reifgeborenes Baby brauchen würde, weil die Stillhormone vor allem in dieser ersten Zeit große Wirksamkeit auf die Milchmenge haben. Später, wenn Ihr Baby größer ist und eine höhere Tagesmenge braucht, lässt sich die Milchbildung nicht mehr so gut steigern wie in der Anfangszeit. Eine Überproduktion ist bei Frühchenmüttern daher erwünscht.
Die auf Überschuss produzierte Milch können Sie auf Vorrat einfrieren. Dadurch können Sie schnell viel Milch für Ihr Baby bereitstellen. Sie können einen Teil Ihrer überschüssigen Muttermilch über Ihre Klinik auch anderen frühgeborenen oder kranken Babys spenden, deren Mutter keine ausreichende Milchbildung aufbauen konnte.
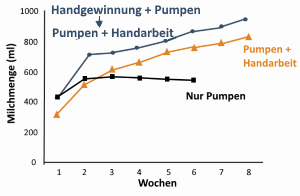
Die sichere Milchmenge
Versuchen Sie folgende Milchmengen pro 24 Stunden zu erreichen, um Ihre Milchbildung für Ihr Baby auch langfristig zu sichern:
| Tage nach Geburt | Gesicherte Milchmenge |
| 5–10 | ~ 600 ml |
| 14 | ~ 800 ml |
| 21 | ~ 1000 ml |
Für Zwillinge wäre das erste Ziel nach 5–10 Tagen 800 ml Muttermilch und später 1600 ml und mehr.
So können Sie Ihre Milchbildung schnell und sicher aufbauen
In diesem Abschnitt wird die optimale Vorgehensweise zum Aufbau einer reichlichen Milchbildung in den ersten Tagen Schritt für Schritt dargestellt. In der Realität ist diese Vorgehensweise nicht immer umsetzbar. Was Sie dann unternehmen können, lesen Sie im Abschnitt weiter unten „Herausforderungen beim Milchbildungsaufbau meistern“.
Tag 1, Tag der Geburt:
- Verbringen Sie die Zeit nach der Geburt in Haut-zu-Haut-Kontakt mit Ihrem Baby. Sollte Haut-zu-Haut-Kontakt nicht möglich sein, bitten Sie darum, Ihr Baby sehen und berühren zu dürfen. Schauen Sie zumindest ein Foto oder ein Video von Ihrem Baby an.
- Entleeren Sie Ihre Brust möglichst innerhalb der ersten Stunde nach der Geburt nach einer Brustmassage per Hand (Siehe dafür auch das Premiummodul Brustmassage und Kolostrumgewinnung mit vielen Kurzvideos).
- Setzen Sie die Brustmassage und die Handgewinnung 2- bis 3-mal im Stundenabstand fort.
- Stimulieren Sie Ihre Brust per Hand anschließend durchschnittlich alle 2 bis 3 Stunden (vom Beginn einer Handgewinnung bis zum Beginn der nächsten Handgewinnung), wobei gleichmäßige Zeitabstände nicht erforderlich sind. Wichtig ist, dass Sie auf 8 bis 12 Stimulierungen der Brust (Pumpen und gern zusätzliche Handgewinnung) innerhalb von 24 Stunden kommen. Führen Sie eine Strichliste, um die Anzahl der Stimulierungen in 24 Stunden zu dokumentieren.
- Fangen Sie nach den ersten Handentleerungen an, jedes Mal zusätzlich auch eine Milchpumpe zu benutzen. Pumpen Sie dabei mit einer elektrischen Intervall-Doppelmilchpumpe an beiden Brüsten gleichzeitig 15 Minuten lang, auch wenn keine Milch entleert wird.
Tag 2:
- Setzen Sie die regelmäßige Brustmassage und Stimulierung mit einer elektrischen Intervall-Doppelmilchpumpe 8- bis 12-mal in 24 Stunden für jeweils 15 Minuten und zusätzlich per Hand fort (durchschnittlich alle zwei bis drei Stunden), wobei gleichmäßige Zeitabstände nicht wichtig sind.
- Praktizieren Sie nach Möglichkeit regelmäßig ausgedehnte Kuschelzeiten in Haut-zu-Haut-Kontakt mit Ihrem Baby (siehe dazu das Video des Global Health Media Project).
- Schlafen Sie nachts unbedingt 4 bis 5 Stunden durch und pumpen Sie vorher und nachher, davon einmal nachts. Anschließend können Sie weiterschlafen.
- Führen Sie ein Protokoll, um die Uhrzeit des Pumpbeginns und die Menge der gewonnenen Milch zu dokumentieren.
Ab Tag 3:
- Behalten Sie alle Punkte ab dem zweiten Tag bei.
- Lernen Sie Power Pumping und Hands-on Pumping kennen und setzen Sie diese Methoden zusätzlich zur Steigerung der Milchmenge ein. Dabei können Sie frei aussuchen, mit welcher Methode Sie besser zurechtkommen.
Nachdem die volle Milchbildung aufgebaut ist
Haben Sie nach 10 bis 14 Tagen eine sichere Milchbildung aufgebaut (mindestens 600 ml, idealerweise 800 bis 1000 ml), können Sie das nächtliche Pumpen weglassen und 6 Stunden durchschlafen. Bei manchen Frauen reicht es ab diesem Stadium, wenn sie täglich 5- bis 6-mal mit einer Intervall-Doppelmilchpumpe abpumpen. Andere Frauen müssen 7- bis 8-mal oder häufiger täglich pumpen, um ihre Milchbildung aufrechtzuerhalten. In der Regel sind mindestens 100 Minuten Pumpzeit in 24 Stunden mit einem Doppelpumpset erforderlich, um die Milchmenge aufrechtzuerhalten.
Führen Sie über Ihre Milchmengen weiterhin Protokoll. Viele Mütter schaffen die ersten 10–14 Tage gut und bilden viel Milch. Manchmal dauert es jedoch etwas, bis die Brust genügend Milch bildet. Sollten Sie bemerken, dass Ihre Milchmenge zurückgeht, dann steuern Sie entgegen, indem Sie wieder häufiger pumpen, idealerweise das nächtliche Pumpen wieder einführen, und vermehrt wieder das Power Pumping oder das Hands-on-Pumping einsetzen. Setzen Sie das Pumpen fort, bis Ihr Baby effektiv an der Brust trinken kann. Pumpen Sie während des Stillenlernens weiter. Sie können nach jeder Mahlzeit an der Brust zusätzlich pumpen bzw. immer, wenn Ihr Baby nicht an der Brust ernährt wird.
Frühere und aktuelle Empfehlungen
Die Laktationsmedizin entwickelt sich laufend weiter. Die früheren Empfehlungen haben nicht die erwünschten Resultate in Hinblick auf Milchmenge und Stillrate erzielt, die neueren liefern bessere Ergebnisse. Bis sich jedoch neue Erkenntnisse auch in der Ausbildung des Fachpersonals und in den Krankenhausroutinen niederschlagen, können viele Jahre vergehen.
Frühere Empfehlungen:
- Erste Milchgewinnung nach der Geburt: 2–6 Stunden
- Stimulierungshäufigkeit: 6- bis 8-mal in 24 Stunden
- Milchbildungsziel in den ersten Wochen: 500 ml in 24 Stunden
Aktuelle Empfehlungen:
- Erste Milchgewinnung nach der Geburt: innerhalb der 1. Stunde
- Stimulierungshäufigkeit: 8- bis 12-mal in 24 Stunden
- Milchbildungsziel in den ersten Wochen: 800–1000 ml in 24 Stunden
Methoden des Milchbildungsaufbaus im Detail
In diesem Abschnitt lernen Sie die Methoden kennen, welche Sie zum Aufbau und zur Steigerung der Milchbildung benötigen.
Brustmassage und Milchgewinnung von Hand
Eine Brustmassage vor der Milchgewinnung fördert die Ausschüttung des Stillhormons Oxytocin, welches für die Auslösung des Milchspendereflexes verantwortlich ist. Der Milchspendereflex ist die Voraussetzung dafür, dass Milch aus der Brust gewonnen werden kann (mehr zum Thema im Artikel Hintergrundwissen zum Milchspendereflex und Fettgehalt der Muttermilch). Durch die Brustmassage werden der Milchfluss und die Milchmenge gesteigert. Die Massage hilft auch den Fettgehalt der gewonnenen Muttermilch zu erhöhen. Auf diese Weise erhält Ihr Baby fettreichere und kalorienreichere Muttermilch.
Üben Sie die Brustmassage vor jeder Milchgewinnung aus, mindestens bis die Milchbildung gut etabliert ist. Auch wenn Sie Ihr frühgeborenes Baby zum Stillen anlegen, hilft die Brustmassage, damit die Milch schneller und besser fließt und Ihr Baby an die Brust gelockt und dort belohnt wird. Wird Ihr Baby zu einem geübten Stillkind an der Brust, dann ist die Durchführung der Brustmassage nicht mehr erforderlich, Ihr Baby wird den Milchspendereflex effektiv durch Saugen auslösen.
Es gibt verschiedene Brustmassageformen, die bekanntesten sind die von Marmet und Plata Rueda. Bei der Marmet-Massage wird die Brust um den Brustwarzenhof herum in kleinen Kreisen massiert. Hier zeigen wir Ihnen die Brustmassage nach Plata Rueda: Sie ist schnell, einfach und effektiv. Sie können mit der Plata-Rueda-Massage auch Ihre Milch von Hand gewinnen. Auch wenn Sie Ihre Milch mit der Pumpe gewinnen, sollten Sie zunächst mit der Massage beginnen, um den Milchspendereflex effektiv auszulösen.
| Plata Rueda Massage und Handgewinnung von Muttermilch | ||
 | Schritt 1: Legen Sie beide Handflächen flach oben auf und unter die Brust, massieren Sie bitte ohne Druck durch sanftes Hin- und Herbewegen Ihre Brust 7–8-mal gegensätzlich, dann wechseln Sie die Auflagefläche. | |
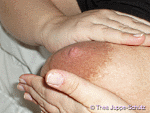 | Schritt 2: Nach Wechsel der Massagefläche auch hier 7–8-mal vorsichtig massieren. | |
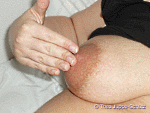 | Schritt 3: Berühren Sie Ihre Brustwarze! Damit stimulieren Sie die Oxytocin-Ausschüttung und die Milch kann eher und schneller fließen. | |
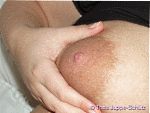 | Schritt 4: Legen Sie nun den Zeigefinger und den Daumen ca. 2 Fingerbreit von der Brustwarze entfernt an den äußeren Rand des Brustwarzenhofes und drücken nun das Brustgewebe in Richtung Brustkorb. | |
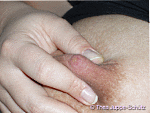 | Schritt 5: Dann führen Sie die Finger zusammen, ohne dass Sie mit den Fingern in den Brustwarzenhof rutschen. Diese Kompression führt dazu, dass sich erste Milchtropfen an der Brust sichtbar machen. Um Ihre Milch per Hand zu gewinnen, führen Sie diese Bewegung mehrmals durch, bis der Milchfluss weniger wird. Positionieren Sie die Finger dann in einer anderen Position und entleeren auch dort mehrmals. Dann wechseln Sie die Seite und wiederholen den Vorgang an der zweiten Brust. Führen Sie diesen Vorgang bei der Milchgewinnung von Hand mindestens zweimal an jeder Seite durch. Zur Vorbereitung auf die Milchgewinnung durch eine Milchpumpe massieren Sie jede Brust wie beschrieben, entleeren wenige Tropfen und beginnen dann zu pumpen. | |
| Alle Fotos: © Thea Juppe-Schütz | ||
Siehe auch das Premiummodul Brustmassage und Kolostrumgewinnung mit vielen Kurzvideos.
Milchgewinnung mit der Pumpe
Mütter von Frühgeborenen müssen häufig über Wochen bis Monate pumpen, um ihre Milch für ihr Baby zur Verfügung zu stellen. Im Vergleich zum Handgewinnen ist das Pumpen für die Hände nicht anstrengend, Sie können sich während des Pumpens auch entspannen und auch etwas anderes machen. Vor allem erzielt eine Kombination von Handentleeren und Pumpen die höchste Milchbildungsrate.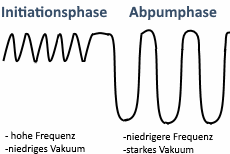
Um Ihre Milchbildung effektiv aufzubauen und aufrechtzuerhalten, brauchen Sie in aller Regel eine elektrische Intervallpumpe mit einem Doppelpumpset. Eine Intervallpumpe nutzt eine Zwei-Phasen-Technologie, die aus einer Initiationsphase (= Stimulationsphase) mit hochfrequenten Saugzyklen (löst den Milchspendereflex aus) und einer Abpumpphase mit langsamen und tiefen Saugzyklen besteht. Intervallpumpen entleeren und stimulieren die Brust effektiver als herkömmliche Pumpen und sind in der Regel auch zu den Brustwarzen schonender.
⇒ Mithilfe einer Intervall-Doppelmilchpumpe, bei der beide Brüste gleichzeitig entleert werden, wird doppelt so schnell Milch gewonnen wie bei einer einfachen Milchpumpe und die Milchbildung wird besser stimuliert.
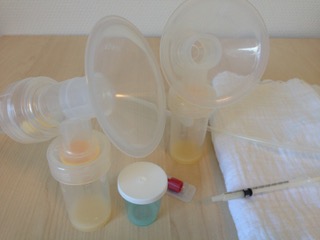
Lassen Sie sich in die Bedienung der Milchpumpe einweisen. Wählen Sie zum Abpumpen einen ruhigen Ort aus, an dem Sie sich entspannen können. Setzen Sie die Pumptrichter zentriert auf Ihre Brust: Ihre Brustwarze muss in der Mitte des Trichters liegen, um Reibung und Verletzung zu vermeiden. Reiben die Brustwarzen am Schacht, dann brauchen Sie gegebenenfalls einen größeren Trichter. Ist der Trichter zu groß, wird die Milch nicht effektiv entleert. Idealerweise hat der Schacht des Pumptrichters einen um 2 mm größeren Durchmesser als Ihre Brustwarze. Lassen Sie gegebenenfalls die Trichtergröße anpassen. Es kann sein, dass Ihre beiden Brüste unterschiedliche Trichtergrößen brauchen. Es kommt ebenfalls vor, dass die Größe der Trichter mit der Zeit angepasst werden muss. Während des Milcheinschusses schwellen die Brustwarzen an.
Empfehlungen zu Pumpeinstellung
Stellen Sie zuerst die Initiationsphase zum Auslösen des Milchspendereflexes ein (auch Stimulationsphase genannt). Sobald die Milch fließt, wählen Sie die Abpumpphase. Stellen Sie während der Abpumpphase das maximale Vakuum ein, das Sie noch komfortabel empfinden. Pumpen darf niemals Schmerzen verursachen.
Manche Pumpen haben ein vollautomatisches Abpumprogramm mit Initiations- und Abpumpphase, sodass Sie keine Einstellungen vornehmen müssen. Bei anderen müssen Sie die Saugzyklen und das Vakuum eigenständig regulieren. An allen Pumpen – auch an den automatischen – können Sie die Einstellungen auf Ihre Bedürfnisse anpassen.
Ardo Carum

Nach dem Starten des Programms Individual Phases, dem regulären Pumpprogramm der Ardo Carum, wird empfohlen, alles ganz individuell einzustellen: Frequenz und Vakuum.
Die Ardo Carum startet mit einer Stimulationsphase und wechselt nach 2 Minuten in die Abpumpphase. In der Stimulationsphase beginnt sie mit einer vergleichsweise niedrigen Frequenz von 90 x/Minute. Wir empfehlen die Frequenz in der Stimulationsphase grundsätzlich auf ca. 120 x/Minute zu erhöhen. Diese scheint laut Studienergebnissen den Milchspendereflex am besten auszulösen.
Das Nutzen der Sensitive Programme ist hilfreich bei schmerzenden, wunden Mamillen in der Heilungsphase, um mit möglichst schmerzfreiem Pumpen fortfahren zu können. Ziel ist, sich an eine Frequenz von 100–120 x/Minute während der Stimulationsphase und etwa der Hälfte während der Abpumpphase (50–60 x/min.) wieder heranzuarbeiten mit einem allmählich erhöhten Vakuum,
da das die Voraussetzungen für das In-Gang-kommen einer guten Milchbildung sind.
Medela Symphony

Das Initial-Programm wird empfohlen, um den Beginn der Milchbildung zu unterstützen: für die ersten 5 Tage nach der Geburt oder bis bei drei Pumpsitzungen mindestens 20 ml Milch gewonnen werden konnten. Das Initial-Programm ahmt das Saugen eines Neugeborenen nach – mit Phasen von hochfrequentem Saugen und Pausen (siehe Display) – und zeigt nach 15 Minuten das Pumpende an.
Bitte beachten: Nach dem Einschalten (links) innerhalb von 10 Sekunden die Let-down-Taste (rechts) drücken. Das Initial-Programm startet mit einem sehr niedrigen Vakuum. Zeigt das Display an, dass das Initial-Programm gestartet wurde, das Vakuum mit dem Regler in der Mitte bitte erhöhen (nach rechts drehen), bis es leicht unangenehm wird. Dann das Vakuum soweit reduzieren (Regler wieder nach links drehen) bis es sich angenehm anfühlt. Auf diese Weise stellen Sie das maximale Vakuum an, das für Sie komfortabel ist. Das Initial-Programm läuft 15 Minuten und schaltet sich selbst mit einer Anzeige im Display und einem Tonsignal ab.
Das Erhalt-Programm wird empfohlen, wenn 3 x mindestens 20 ml Muttermilch gewonnen werden konnten oder ab 5 Tagen nach der Geburt.
Bitte beachten: Nach dem Einschalten (links) startet für ca. 2 Minuten eine Stimulationsphase (hochfrequentes Saugen: ca. 100–120 x/Minute).
Beginnt die Milch zu fließen, bevor 2 Minuten vergangen sind, kann mit der Let-down-Taste (bitte rechts drücken) früher in die Abpumpphase gewechselt werden. Nach 2 Minuten würde das Erhalt-Programm selbst von der Stimulationsphase in die Abpumpphase wechseln. Die Let-down-Taste (rechts) kann erneut gedrückt werden, falls der Milchfluss stoppt, zum Auslösen eines Milchspendereflexes (Englisch Let-down) durch erneutes hochfrequentes Saugen.
Bitte auch hier jederzeit das Vakuum passend erhöhen oder erniedrigen, bis sich das Pumpen angenehm anfühlt. Sehen Sie auf die Uhr und pumpen Sie ca. 15-20 min. Das Erhalt-Programm läuft weiter, wenn es nicht ausgeschaltet wird.
Eine Milchpumpe besorgen
Je nachdem, wie gut die Klinik mit Milchpumpen ausgestattet ist, können Sie bereits ab Geburt Ihres Kindes eine Pumpe besorgen oder erst, nachdem Sie aus der Klinik entlassen worden sind. Leider sind nicht alle Geburtskliniken und Neonatologien mit Milchpumpen so gut ausgestattet, dass allen Müttern rund um die Uhr eine Milchpumpe zur Verfügung steht. Es ist schade, wenn die für eine gute Milchbildung erforderliche Pumphäufigkeit nicht umgesetzt werden kann, nur weil keine Pumpe verfügbar ist.
Sie können Milchpumpen in vielen Apotheken und manchen Sanitätshäusern ausleihen. Finden Sie in Ihrer Nähe keine Vermietungsstelle, gibt es auch die Möglichkeit eines Online-Verleihs. Die Krankenkassen übernehmen die Kosten für die Milchpumpe erst nach der Klinikentlassung der Mutter. Sie brauchen dafür ein Rezept aus der Klinik, von Ihrem Kinder- oder Ihrem Frauenarzt, das Sie der Verleihstelle aushändigen. Auch wenn die Leihgebühr während des Klinikaufenthalts nicht erstattet wird, kann es ggf. sinnvoll sein, eine Pumpe auch für diese Zeit auszuleihen. Bis zur Klinikentlassung müssen Sie dann die Mietkosten selbst tragen. Sind Sie entlassen, aber als Begleitmutter in der Kinderklinik untergebracht, dann können Sie Ihre eigene Pumpe auf Rezept ausleihen und z. B. mit den Pumpaufsätzen der Kinderklinik nutzen. Sie können eine Pumpe ausleihen und das Rezept meist innerhalb einer Woche auch nachreichen.
Achten Sie darauf, dass Sie für Ihren Klinikaufenthalt die gleiche Pumpe ausleihen, die auch Ihre Klinik nutzt. Denn saubere Pumpaufsätze sollten durch die Klinik gestellt werden, um die Hygiene zu gewährleisten. Die Aufsätze passen nur dann, wenn sie von derselben Firma sind wie die Pumpe. Die Pumpaufsätze, die Sie gekauft haben, können Sie nach der Klinikentlassung zu Hause nutzen.
Hands-on Pumping
Das Schema des Hand-on Pumping finden Sie im Still-Lexikon auf folgender Unterseite: https://www.still-lexikon.de/abpumpen-und-aufbewahren-von-muttermilch/#hands-on-pumping
Folgendes sehr hilfreiches Video veranschaulicht das Hands-on Pumping: https://med.stanford.edu/newborns/professional-education/breastfeeding/maximizing-milk-production.html
Power Pumping
Beim Power Pumping wird mit dem Abpumpen nachgeahmt, wie Neugeborene durch ihre Art an der Brust zu saugen, bei ihren Müttern eine Milchbildung in den ersten Tagen nach der Geburt auslösen. Dazu gehören Phasen des gehäuften Stillens über einige Stunden mit kurzen Pausen, sogenanntes „Clusterfeeding“ oder „Clustern“.
In der kürzesten Form beim ca. 15-minütigen Pumpen wird mit einer kurzen Brustmassage (nach Plata Rueda) begonnen und 5 Minuten gepumpt. Nach einer kurzen Pause wird dies noch zweimal wiederholt. Power Pumping bitte ausschließlich tagsüber anwenden, da nachts Ruhe, Schlaf und Erholung im Vordergrund stehen. Nachts ist schlichtes 15-minütiges Pumpen mit kurzer Brustmassage zu Beginn ausreichend.
Ablauf des Power Pumping:
1. Zyklus
- Brustmassage (max. 1 Minute)
- 5 Minuten Pumpen
- Bis zu 5 Minuten Pause, gerne mit Aufstehen und sich bewegen.
2. Zyklus
- Brustmassage (max. 1 Minute)
- 5 Minuten Pumpen
- Bis zu 5 Minuten Pause, gerne mit Aufstehen und sich bewegen.
3. Zyklus
- Brustmassage (max. 1 Minute)
- 5 Minuten Pumpen
- Das Pumpen beenden
Weitere Formen und Beispiele für Power Pumping sind in dem Handout „Power-Pumping – ein Superantrieb für die Milchbildung“ zu finden. Persönliche eigene Abwandlungen sind jederzeit möglich, so wie es gut umsetzbar ist und funktioniert.
Praktische Umsetzung der Milchgewinnung
Wann pumpe ich ab?
Die ersten Tage in der Klinik sind für alle Mütter und Eltern sehr anstrengend. Strukturen können Ihnen helfen oder Sie anstrengen, je nachdem, welcher Typ Sie sind. In den meisten Kliniken gibt es ein Protokoll zum Eintragen Ihrer Pumpzeiten und Milchmengen – oder Sie können auch unsere Protokollvorlage verwenden. Nutzen Sie das Protokoll, um den Überblick zu behalten, weil kein Tag wie der andere ist, weil alles anders, neu ist und Ihnen auch Schlaf fehlt.
Verteilen Sie 8- bis 12-mal Pumpen in 24 Stunden so, wie es für Sie gut passt. Pumpen Sie einmal spät vor dem Schlafengehen ab und auch einmal irgendwann nachts, z. B. weil Sie aufgewacht sind, um zur Toilette zu gehen. Pumpen Sie gleich morgens einmal. Versuchen Sie tagsüber im Durchschnitt alle 2 bis 3 Stunden abzupumpen (vom Beginn der Pumpsitzung bis zum Beginn der nächsten Pumpsitzung). Dabei kommt es nicht auf die gleichmäßigen Zeitintervalle, sondern auf die Anzahl des Pumpens an. Falls eine lange Kuschelzeit mit Ihrem Kind Sie dazu bringt, einmal Pumpen ausfallen zu lassen, können Sie auch zweimal nacheinander, z. B. mit 30 Minuten Pause, Ihre Milch gewinnen. Bei der zweiten Milchgewinnung (nach 30 Minuten) werden Sie eventuell weniger Milch gewinnen, die jedoch besonders cremig und kalorienreich ist und zuerst verfüttert werden kann.
Sie dürfen Ihre Pumpzeiten frei einteilen. Neugeborene, die nach Bedarf gestillt werden, haben Phasen, in denen sie kurz nacheinander immer wieder gestillt werden möchten mit sehr kurzen Pausen. Falls Sie einmal Pumpen im wahrsten Sinne des Wortes verschlafen haben, dann freuen Sie sich über den Schlaf und pumpen lieber ausgeruht direkt danach.
Dokumentation
Führen Sie eine Dokumentation (z. B. per Tagesprotokoll oder App) über Ihre Pumpmengen in den ersten Wochen gewissenhaft, damit Fachpersonen Sie effektiv beraten können, wenn Sie Unterstützung beim Aufbau der Milchmenge benötigen. Das ist zusätzliche Arbeit, die sich jedoch sehr lohnt. Ihr Baby wird es Ihnen danken, in dem es gut wachsen und gedeihen wird.
Pumpen erleichtern
Benutzen Sie alles, was in der Klinik vorhanden ist, um es sich beim Pumpen bequem zu machen. Ein Stillkissen oder Armlehnen können Ihre Unterarme und Hände, mit denen Sie die Brusthauben halten, abstützen. Die Brusthauben mit den Flaschen können im Stillkissen teilweise so abgestützt sein, dass Sie eine Hand von einer Brusthaube lösen und jederzeit das Vakuum anpassen können. Legen Sie die Arme entspannt ab und entspannen und lockern Sie Ihre Schultern. Nutzen Sie einen vorhandenen Fußhocker für Ihre Füße, wenn es so bequemer ist. Improvisieren geht auch, z. B. die Füße auf Querstreben von Stühlen, Betten oder dem Untergestell von Infusionsständern, Milchpumpen etc. abstützen.
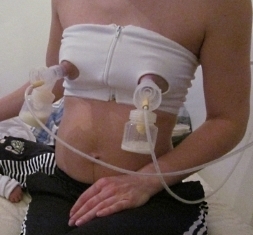
Ein günstiges Bustier mit einem kleinen Einschnitt auf Brustwarzenhöhe kann dazu dienen, die Brusthauben festzuhalten. Dann sind Ihre Hände frei (s. auch den Artikel Freihändig abpumpen).
Mobiltelefon beim Abpumpen

Über Ihr Mobiltelefon können Sie Fotos / Videos von Ihrem Kind ansehen und Musik hören, die Sie entspannt. Für die Zeit des Pumpens ist es sinnvoll, die Töne und den Vibrationsalarm für WhatsApp-Benachrichtigungen, SMS, E-Mail und Mobiltelefon konsequent auszuschalten.
Diese Erreichbarkeit mit den Alarmtönen versetzen Sie selbst so in Alarmbereitschaft, dass Ihr „Flieh- oder Kampf-Mechanismus“ den Milchfluss beeinträchtigen kann, da Ihr Körper es in einer Gefahrensituation überflüssig findet, Milch fließen zu lassen.
Auf der Neonatologie abpumpen
Ohrstöpsel (Geschmacksache) können die vielen Alarmtöne, die Sie hören, dämpfen, wenn Sie neben Ihrem Kind abpumpen möchten. Nutzen Sie auch hier vorhandene Stillkissen und Fußhocker und nehmen Sie sich einen Bademantel oder eine bequeme weiche Jacke mit, die bei mindestens 60 °C waschbar ist. Oft ist es zwar sehr warm auf der Neonatologie, als zusätzliches Polster im unteren Rücken können Bademantel oder Jacke gut dienen und einen Stuhl bequemer machen.
Außerdem könnten Sie ein sich vorne öffnendes großes Oberhemd mitnehmen, das Sie bedeckt, wenn Sie auf der Station Ihre Milch gewinnen oder mit Ihrem Baby an Ihrer Brust kuscheln. So wird Ihre Intimsphäre besser geschützt.
Das Pumpen in den Alltag integrieren

Häufig müssen Mütter von Frühgeborenen viele Wochen bis Monate pumpen, um ihr kleines Baby mit Muttermilch zu versorgen, bis es selbstständig an der Brust trinken kann. Um dies realisieren zu können, ist es empfehlenswert, das Pumpen in den Alltag zu integrieren. Folgende Tipps können dabei helfen (nach Ulrike Giebel, 2019):
- Immer doppelseitig pumpen: hierdurch halbiert sich die Zeit fürs Pumpen
- Die Pumptrichter mithilfe von Pump-BHs (alte Bustiers, ein umfunktionierter Netzschlüpfer vom Wochenbett usw.) an der Brust festhalten. So haben Sie während des Pumpens freie Hände und können verschiedenen Beschäftigungen nachgehen.
- Zusätzlich zur geliehenen hochwertigen Krankenhaus- und Leih-Pumpe eine kleinere, mobile elektrische Milchpumpe mit Doppelpumpset besorgen, damit Sie innerhalb und außerhalb der Wohnung mobil sind. Diese kleine Milchpumpe können Sie ergänzend benutzen, falls erforderlich. Die große Leihpumpe ist effizienter in der Milchgewinnung bzw. in der Aufrechterhaltung der Milchbildung, aber nicht mitnehmbar. Wenn Sie mobil sein möchten, nehmen Sie die kleine Pumpe. Wenn Sie die mobile Pumpe von demselben Hersteller besorgen wie die Leihpumpe, dann können Sie dieselben Pumpsets verwenden.
- Auch die Handgewinnung beherrschen: Dies verleiht Ihnen Unabhängigkeit von der Pumpe, z. B. wenn Sie unterwegs sind.
So können Sie während des Pumpens z. B. mit Ihren größeren Kindern spielen, mit dem Baby Haut-an-Haut kuscheln, es an der anderen Brust stillen, füttern, wickeln, umziehen, baden usw., kochen, Essen vorbereiten, essen, am Computer arbeiten, Wäsche aufhängen oder einräumen, bügeln, spülen, staubsaugen, Ihre Rückbildungsgymnastik machen, in den Keller oder auf den Balkon gehen, als Mitfahrerin Auto fahren oder bei entsprechender Abdeckung/Stillbekleidung öffentliche Verkehrsmittel benutzen. Sie können die Pumpzeit als tägliche Auszeit für sich nutzen, um sich zu entspannen. So wird das Abpumpen von Muttermilch ein selbstverständlicher Teil Ihres Alltags, die Belastung wird verringert.
Aufbewahrung von Muttermilch

Abgepumpte oder per Hand gewonnene Muttermilch für Ihr Kind auf der Neonatologie kann entweder gleich Ihrem Baby gegeben werden oder gehört direkt in den Kühlschrank. Die Aufbewahrungsgefäße müssen mit Vorname und Nachname des Kindes, Datum und Uhrzeit beschriftet werden.
Pumpen Sie Ihre Milch zu Hause ab, dann nutzen Sie für den Transport eine kleine Kühltasche mit tiefgefrorenen Kühlelementen, um die Kühlkette nicht zu unterbrechen.
Wie lange Muttermilch im Kühlschrank gekühlt werden kann, wird sich von Klinik zu Klinik nur unwesentlich unterscheiden. Fragen Sie danach, welche Gefäße in Ihrer Klinik für das Auffangen und das Aufbewahren von Muttermilch üblich sind und wie es für Ihr Kind gehandhabt wird. Mehr zum Thema finden Sie im Abschnitt Aufbewahrung von Muttermilch.
Hygienemaßnahmen beachten

Fragen Sie in Ihrer Klinik, welche Hygienemaßnahmen dort gelten. Pumpen Sie zu Hause ab, müssen Sie dort eigenständig auf die Hygiene achten. Hier werden einige wichtige Maßnahmen dargestellt.
- Bitte reinigen Sie Milchpumpen, die Sie in der Klinik mit anderen Müttern gemeinsam benutzen, vor jeder Benutzung mit den dafür vorgesehenen Reinigungstüchern. Bei Mehrwegpumsets werden zusätzlich zum Display, den Bedienknöpfen auch die Schläuche desinfiziert. Bei Eintagespumpsets oder Einwegpumsets nutzt jede Mutter ihr eigenes Schlauchsystem. Sie können die Auffangbehälter in Flaschenhalter abstellen, wenn Sie eine Pumppause machen.
- In der Klinik erhalten Sie saubere Abpumpsets und Gefäße für die Lagerung und Fütterung von Milch vom Personal. Zu Hause müssen Sie die Abpumpsets und die Milchgefäße nach jedem Gebrauch mit Spülmittel reinigen. Um das Milchfett zu lösen, spülen Sie das Set zuerst mit kaltem, dann mit heißem Spülmittelwasser, und zum Schluss wieder mit klarem, kaltem Wasser ab. Sie können auch spezielles enzymatisches Spülmittel aus der Drogerie nehmen, die Sie auf der Babyabteilung zur Reinigung von Saugflaschen finden. Einmal am Tag wird das Set ausgekocht (5 Minuten in kochendes Wasser legen, bitte dafür unbedingt einen Kurzzeitwecker stellen). Sie können es auch in einem Dampfsterilisator, Vaporisator genannt, oder einem für Pumpzubehör und Flaschen entwickelten Mikrowellenbeutel oder einer Schale mit Deckel für die Mikrowelle sterilisieren. Anschließend werden die Gefäße auf einem sauberen Handtuch an der Luft getrocknet.
- Das Abwaschen (oder Desinfizieren) der Brust oder der Brustwarzen vor jeder Entleerung wird heute nicht mehr empfohlen. Es reicht, wenn Sie einmal am Tag duschen. Dabei brauchen Sie Ihre Brustwarzen nicht einzuseifen, das würde die empfindliche Haut angreifen. Das Seifenwasser, welches beim Duschen über Ihre Brust läuft und warmes Wasser reichen für die Brustpflege in der Regel aus. Verwenden Sie am besten pH-neutrale, seifenfreie Körperwaschmittel, um den Säureschutzmantel zu schonen. Sollten Ihre Brustwarzen austrocknen, dann können Sie mit vorher desinfizierten oder gründlich gewaschenen Händen eine Brustwarzensalbe auftragen.
- Nutzen Sie bitte während des Klinikaufenthalts aus hygienischen Gründen Einmalstilleinlagen und wechseln diese regelmäßig nach jedem Handgewinnen / Pumpen. Haben Sie die Stilleinlagen auf den Tisch, Stuhl, oder Bett einmal abgelegt, dann legen Sie sie nicht wieder an die Brustwarzen, sondern entsorgen diese und nehmen saubere Stilleinlagen frisch aus der Box, um Infektionen vorzubeugen.
Und was ist mit Schlafen?

Babys brauchen rund um die Uhr häufig Muttermilch. Reifgeborene Babys trinken dementsprechend auch nachts regelmäßig an der Brust. Nächtliches Stillen ist für die Mutter weit weniger störend als nächtliches Abpumpen. Zum nächtlichen Stillen kann die Mutter im Bett liegen bleiben und muss gar nicht richtig wach werden. Sie können sich darauf freuen: Sobald Ihr Baby etwas älter ist und direkt gestillt werden kann, wird Ihr Alltag deutlich einfacher.
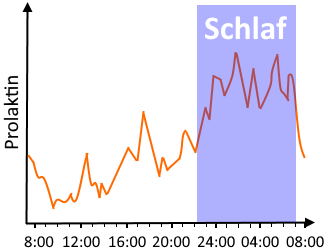
Auch wenn nächtliches Abpumpen sehr kräftezehrend ist, ist es für den sicheren Aufbau der Milchbildung zunächst sehr wichtig, da der Prolaktinspiegel nachts besonders hoch ist. Pumpen Sie daher ein- bis zweimal nachts ab, z. B. bevor Sie ins Bett gehen und wenn Sie aufgewacht sind, z. B. um auf die Toilette zu gehen. Schlafen Sie aber 4 bis 5 Stunden, um bei Kräften zu bleiben. Ist Ihre Milchmenge nach 10 bis 14 Tagen aufgebaut (mindestens 600 ml, besser 800 bis 1000 ml), können Sie das nächtliche Pumpen weglassen.
Frühchenmütter schlafen oft besonders schlecht, weil sie ihre Babys nicht bei sich haben können und sich viele Sorgen machen. Viel Kuscheln mit dem Baby kann Ihnen helfen, besser zu schlafen. Sollten Sie von Ihrem Baby getrennt sein und Sorgen um es machen, rufen Sie auf der Station an, um jede Uhrzeit, auch nachts, um sich nach Ihrem Baby zu erkundigen und es zu jeder Tages- und Nachtzeit ggf. auch zu besuchen. Ruhen Sie sich auch tagsüber viel aus und nutzen jede Gelegenheit zum Schlafen und zum Dösen. Der Schlaf ist wichtig zur Stressreduktion, die wiederum eine Voraussetzung dafür ist, dass Ihre Milch gut läuft.
Herausforderungen beim Milchbildungsaufbau meistern
Nicht immer können die optimalen Maßnahmen zum Aufbau der Milchbildung umgesetzt werden. Keine Sorge, das Kind ist noch nicht in den Brunnen gefallen. Hier haben wir für Sie häufige Probleme und mögliche Lösungen zusammengestellt.
Sie haben nicht rechtzeitig die erforderlichen Informationen zum Milchbildungsaufbau erhalten, waren selber in intensivmedizinischer Behandlung oder hatten nicht die Unterstützung / die Gelegenheit in der ersten Zeit nach der Geburt Ihre Brust für Milchbildung zu stimulieren:
- Sie können Ihre Milchbildung auch mit etwas Verspätung noch aufbauen. Auch wenn eine ausschließliche Muttermilchernährung (vorübergehend) nicht möglich sein sollte, zählt jeder Tropfen Muttermilch. Je mehr Sie von diesen besonderen Tropfen gewinnen können, umso besser.
- Fangen Sie so bald wie möglich mit den regelmäßigen Stimulierungen Ihrer Brust per elektrischer Intervall-Doppelmilchpumpe an (möglichst 8- bis 12-mal in 24 Stunden oder so oft umsetzbar). Praktizieren Sie dabei regelmäßig Hands-on Pumping und/oder Power Pumping, um das Maximum aus Ihrem Milchbildungspotenzial herauszuholen. Kuscheln Sie möglichst viel mit Ihrem Baby Haut an Haut. Seien Sie geduldig mit sich. Jeder Tropfen Muttermilch zählt.
Sie schaffen es nicht, auf die 8 bis 12 Stimulierungen Ihrer Milchbildung in 24 Stunden zu kommen:
- Stimulieren Sie Ihre Brust so häufig, wie es für Sie aktuell möglich ist, und steigern Sie die Pumphäufigkeit sobald Sie können. So holen Sie aus Ihrer Milchbildung heraus, was zurzeit möglich ist. So entscheiden sich manche Mütter, 7-mal in 24 Stunden abzupumpen, weil das für sie umsetzbar ist.
- Denken Sie auch daran: Falls Sie das Pumpen einmal haben ausfallen lassen, dann holen Sie es in kürzeren Abständen nach. Gleichmäßige Zeitabstände sind nicht erforderlich, es kommt auf die Anzahl bzw. Dauer der täglichen Stimulierung der Milchbildung an (120 Minuten). Hauptsache, es gibt möglichst keine längere Pumppause als 4 Stunden.
Handgewinnung klappt nicht:
- Nach der Geburt sind die Finger manchmal noch etwas angeschwollen und unbeweglich, vor allem nach einem Kaiserschnitt. Lassen Sie sich durch Ihre Begleitperson oder durch das Personal helfen.
- Übung macht den Meister! Bleiben Sie dran, führen Sie die Bewegungen weiter fort, auch wenn nicht gleich Milch austritt. Probieren Sie es erneut, wenn es beim ersten Mal nicht klappt. In diesen Videos können Sie die Handgewinnung sehen. Lassen Sie sich durch das Personal oder andere Mütter helfen.
- Zeitdruck und Stress können den Milchspendereflex hemmen. Bleiben Sie geduldig mit sich und versuchen Sie es etwas später erneut.
- Experimentieren Sie auch mit anderen Liege- bzw. Sitzpositionen. Hauptsache, Sie können entspannen und finden Ihre Position bequem.
- Erwarten Sie nicht zu viel! Bei den ersten Handgewinnungen reichen einzelne Tropfen Kolostrum. Die Menge steigt im Laufe der Tage weiter an. Nutzen Sie auch zusätzlich die Pumpe. Den fehlenden Saugreiz Ihres Babys an der Brust bietet die Milchpumpe Ihrem Körper und zwar unabhängig davon, ob dabei schon Muttermilch gewonnen werden kann.
Die Milch läuft nicht beim Pumpen:
- Um Ihre Milch zum Fließen zu bringen, muss der Milchspendereflex ausgelöst werden.
- Haben Sie Schmerzen nach der Geburt? Nehmen Sie bitte die Medikamente, die Sie zur Schmerzlinderung erhalten haben. Schmerzen können den Milchspendereflex hemmen.
- Haben Sie Sorgen, sind Sie angespannt? Das ist sehr verständlich in Ihrer Situation. Versuchen Sie dennoch für etwas Privatsphäre zu sorgen, sich zu entspannen, Ihre Lieblingsmusik zu hören und an etwas Positives zu denken, damit Ihre Milch laufen kann. Angst, Sorgen, Stress können den Milchspendereflex hemmen.
- Massieren Sie vor jedem Milchgewinnen zunächst kurz Ihre Brust, um den Milchspendereflex auszulösen.
- Die Milch läuft nicht sofort. Es kann mehrere Minuten dauern, bis Ihr Milchspendereflex ausgelöst wird und Ihre Milch zu laufen beginnt. Beim Pumpen wird der Milchspendereflex später ausgelöst als beim Stillen.
- Ihr Körper weiß: Die Milch ist für Ihr Baby da. Sie läuft besser, wenn Verbindung zu Ihrem Baby hergestellt wird. Mütter haben berichtet, dass sie immer mehr Milch abpumpen konnten, wenn sie ihr Baby anschauen oder sogar beim Känguruen pumpen konnten. Pumpen Sie ab, während oder nachdem Sie Haut-zu-Haut-Kontakt zu Ihrem Baby hatten, pumpen Sie neben Ihrem Baby die Brust und wenn nicht möglich, dann schauen Sie ein Video oder ein Foto von Ihrem Baby an und riechen an seiner getragenen Kleidung oder einer Stoffwindel mit seinem Geruch. Fragen Sie, ob Sie am Inkubator oder Bett Ihres Kindes pumpen können.
- Achten Sie darauf, dass Ihnen angenehm warm ist (warme Füße, warme Hände, warmer Rücken). Trinken Sie z. B. ein warmes Getränk. Wärmen Sie ggf. auch Ihre Brust vor und während des Abpumpens z. B. mit einem angenehm warmen Brustwickel oder wärmen Sie die Trichter Ihrer Pumpe vor, indem Sie einen warmen Wickel dafür nutzen.
- Machen Sie eine kleine Pause, trinken Sie ein Glas Wasser und pumpen nach einer erneuten Brustmassage wieder.
- Stellen Sie Ihre Milchpumpe zunächst auf den Stimulationsmodus (ca. bis zu 120x/min.) ein. Dieser imitiert die schnellen Saugbewegungen eines Babys zum Auslösen des Milchspendereflexes. Es kann einige Minuten dauern, bis der Milchspendereflex ausgelöst wird und Ihre Milch zu fließen anfängt. Der Stimulationsmodus wechselt in der Regel nach etwa zwei Minuten in den Abpumpmodus (je nach Milchpumpe). Alternativ können Sie in den Abpumpmodus wechseln, sobald Ihre Milch anfängt zu fließen. Beim Abpumpen saugt die Pumpe stärker und langsamer (ca. 60/min.). Erhöhen Sie das Vakuum auf eine Saugstärke, bei der Sie ein leichtes Unbehagen fühlen. Dann reduzieren Sie das Vakuum, bis das Abpumpen für Sie angenehm ist. So haben Sie das maximal komfortable Vakuum eingestellt, mit dem Sie Ihre Milch am besten und effektivsten gewinnen können. Ein angenehmes Gefühl und Schmerzfreiheit sind dabei entscheidend für den Erfolg.
- Bei der Medela Symphony Milchpumpe stellen Sie in den ersten Tagen das Initial-Programm ein. Wenn 250–300 ml in 24 Stunden gepumpt werden, dann können Sie auf das Erhalt-Programm umstellen.
- Auch wenn Kolostrum nicht gleich zu gewinnen ist, bleiben Sie geduldig mit sich und machen Sie weiter. Wiederholen Sie Handgewinnen und Pumpen kombiniert 8- bis 12-mal täglich, bzw. so oft, wie es für Sie kräftemäßig möglich ist. Die regelmäßigen Bemühungen zur Milchgewinnung werden durch zunehmende Milchmengen belohnt.
Nach wenigen Minuten lässt der Milchfluss nach:
- Stoppt der Milchfluss, pumpen Sie noch kurz (maximal bis zu 2 Minuten) weiter und machen dann eine kleine Pause. Trinken Sie ein Glas Wasser, führen Sie die Brustmassage wieder durch und stellen Sie Ihre Pumpe zunächst wieder auf die Stimulationsphase. Sobald die Milch wieder fließt, pumpen Sie im Abpumpmodus weiter. Sie können den Vorgang zweimal wiederholen. Sie werden zwar bei jedem Vorgang weniger Milch gewinnen, aber die gewonnene Milch wird immer fett- und kalorienreicher und somit wertvoller. Wenn Sie gerade etwas mehr Zeit haben, dann können Sie nach dem dritten Durchgang mit der Hand die Brust entleeren bzw. die Brust während des Pumpens massieren, um die Entleerung und somit die Milchbildung zu steigern (siehe auch Hands-on Pumping).
Ich habe das Pumpen ausfallen lassen, z. B. weil ich geschlafen oder mit meinem Baby gekuschelt habe:
- Holen Sie das ausgefallene Pumpen nach. Auch Ihr Baby würde nicht in gleichen Zeitabständen trinken. Es kommt auf die Anzahl der Stimulierungen pro 24 Stunden an, nicht auf gleiche Zeitabstände. Sie könnten zum Beispiel zweimal hintereinander pumpen, z. B. kurz nacheinander oder mit 30 Minuten Abstand, um die ausgefallene Stimulation der Brust auszugleichen. Beim zweiten Pumpen erhalten Sie zwar weniger Milch, jedoch ist diese Milch besonders fett- und kalorienreich und kann zuerst verfüttert werden.
Das Pumpen schmerzt:
- Reibt Ihre Brustwarze am Schacht der Pumphaube? Achten Sie darauf, dass die Pumphauben mittig aufgesetzt sind und von der Größe her passen. Sind die Pumptrichter zu klein, können Sie in Ihrer Klinik oder beim Pumpverleih größere Trichter besorgen. Oft sind die Trichter allerdings zu groß. Idealerweise haben die Trichter einen Durchmesser, der 2 mm größer ist als die Breite der Mamille.
- Das Anfeuchten der Brusthauben mit etwas Muttermilch oder hochgereinigtem Wollwachs dünn aufgetragen dort, wo die Brusthauben sich beim Pumpen am Brustwarzenhof bewegen, kann das Pumpen angenehmer machen.
- Drehen Sie das Vakuum weiter herunter, bis Sie unterhalb Ihrer Schmerzgrenze sind.
- Machen Sie eine kleine Pause, lösen Sie Ihren Milchspendereflex wieder mithilfe einer Brustmassage aus und pumpen dann weiter.
Ihre Milchbildung bricht ein:
- Schwankungen in der Milchbildung von Müttern von frühgeborenen oder kranken Säuglingen sind ganz typisch. Verschlechtert sich der Zustand des Babys oder macht sich die Mutter große Sorgen, bricht auch ihre Milchmenge ein. Auch der Anblick anderer schwer kranker Babys kann sich eventuell negativ auf die Milchmenge auswirken. Sorgen um das Kind, Stress oder große Erschöpfung können den Milchspendereflex hemmen (s. den Abschnitt Wie Sie mit Ihren Sorgen um Ihr Baby umgehen können). Die Milchmenge steigt plötzlich wieder, wenn es dem Kind besser geht, die Kängurupflege praktiziert wird und das Baby an der Brust nuckelt.
- Es ist nicht selten, dass die Milchbildung bei Müttern, die lange Zeit ausschließlich pumpen, im Laufe des zweiten Monats nachlässt, weil die künstliche Brustentleerung nicht so effektiv ist wie ein gut saugendes Baby an der Brust. Auch deshalb ist es wichtig, dass die Mutter zunächst auf Überschuss produziert. Eine abnehmende Pumpfrequenz (z. B. Brustentleerung nur bei voller Brust) und eine ungenügende Entleerung der Brust führen auch zu abnehmenden Milchmengen. Es sind besondere Anstrengungen erforderlich, um die Milchbildung langfristig aufrechtzuerhalten. Hier hilft wieder häufigere und gründlichere Entleerung (siehe Power Pumping, Hands-on Pumping), die Wiedereinführung des nächtlichen Pumpens und alle Punkte unter: Die Milch läuft nicht beim Pumpen).
Meine Milch reicht nicht zur ausschließlichen Muttermilchernährung:
- Nicht immer lässt sich die Milchbildung nach einer Frühgeburt soweit aufbauen und aufrechterhalten, dass ein Baby auch langfristig ausschließlich mit Muttermilch ernährt / gestillt werden kann. Zur Ergänzung ist in solchen Fällen gespendete Frauenmilch über Ihre Klinik optimal. Später wird Ihr Kind künstliche Säuglingsnahrung erhalten. Das Ziel in solchen Fällen ist es, die bestehende Milchbildung langfristig aufrechtzuerhalten und Brusternährung zu ermöglichen, auch um Nähe und Bindung zwischen Ihnen und Ihrem Kind zu fördern. Um beide Ziele zu erreichen, ist eine Zufütterung an der Brust eine gute Lösung.
- Auch wenn Sie in den ersten Wochen nicht die volle Milchbildung aufbauen konnten, besteht noch eine gewisse Chance, später zum vollen Stillen zu gelangen. Dies erfordert einen sehr hohen Einsatz. Lassen Sie sich dabei von einer Still- und Laktationsberaterin IBCLC beraten.
Wenden Sie sich mit Ihren Fragen auch an Ihre Wochenbetthebamme, fragen Sie nach einer Still- und Laktationsberaterin IBCLC in der Klinik oder fragen Sie auch andere Mütter auf der Station, wie sie es mit dem Abpumpen von Muttermilch machen, womit sie Erfolg haben.
5. Der Aufenthalt in der Klinik

Frühgeborene müssen je nach Reife und Gesundheitszustand Wochen und manchmal Monate in der Kinderklinik verbringen, während die Mutter nach der Geburt in der Regel am dritten bis fünften Wochenbetttag entlassen wird.
Im Idealfall erhält die Mutter ein eigenes Zimmer in der Kinderklinik mit richtigem Bett inklusive Bad und Toilette und ihr Kind liegt im Inkubator oder im Wärmebett neben ihr im selben Zimmer (Rooming-in). Dies wäre das Ziel für jedes Kind in einem Krankenhaus, ist aber aus Raum- und Kostengründen bisher jedoch leider noch selten der Fall. Alternativ können Eltern auf der Station zwischen den Inkubatoren auf Liegen übernachten. Dies ist nicht sehr bequem und die Eltern haben keinerlei Privatsphäre. In einigen Neonatologien fehlt der Platz für eine solche Unterbringung. In manchen Kliniken gibt es separate Einzel- oder Doppelzimmer für Mütter, wo sie übernachten können. Diese Mütterzimmer können sich auf der Neonatologie befinden, neben den Zimmern mit den behandelten Kindern, auf einem anderen Flur, in der Nähe der Neonatologie, in einem anderen Stockwerk, anderen Gebäudeteil oder auf dem Klinikgelände mit kurzem oder längerem Fußweg. Manchmal gibt es für Eltern auch Übernachtungshäuser mit kleinen Teeküchen. In manchen Kinderkliniken gibt es die Ronald-Mac-Donald-Häuser, wo die Eltern mit aufgenommen und versorgt werden.
Einige Frauen haben selbst noch gesundheitliche Probleme, warum sie länger stationär in der Klinik sind z. B. Bluthochdruck, Wundheilungsstörungen, Infektionen usw. Das kann eine zusätzliche Belastung sein, besonders wenn sie selbst vorher eine Zeit lang auf der Intensivstation behandelt wurden.
Viele Mütter pendeln zwischen der Klinik und zu Hause. Wenn der Weg in die Klinik sehr kurz ist, bietet dies oft eine gute Erholungsmöglichkeit im „eigenen Bett“ zu schlafen und auch mal „raus“ aus der Klinik zu sein. Das Essen ist für die Mütter in der Klinik zum Teil auch über die Klinikküche / Kantine möglich. Erkundigen Sie sich, ob diese Möglichkeit auch für Sie besteht.
Känguruen auf der Neonatologie
Die Kängurupflege, also der direkte Haut-zu-Haut-Kontakt zwischen Mutter und Kind, ist die optimale Maßnahme für die Anpassung des Neugeborenen an das Leben außerhalb der Gebärmutter. Die Kängurupflege verbessert die kognitive und motorische Entwicklung sowie die Emotionsregulation von frühgeborenen Babys. Sie reduziert Symptome einer postpartalen Depression bei der Mutter und stärkt ihr Vertrauen in ihre mütterlichen Fähigkeiten. Frühgeborene Babys nehmen in der Kängurupflege besser zu, haben eine stabilere Herzfrequenz und Atemregulation, sie werden häufiger und früher gestillt als Babys, die in Inkubatoren liegen.
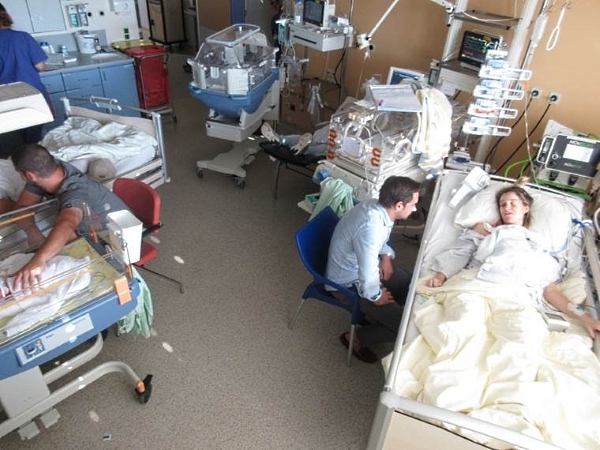
Dieser Haut-zu-Haut-Kontakt erleichtert auch Ihnen die Kontaktaufnahme zu Ihrem Baby und hilft Ihnen durch diese schwierige Zeit. Ziehen Sie z. B. den Body Ihres Kindes aus: Nur so spüren Sie die Haut Ihres Babys. Durch den direkten Hautkontakt wärmt oder kühlt Ihr Körper Ihr Baby, damit es genau richtig temperiert ist. Außerdem wird es durch den Hautkontakt mit Ihren gesunden Hautkeimen anstelle von krankmachenden Krankenhauskeimen besiedelt. Kuscheln Sie möglichst jeden Tag mit Ihrem Baby für einige Stunden. Ihr Baby wird die Zeit mit Ihnen genießen und viel weniger zusätzlichen Sauerstoff bei einer Atemhilfe benötigen, weniger Sauerstoffabfälle erleben oder Atempausen machen. Der direkte Haut-zu-Haut-Kontakt wirkt sich sehr positiv auf Ihre Milchbildung aus und Sie lernen Ihr Baby jeden Tag besser kennen und wissen, was ihm gut tut.
In den meisten Neonatologien gibt es extra Känguru-Stühle, in denen die Eltern bequem Zeit mit ihrem Kind verbringen können, auch wenn ihr Baby noch beatmet wird oder eine Atemunterstützung benötigt.

Obwohl wissenschaftliche Erkenntnisse die große Bedeutung des Haut-zu-Haut-Kontakts klar belegen, wird dieser in vielen Kliniken zu Beginn noch nicht ermöglicht. In vielen Neonatologien müssen die Kinder erst einen stabilen Allgemeinzustand haben, bevor sie an die Brust gelegt werden – hier steht der medizinische Zustand im Vordergrund. Der Hautkontakt wird aufgrund der Umlagerung häufig als zu anstrengend angesehen. Das Lecken an der Brust wird vielen Kindern zu Beginn nicht ermöglicht, da das Personal davon ausgeht, dass Frühgeborene vor der 32.–34. Schwangerschaftswoche gar nicht die Kraft haben zu saugen. Die Bedeutung des Hautkontakts, des Brustkontakts und des so genannten non-nutritiven Saugens (Saugen ohne Milchtransfer) für die Etablierung einer guten Milchbildung und das Erlernen des Saugens ist noch nicht überall bekannt, sie sind bislang nur in fortschrittlichen Kliniken etabliert (siehe auch das wissenschaftliche Poster aus dem Klinikum Saarbrücken). In Kinderkliniken mit der WHO/UNICEF-Zertifizierung „Babyfreundlich“ und in einigen weiteren in der Stillförderung engagierten Kliniken herrschen Routinen, welche das Känguruen und das Etablieren des Stillens fördern.
Wird Ihnen die Möglichkeit der Kängurupflege nicht von vorne herein angeboten, fragen Sie aktiv danach! Versuchen Sie so früh wie möglich und so schnell wie möglich mit Ihrem Baby in direkten Haut-zu-Haut-Kontakt zu gelangen. Sprechen Sie die Kuschelzeiten mit dem Personal ab: Sagen Sie, welche zeitlichen Möglichkeiten Sie haben. Wenn Sie wenig Unterstützung erhalten, bitten Sie um ein Gespräch mit der Stationsleitung und sprechen Sie dort Ihre Situation an. Häufig lassen sich schwierige Situationen im Gespräch klären.
Stillfördernde Maßnahmen auf Neonatologien
Aktuell (August 2019) gibt es in Deutschland lediglich 5 Kinderkliniken mit der WHO/UNICEF-Auszeichnung „Babyfreundlich“. Diese Auszeichnung stellt den Gold-Standard für die Still- und Bindungsförderung dar. Es gibt jedoch viele weitere Kliniken mit engagiertem Personal, das sich für die Stillförderung einsetzt und einzelne, mehrere oder fast alle wesentlichen stillfördernden Möglichkeiten nutzt und anbietet. Zu diesen Maßnahmen gehören u.a. folgende Elemente:
- Ausgiebiger Haut-zu-Haut-Kontakt (Bonding, Kängurupflege) ab Geburt
- Ernährung mit Kolostrum und Muttermilch in Haut- und Brustkontakt
- Alternative Zufütterung (ohne Saugflasche)
- Rooming-in
- Intensive, engmaschige Unterstützung der Mütter bei der Muttermilchgewinnung und beim regelmäßigen Anlegen des Babys, sobald die Bereitschaft vom Kind signalisiert wird
Fragen Sie nach diesen stillfördernden Maßnahmen an Ihrer Klinik. Vielleicht werden sie auf Nachfrage angeboten. Durch Ihre Nachfragen helfen Sie auch mit, Veränderung und Weiterentwicklung an den Kliniken anzustoßen.
Oft schrecken Eltern aufgrund der vielen Kabel und Schläuche auf der fragilen Haut ihrer Frühgeborenen zurück, sie in Haut-zu-Haut-Kontakt zu nehmen. Die Angst ist groß, an einem der Kabel zu zerren oder eine der Elektroden von der verletzlichen Haut zu reißen. Diese Angst ist nachvollziehbar, doch der Hautkontakt ist für das Baby und die Milchbildung sehr wichtig.
Lassen Sie sich von dem Pflegepersonal auch in die Pflege Ihres Babys einbinden: Sie sind die Mutter und haben die Kompetenz Ihr Baby zu versorgen.

Die Intensivstationen, wo Frühgeborene Babys in der Anfangszeit meist behandelt werden, haben in der Regel verschlossene Türen. Viele Eltern haben Hemmungen zu klingeln, um ihre Kinder zu besuchen. In der Regel dürfen Eltern rund um die Uhr zu ihren Kindern. An manchen Kliniken gibt es kurze Zeitspannen (z. B. beim Schichtwechsel), wo Besuch nicht gestattet ist. Fragen Sie auf der Station, ob es solche Zeiten gibt und wie Sie bei Ihrem Baby sein können.
Wie Sie mit Ihren Sorgen um Ihr Baby umgehen können
Die Zeit in der Klinik ist eine ganz besondere Zeit, häufig geprägt von vielen Sorgen und Ängsten um das Baby. Alle Frauen, die ihr Baby nicht bei sich haben können, sind sehr ängstlich und verunsichert. Aus Kontakten mit betroffenen Familien ist bekannt, dass alle Elternpaare um ihr frühgeborenes Kind sehr besorgt sind. Die immer wiederkehrenden Fragen lauten: „Wird mein Baby gesund sein, wenn es nach Hause kommt?“ „Sagen uns die Ärzte auch die Wahrheit, wie der Zustand ist?“ Hier hat es sich als sehr günstig erwiesen, immer genau nachzufragen, wenn die behandelnden Ärzte mit neuen Informationen zu Ihrem Baby kommen. Fragen Sie so lange nach, bis Sie verstanden haben, welche Situation sich gerade darstellt. Diese Fragen nicht zu stellen, hinterlassen immer eine große Unsicherheit und Unruhe, meist spiegelt es sich im eigen Wohl- bzw. Unwohlbefinden wieder. Wenn die Fragen erst nach dem Gespräch kommen, dann bitten Sie am nächsten Tag um ein erneutes Gespräch. Trauen Sie immer Ihrem „Bauchgefühl“, dies ist meist richtig und führt häufig zum Ziel. Auch wenn das medizinische Personal sehr gestresst wirkt oder vermittelt, keine Zeit zu haben, bitten Sie um ein Gespräch. Nur so kann sich eine Vertrauensbasis entwickeln. Das Ziel soll sein, dass es Ihnen und Ihrem Kind gut geht und dass Sie vertrauensvoll mit dem Team der Neonatologie gemeinsam Ihr Kind auf seinem besonderen Weg ins Leben begleiten.
⇒ Wenn Sie nachts aufwachen und geträumt haben, dass es Ihrem Kind nicht gut geht, rufen Sie immer in der Klinik an, die Station ist 24 Stunden rund um die Uhr besetzt und das Pflegepersonal kann Sie dann entsprechend informieren. In den allermeisten Situationen sind Sie dann entlastet und finden auch wieder in den Schlaf.
Im Laufe des Aufenthaltes in der Klinik werden Sie sich immer wieder fragen: „Wann kann mein Kind nach Hause?“ „Wie wird es nach Hause kommen?“ „Bekomme ich ein krankes oder ein gesundes Kind nach Hause?“ All diese Fragen können Ihnen nur das Team der Neonatologie beantworten. Wenn Sie eine sehr lange Zeit auf der Station verbracht haben, konnten Sie bestimmt zu einzelnen Personen des Teams einen intensiven Kontakt aufbauen. Klären Sie mit diesen, Ihnen vertrauten Personen, wie die Modalitäten sind und wann entschieden wird, zu welchem Zeitpunkt Ihr Kind entlassen werden kann.
Suchen Sie den Kontakt zu anderen Eltern und Elterngruppen oder Elterninitiativen. Kontaktadressen gibt es beim Bundesverband „Das Frühgeborene Kind“ e.V. (www.fruehgeborene.de).In allen neonatologischen Abteilungen in Deutschland gibt es Elterngruppen. Dort treffen Sie auf Elternberater, die Ihre Situation entweder auch persönlich erlebt haben oder professionellen Berufsgruppen angehören. Sie finden dort Unterstützung durch Gespräche und durch Vermittlung von Adressen spezieller Therapeuten. Auch bei Konflikten können diese Menschen Sie unterstützen.
Zähmen Sie das Krokodil in sich!
![]() Nach einer Frühgeburt und möglicherweise jedes Mal, wenn Sie beunruhigt und in Sorge sind, befehlen Ihnen alte Hirnregionen zu „fliehen“ oder zu „kämpfen“. Sie geraten in Panik und bleiben gleichzeitig handlungsunfähig. Was kann da helfen? Sagen Sie in einer Notsituation „Stopp“, entweder laut oder in Gedanken. Atmen Sie tief ein und wieder aus. Bewusstes Atmen kann Sie entspannen und wieder denk- und handlungsfähig machen. Probieren Sie aus, was für Sie gut funktioniert.
Nach einer Frühgeburt und möglicherweise jedes Mal, wenn Sie beunruhigt und in Sorge sind, befehlen Ihnen alte Hirnregionen zu „fliehen“ oder zu „kämpfen“. Sie geraten in Panik und bleiben gleichzeitig handlungsunfähig. Was kann da helfen? Sagen Sie in einer Notsituation „Stopp“, entweder laut oder in Gedanken. Atmen Sie tief ein und wieder aus. Bewusstes Atmen kann Sie entspannen und wieder denk- und handlungsfähig machen. Probieren Sie aus, was für Sie gut funktioniert.
Achten Sie auch auf sich selbst!
Die großen Sorgen kreisen um Ihr Baby. Damit Sie diese belastende Zeit durchstehen und sich auch um Ihr Kleines kümmern können, müssen auch Ihre Bedürfnisse erfüllt werden. Sollten Sie in der Klinik längere Zeit verbringen müssen, könnte Ihnen unter anderem Folgendes gut tun:
- Nutzen Sie jede Gelegenheit, um sich zwischendurch auszuruhen – es ist anstrengend, Eltern von einem Frühgeborenen zu sein!
- Achten Sie darauf, dass Sie mit Essen und Getränken gut versorgt sind: Eine warme Mahlzeit am Tag ist unbedingt empfehlenswert. Sie können alles essen, was Ihnen bekommt: Es gibt keine Essenseinschränkungen für Mütter von Frühgeborenen. Achten Sie darauf, dass Sie gefrühstückt haben und nicht ohne Frühstück aus dem Haus gehen, falls Sie zu Hause übernachten. Sorgen Sie dafür, dass Sie in der Klinik immer etwas zu essen dabei haben. Mit einem Energieriegel in der Tasche haben Sie für den Energienotfall (Hungerattacke) vorgesorgt. Versuchen Sie statt Süßigkeiten möglichst nährstoffreiche, ausgewogene Kost zu sich zu nehmen, um bei Kräften zu bleiben und auch, um gute Milch zu bilden. Fragen Sie, ob Sie an der Verpflegung in der Klinik teilnehmen können. Haben Sie auch immer etwas zu trinken bei sich!
- Ablenkung, Abwechslung und Entspannung helfen mit einem längeren Klinikaufenthalt zurechtzukommen:
- Eine warme oder eine Wechseldusche nehmen oder warmes oder kühles Wasser über die Unterarme laufen lassen.
- Einen schönen Ausblick aus dem Fenster genießen.
- Einen kleinen Spaziergang unternehmen, mal 10 Minuten oder auch eine Stunde.
- In den Außenbereich der Klinik gehen, draußen sein, etwas anderes riechen und sehen.
- Ein Eis essen oder einen Kaffee oder Tee trinken gehen.
- Sich mit dem zweiten Elternteil abwechseln und sich eine Auszeit gönnen.
- Zwischendurch zu Hause ein warmes Bad nehmen oder duschen, wenn der Wochenfluss nachgelassen hat oder mal im eigenen Bett liegen und ausruhen.
- Wenn Sie möchten, können Sie auch ein Tagebuch führen: Damit haben Sie ein Medium, dem Sie alles anvertrauen können und aus dem Sie Ihrem Kind später erzählen können. Außerdem werden Sie nachlesen können, dass nach schwierigen Tagen auch immer bessere Tage folgen.
Negative Erfahrung mit einzelnen Pflegepersonen
Dass uns nicht alle Menschen sympathisch sind, ist ganz normal. In Ihrer sehr besonderen Lebenssituation sind Sie sehr empfindsam und hoch empfänglich für Irritationen. Eine Intensivstation an sich ist eine Umgebung, die schon Ängste bei den meisten Menschen auslöst. Nun liegt Ihr Baby dort und ist auf die Ärzte und das Pflegepersonal angewiesen und Sie fühlen sich maßgeblich von ihnen abhängig. Die Menschen, die dort arbeiten, sind tagtäglich besonderen Situationen mit ihren kleinen Patienten ausgesetzt und nicht selten handelt es sich für die kleinen Patienten um eine Krisensituation.
Für das Personal auf diesen Stationen ist das eine Routine. Die Reaktionen des Personals sind für Sie möglicherweise fremd. Vielleicht werden Sie durch diese Reaktionen verunsichert und erschreckt. Sollten Sie beobachten, dass von den Pflegepersonen jemand grob oder nicht feinfühlig mit Ihrem Kind umgeht, sprechen Sie es immer an. Sie sind die Eltern, Sie haben die Kompetenz. Es ist Ihr Kind. Wenn Sie beobachten, dass das Verhalten sich nicht ändert, bitten Sie um ein Gespräch mit der betreffenden Person und wenn das nicht hilft, mit der Stationsleitung. In den allermeisten Fällen lassen sich Unstimmigkeiten klären. Hier können auch die Elterninitiativen unterstützen, da sie immer mit den Teams der Neonatologie in Kontakt stehen.
Alle Eltern, die ihre Kinder lange auf einer Intensivstation behandeln lassen müssen, kennen die Tagesabläufe nach kurzer Zeit und haben auch ihre Bezugspersonen in dem Team gefunden. Dennoch gibt es Situationen, die manchmal Anlass geben, ein Gespräch zu führen.
Umgang mit unterschiedlichen Aussagen zu Ihrem Kind
Manchmal stellen Eltern fest, dass sie unterschiedliche Aussagen zu ihrem Kind erhalten. Wenn Ihnen dies auffällt, klären Sie dies mit dem Personal und weisen Sie darauf hin, dass Ihnen dies aufgefallen ist. Legen Sie fest, wie es in dieser Situation weitergehen soll.
Fehlende Unterstützung für das Stillen
Manchmal haben Mütter den Eindruck, dass sie bei ihrem Wunsch ihr Baby zu stillen, nicht unterstützt werden. Je nachdem, in welcher Situation sich Ihr Kind befindet, wird das Thema Stillen nicht im Vordergrund stehen. Die Ernährung der Kinder mit Muttermilch ist jedoch in allen Neonatologien sehr erwünscht. Der Wert der Muttermilch für Frühgeborene wird in den letzten Jahren zunehmend erkannt. Ihre Aufgabe ist daher, ausreichend Muttermilch für Ihr Kind zur Verfügung zu stellen. Daher kommt dem Abpumpen eine wichtige Bedeutung zu (s. Aufbau und Aufrechterhaltung der Milchbildung nach Frühgeburt).
Geschwisterkinder
Wenn Sie schon Kinder haben, sind sie auch mit von der veränderten Lebenssituation betroffen. Erklären Sie Ihren Kindern, warum das Baby im Krankenhaus ist, dass Sie das Baby jeden Tag besuchen und dass das Baby nach Hause kommt, wenn es groß genug ist. In vielen neonatologischen Abteilungen dürfen auch die Geschwisterkinder ihre kleinen Geschwister besuchen, sofern sie gesund sind, d. h. infektfrei. Wenn Ihnen dieser Besuch nicht angeboten wird, fragen Sie aktiv danach. Diese Zeit ist sehr anstrengend, emotional und sorgenvoll. Auch die Geschwisterkinder sind sehr verunsichert und reagieren daher auch anders als gewohnt. Über ihre Ängste können nicht alle Kinder sprechen, je nach Alter, aber auch sie spüren die große Veränderung in der Familie.
Leben im Ausnahmezustand
Wenn Ihr Kind eher geboren wurde als es geplant war und ein längerer Klinikaufenthalt dadurch notwendig ist, verändert sich Ihre Lebenssituation massiv. Versuchen Sie mit Ihrem Partner gemeinsam zu ermitteln, welche Unterstützung Sie benötigen. Fragen Sie auch aktiv nach Familienunterstützung in Ihrem häuslichen Umfeld. Vielleicht gibt es auch Nachbarn und Freunde, die Sie unterstützen können. Wäre eine Haushaltshilfe eine sinnvolle Unterstützung? Für alle Väter gibt es Elternzeit von 8 Wochen, vielleicht ist es möglich mit dem Arbeitgeber individuelle Lösungen zu finden. Fragen Sie bei der Elternberatung der Klinik, welche Hilfen Sie in Anspruch nehmen können. Vereinbaren Sie einen Termin mit der Ansprechpartnerin oder dem Ansprechpartner der Elternberatung.
6. Heimkehren mit dem frühgeborenen Baby

Nun ist es endlich so weit: Sie können mit Ihrem Baby nach Hause. Es ist in dieser Situation zwingend erforderlich, dass es eine vorrausschauende Familienorganisation gab und gibt. Organisieren Sie rechtzeitig, dass jemand für den Haushalt Unterstützung anbietet, die Geschwisterkinder in die Kita oder zur Schule bringt und dort abholt und die Freizeitaktivitäten am Nachmittag begleitet. Kümmern Sie sich darum, dass Ihr Kühlschrank gut gefüllt ist und dass es jemanden aus Ihrem Umfeld gibt, der Ihnen in den nächsten Tagen gekochtes Essen vorbeibringt und für Ihr leibliches Wohl sorgt.
Ist Ihre Hebamme informiert, dass Sie mit Ihrem Baby nach Hause entlassen werden? Sie haben Anspruch auf Hebammenversorgung, auch wenn Ihre Geburt schon länger zurückliegt. Wenn Sie keine Hebamme für die Wochenbettversorgung haben, fragen Sie in Ihrer Geburtsklinik nach, ob es dort eine Hebamme gibt, die noch eine Wochenbettbetreuung übernehmen kann oder wenden Sie sich an den Hebammenverband Ihres Bundesland und erfragen Sie, welche Möglichkeiten es gibt, noch eine Hebammenbetreuung zu finden. Offene Hebammensprechstunden, offene Beratungsangebote in Kliniken oder Praxen, Kinder- und Familienzentren, Mütterberatungsstellen und andere Angebote versuchen den Mangel an Hebammenbetreuung etwas auszugleichen. Die „Babylotsen“, die es inzwischen bundesweit an vielen Kliniken gibt, können Ihnen hier bei Bedarf hilfreich den Weg weisen. Fragen Sie nach einem Kontakt oder nehmen Sie dieses Unterstützungsangebot gerne an.
Der Tag der Entlassung wird sehr aufregend sein ‒ auch für das neue Familienmitglied ‒ und die folgenden Tage auch. Viele Babys schlafen nach der Ankunft zunächst mehr und ziehen sich etwas zurück. Für viele Eltern ist die erste Zeit zu Hause so aufregend, dass sie das Gefühl haben, ihr Baby bewachen zu müssen und die ersten Nächte wenig bis gar nicht schlafen.

Wenn Sie dann mit Ihrem Baby zu Hause sind, ist es sehr empfehlenswert mit dem Baby für zwei bis drei Tage ins Bett zu gehen. Zu Hause in Haut-zu-Haut-Kontakt mit Ihrem Baby zu kuscheln, ist ein guter Neustart in Ihr gemeinsames Leben. Bedingt durch Ihren langen Klinikaufenthalt hatten Sie vermutlich nie die Zeit in individueller Atmosphäre Ihr Baby zu spüren, zu fühlen und zu genießen.
- Der Weg in die Normalität dauert seine Zeit. Das ist eine normale Reaktion und Sie brauchen Zeit und Geduld, sich zu Hause aneinander zu gewöhnen.
Nehmen Sie auch Kontakt zu anderen betroffenen Eltern oder Müttern auf und fragen Sie nach Stillgruppen in Ihrem Umfeld, sobald Sie gut zu Hause angekommen sind. Gehen Sie regelmäßig zu den Vorsorgeterminen bei Ihrem Kinderarzt oder in einem Kinderzentrum, das Ihnen von Ihrer Klinik empfohlen wurde.
7. Etablierung des Stillens an der Brust
Erste Brustgewöhnung in der Klinik
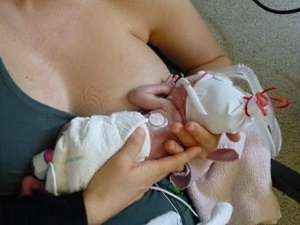
Es gibt kein Mindestalter oder Mindestgewicht, wann ein Baby frühestens an die Brust gelegt werden darf. Wenn Sie eine stabile Milchbildung haben und Ihr Kind aus der akuten medizinischen Versorgung heraus ist, dann vermitteln Sie dem Personal, wie wichtig Ihnen das Stillen ist und fragen Sie nach dem Konzept, wie in dieser Abteilung die Mütter zum Stillen unterstützt werden. Fragen Sie, ob es eine Laktationsberaterin IBCLC im Team der Neonatologie gibt. Wenn dies der Fall ist, bitten Sie um einen Beratungstermin. Entwickeln Sie Ihren Stillplan mit dem Personal zusammen, damit alle Pflegepersonen informiert sind, wie der Weg aussehen soll. Sprechen Sie mit den betreffenden Pflegepersonen die ersten Anlegeversuche ab.
⇒ Wenn Sie Ihr Baby stillen möchten, ist eine Anwesenheit von mehreren Stunden am Tag bei Ihrem Baby Voraussetzung. Noch besser wäre es, Sie könnten im Rooming-in bei Ihrem Baby bleiben.
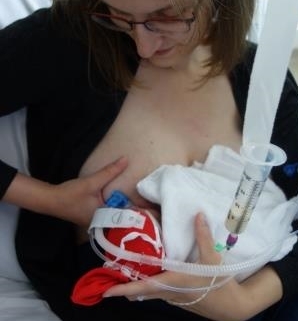
Bei den ersten Anlegesituationen stehen nicht das effektive Saugen und die aufgenommene Milchmenge im Vordergrund, sondern der Brustkontakt und das Erlernen des Saugens. Kuscheln Sie weiterhin jeden Tag in Haut-zu-Haut-Kontakt mit Ihrem Baby. Beobachten Sie beim Kuscheln, dass Ihr Baby sucht (wache, geöffnete Augen, Bewegung der Lippen, Lecken mit der Zunge, Hand-zu-Mund-Bewegungen, Saugen an der Hand, Kopfdrehen usw.), dann versuchen Sie es an die Brust zu legen und lassen Sie es ausmassierte Muttermilch ablecken.
Frühgeborene lernen sehr schnell, wie sie trinken sollen. Wenn Ihr Baby durch direkten Hautkontakt die Brustwarze gut erfassen kann, dann üben Sie täglich. In der ersten Zeit wird Ihr Baby nur kurz saugen und sich zwischendurch viel ausruhen müssen. Es wird nur ganz kleine Mengen auf einmal trinken. Das ist ganz normal und kein Grund zur Sorge.
Sie können Ihr Baby unterstützen, indem Sie etwas Milch vor dem Anlegen entleeren. So ist Ihre Brust nicht so voll und der Milchfluss ist langsamer. Ihr Baby ist nicht so überwältigt vom Milchfluss, verschluckt sich weniger und erhält direkt fettreichere Muttermilch. Außerdem können Sie direkt vor dem Anlegen und auch öfter zwischendurch eine Brustmassage durchführen, um den Milchspendereflex auszulösen und etwas Milch ausdrücken, um Ihrem Baby das Trinken zu erleichtern.
Je mehr Übungssequenzen Ihr Baby hat, umso sicherer und effektiver wird es mit der Zeit. Der Stillerfolg ist maßgeblich davon abhängig, ob das Baby das Saugen an der Brust üben und erlernen kann.
Schritt für Schritt zum Stillen von Frühgeborenen:
- Ausgiebiger, täglicher Haut-zu-Haut-Kontakt zwischen Mutter und Baby ab Geburt bzw. so früh und oft wie möglich
- Etablierung einer reichlichen Milchbildung der Mutter durch Pumpen und Handgewinnung
- Zufütterung des Babys an der Brust per Sonde; ergänzend Becher- oder Löffelfütterung, wenn die Mutter nicht da ist
- Das Baby riecht, leckt, schleckt an der Brust.
- Das Baby sucht nach der Brust.
- Das Baby macht erste Saugversuche.
- Das Baby kann die Brust immer besser erfassen, saugen und schlucken.
- Ein Teil des Tagesbedarfs wird durch Stillen gedeckt.
- Der Anteil des Stillens nimmt zu, die Zufütterung wird langsam reduziert.
- Ausschließliches Stillen
Die Rahmenbedingungen, die an vielen Kinderkliniken herrschen – oft mangelnde Ausbildung des Personals in der Förderung des Stillens, Trennung von Mutter und Kind, wenig Hautkontakt, Flaschenfütterung, seltene Mahlzeiten, der Druck zügig große Mengen zu füttern und das Kind anschließend in das Bett abzulegen, – erschweren leider die Etablierung des Stillens. Viele Frauen hoffen daher darauf, dass sie das Stillen mithilfe ihrer Wochenbetthebamme zu Hause in Ruhe erarbeiten können. Doch, wenn in der Klinik gar kein Stillerfolg vorhanden ist, ist es nicht einfach ihn zu Hause zu erreichen. Wenn Kinder bis dahin nur mit der Flasche gefüttert wurden, können sie mit der Brustwarze häufig gar nichts mehr anfangen. Zudem stehen die Eltern zu Hause unter Druck mit dem Hinweis, dass das Baby wieder stationär aufgenommen werden muss, wenn es nicht ausreichend zunimmt. Dadurch sind die Mütter so angespannt, dass sie große Schwierigkeiten haben, sich auf den Aufbau des Stillens einzulassen.
Versuchen Sie in der Klinik möglichst viel Hautkontakt sowie Brust-Mund-Kontakt zu erreichen. Üben Sie das Stillen möglichst mehrmals am Tag. Idealerweise lernt das Baby das Saugen an der Brust bereits in der Klinik kennen und kann dort bereits kleinere Milchmengen trinken, bevor es nach Hause entlassen wird.
Schauen Sie auch weitere Videos und Infomaterialien zum Thema an:
- das Video des Global Health Media Project zum Stillen von Frühgeborenen
- das Video der Stiftung Stillförderung Schweiz zum Stillen von Frühgeborenen
- das Infoblatt Stillposition für Frühgeborene des Ausbildungszentrums Laktation und Stillen
Geeignete Stillpositionen bei Frühgeborenen
Nicht alle Stillpositionen, die für reifgeborene und ältere Babys geeignet sind, sind auch bei Frühgeborenen gleichermaßen hilfreich, da Frühgeborene besonders viel Halt und Unterstützung brauchen: Ihr Kopf, ihr Nacken und ihr Oberkörper müssen gut abgestützt werden. Auch die Brust der Mutter sollte gestützt und in den Mund des Babys gehalten werden: Das Gewicht der Brust darf nicht auf dem Baby lasten. Die Mutter braucht eine gute Sicht auf das Anlegen und muss das Köpfchen des Babys führen können.
In der Klinik müssen frühgeborene Babys manchmal auch während der Stillmahlzeiten an Geräte angeschlossen sein oder brauchen eventuell eine Atemunterstützung.
Richten Sie sich alles her, was Sie zum Stillen benötigen: Desinfektionsmittel zum Händedesinfizieren in der Klinik, etwas zum Trinken, Stillkissen, evtl. ein Bademantel zum Auspolstern hinter Ihrem Rücken, eine weite bequeme Bluse, die Sie vorne öffnen können, evtl. eine Klammer zum Befestigen Ihrer Bluse. Machen Sie sich für das Stillen auf einem Stuhl, Sessel oder Liegestuhl bequem. Sie sollen sich in der Position längere Zeit wohl fühlen und entspannen können. Fühlen Sie sich oder Ihr Baby in einer Position nicht wohl, ändern Sie diese. Probieren Sie aus, was bei Ihnen gut klappt. Verschluckt sich das Baby beim Trinken, können Sie die Stillposition ändern. Bei einer zurückgelehnten Stillposition fließt die Milch langsamer. Wenn Ihr Baby weiter aufrecht oder nach vorne gebeugt trinkt, ist das Verschluckungsrisiko geringer.
 | Modifizierte Wiegehaltung: Sie sitzen aufrecht. Mithilfe eines Stillkissens heben Sie das Baby auf die Höhe Ihrer Brust, zu Ihnen Bauch an Bauch zugewandt. Das Köpfchen Ihres Babys liegt in Ihrer Hand. Sie stabilisieren und führen das Köpfchen mit Ihren Fingern, ohne Druck auf den Hinterkopf auszuüben. Ihr Handballen liegt zwischen den Schulterblättern des Babys. Ihre Brust können Sie mit der anderen Hand stützen und formen. | |
 | Seitenhaltung (Footballhaltung / Rückenhaltung): Sie sitzen aufrecht, das Baby liegt mit einem Stillkissen gestützt unter Ihrem Arm mit den Füßen zu Ihrem Rücken und Bauch an Bauch zu Ihnen zugewandt. Sie halten das Köpfchen des Babys mit Ihren Fingern, ohne Druck auf den Hinterkopf auszuüben. Ihr Handballen liegt zwischen den Schulterblättern des Babys. Ihre Brust können Sie mit der anderen Hand stützen und formen. Auch wenn das Einrichten dieser Position zunächst etwas umständlich ist, haben Sie den besten Überblick und können das Anlegen am besten kontrollieren. | |
 | Zurückgelehntes Stillen: Hier legen Sie sich bequem auf Ihren Rücken in halbliegender Position, mit hochgestelltem Bett, auf einem Liegestuhl oder mit Polstern unter Ihrem Rücken. Das Baby liegt bäuchlings auf Ihrem Bauch und wird durch Ihren Körper stabil gestützt. Auf Neonatologien ist es nicht immer möglich, liegend / zurückgelehnt zu stillen. Dann können Sie diese Stillposition, bei der die kindlichen Stillreflexe am sinnvollsten eingesetzt werden, zu Hause praktizieren. | |
 | Hoppe-Reiter-Sitz: Manche Babys trinken in einer aufrechten Stillposition am effektivsten, vor allem Babys mit Schluckstörungen. Das Baby muss dafür im Rücken und im Nacken gut abgestützt werden. | |
| Fotos: © Katja Biernath-Kruse und Thea Juppe-Schütz | ||
Wenn Ihr Baby größer und reifer ist und die Brust selbstständiger erfassen kann, können Sie es auch in der seitlichen Liegeposition anlegen und sich auf diese Weise während des Stillens ausruhen.
Weitere Besonderheiten beim Anlegen

Die Kriterien für ein gutes, tiefes, asymmetrisches Anlegen für effektives Stillen gelten auch für Frühgeborene (siehe den Artikel Das korrekte Anlegen und das Video Anlegen des Babys an die Brust).

Sie können das Erfassen der Brust durch Ihr kleines Baby unterstützen, indem Sie Ihr Brustgewebe im C-Griff oder U-Griff vorformen. Dabei ist der Daumen oberhalb, die übrigen Finger liegen unterhalb der Brust, hinter dem Brustwarzenhof. Wenn die Öffnung der Finger dabei nach oben zeigt, ist die Handhaltung ideal für die modifizierte Wiegenhaltung und sieht wie ein „U“ aus und die Finger liegen rechts und links seitlich vom Brustwarzenhof. Sie drücken die Brust etwas flach zusammen, parallel passend zur Mundöffnung des Babys, als würden Sie ein Sandwich halten.
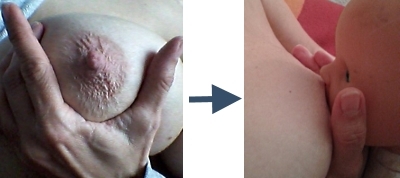
Eine Variation des C-Griffs ist der so genannte DanCer-Griff. Er hilft Babys mit einem schwachen Muskeltonus, die Schwierigkeiten haben, ihren Kiefer zu halten, während sie saugen. Zunächst positioniert die Mutter ihre Finger wie zum C-Griff. Dazu hält sie ihre Brust unten mit drei Fingern. Sie dreht ihre Hand um die Brust um ca. 45 Grad und bringt sie nach vorne zum Baby hin und nutzt ihren Daumen und ihren Zeigefinger, um den Kiefer des Babys von beiden Seiten zu stützen.

Frühgeborene haben nur eine schwache Saugkraft und können nur ein niedriges Vakuum erzeugen. Sie verlieren dadurch die Brustwarze leicht und können den Milchfluss nur weniger gut auslösen und aufrechterhalten. Manchmal können Stillhüte (Stillhütchen oder Brusthüte) das Trinken an der Brust erleichtern. Stillhütchen halten die Brustwarze aufgerichtet und das Baby wird durch das kleine Reservoir gleich mit Milch belohnt. So kann das Baby mit weniger Kraft an die Milch herankommen und den Milchfluss aufrechterhalten.
Die Stillfrequenzen
Wenn Ihr Baby die Brustwarze korrekt erfassen kann, wird es vermutlich langsam beginnen kleine Mengen zu trinken. Aufgrund dieser zunächst kleinen Mengen pro Mahlzeit ist es nicht sinnvoll, lediglich 6 Stillmahlzeiten in 24 Stunden anzubieten, auch wenn in den meisten Kliniken 6 Mahlzeiten pro Tag die Regel sind. Diese seltenen Fütterungen haben historische Gründe: Sie wurden Anfang des letzten Jahrhunderts etabliert und haben sich bis heute an den meisten Kliniken gehalten, obwohl sie den Aufbau des Stillens erschweren. Auch reife Neugeborene trinken in der Regel 8- bis 12-mal in 24 Stunden während des gesamten ersten Halbjahrs und darüber hinaus.
Trinkt ein Baby lediglich 6-mal in 24 Stunden, werden die Nahrungsmengen, die es pro Stillmahlzeit zu sich nehmen muss, zu groß und unrealistisch. Es ist für die Mütter sehr frustrierend immer wieder zu erleben, dass das Baby die vorgesehene Menge an der Brust nicht schafft. Viele Mütter resignieren und füttern ihre Babys mit der Flasche in der Hoffnung, dass sie es zu Hause schaffen werden. Doch, wenn die Babys nicht an der Brust bleiben und stillen können, ist es zu Hause sehr schwierig das Stillen zu etablieren. Sinnvoller wäre es, die Stillfrequenz auf 8 bis 12 in 24 Stunden zu erhöhen.

Trägt die Mutter das Baby viele Stunden am Tag in Haut-zu-Haut-Kontakt an ihrem Körper, wird sich das Baby häufiger zum Stillen melden und sich in einer stabileren Verfassung befinden als wenn es alleine in seinem Bettchen liegt. Ist dies in der Klinik nicht umsetzbar, stillen Sie Ihr Baby mindestens 2- bis 3-mal am Tag. So haben Sie immer noch bessere Chancen das Stillen mit Ihrem Baby zu erlernen. Babys lernen immer über positive Verstärkung.
Sollte das Baby die erforderliche Trinkmenge an der Brust nicht schaffen, ist es besser, an der Brust per Sonde („Brustfeeding“) oder dem Brusternährungsset zuzufüttern als mit der Flasche nachzufüttern (Näheres im Kapitel So wird Ihr frühgeborenes Baby ernährt). Durch Zufütterung an der Brust werden sowohl die Stillfähigkeit des Babys als auch die Milchbildung der Mutter am besten gefördert.
Die Umstellung auf das Stillen zu Hause

Heutzutage ist es noch die Ausnahme, dass ein frühgeborenes Kind aus der Kinderklinik gestillt entlassen wird. In der Regel findet der Übergang zum vollen Stillen zu Hause statt. Besprechen Sie mit Ihrer Wochenbetthebamme, wie der Weg zum Stillen gestaltet werden kann. Definieren Sie ein klares Ziel, was Sie erreichen möchten, und stimmen es mit Ihrer Hebamme ab. Sollte Ihre Hebamme nicht die Qualifikation haben, Sie erfolgreich beim Stillen zu unterstützen, kontaktieren Sie eine erfahrene Still- und Laktationsberaterin IBCLC. Denn der Aufbau des Stillens nach einer Frühgeburt erfordert spezielle Kenntnisse, welche in der Ausbildung von Hebammen nicht regulär enthalten sind. Über die erforderliche zusätzliche Qualifikation verfügen Still- und Laktationsberaterinnen IBCLC, (siehe z. B. unser IBCLC-Verzeichnis) und auch manche Hebammen ohne IBCLC-Titel, die sich auf diesem Gebiet fortgebildet haben.
Das Erlernen des Stillens geht nicht von Zauberhand und erfordert auch von Ihnen viel Zeit, Geduld und aktives Engagement. Manche Babys lernen das Trinken an der Brust relativ schnell, andere brauchen viel mehr Zeit dafür.
Haben Sie durch Pumpen und Handgewinnen eine reichliche Milchbildung aufbauen können, wurde Ihr Baby in der Klinik jedoch mit der Flasche ernährt, dann können Sie das Stillen meist durch folgende Schritte etablieren:
- Ernähren Sie Ihr Baby in den ersten Tagen nach Ihrer Ankunft zu Hause so, wie Sie es in den letzten 48 Stunden in der Klinik gemacht haben, damit Sie eine Chance haben, sich zu Hause einzuleben.
- Bitten Sie Ihre Hebamme, mit Beginn der Umstellung von der Flaschenfütterung auf das Stillen 2- bis 3-mal pro Woche eine Gewichtskontrolle durchzuführen. Die Gewichtsentwicklung zeigt auf, ob Ihr Baby gut ernährt ist. Verläuft die Gewichtskurve parallel zur vom ärztlichen Behandlungsteam festgelegten individuellen Perzentile des Babys oder steiler, ist es gut versorgt. Verläuft die Kurve flacher als die individuelle Perzentile, braucht das Baby mehr Nahrung (siehe auch: Bekommt mein Baby genug Muttermilch?). Die genaue Interpretation der Wachstumskurven sollte durch die behandelnden Ärzte erfolgen.
- Tragen Sie Ihr Baby nach wie vor viele Stunden am Tag in Haut-zu-Haut-Kontakt, z. B. in einem elastischen Tragetuch. Legen Sie Ihr Baby in direktem Haut-zu-Haut-Kontakt an, sobald es wach ist und sucht.
- Wenn Flaschenfütterung zu Beginn noch notwendig ist, benutzen Sie einen Flaschensauger, der vom Material weich ist und ein breites Lippenschild hat (Weithalsflasche). Füttern Sie nach der Methode der „babygerechten“ Flaschenfütterung (paced bottle feeding).
- Stellen Sie möglichst zeitnah von der Flasche auf alternative Zufütterungstechniken um (Nahrungssonde oder Brusternährungsset), um das korrekte Saugen und Ihre Milchbildung zu fördern. Durch Zufütterung an der Brust ermöglichen Sie Ihrem Baby die Erfahrung, an der Brust satt zu werden, und für Sie bedeutet es eine deutliche Erleichterung und Zeitersparnis in Ihrem Alltag. Die Anzahl der erforderlichen Pumpsitzungen kann auf diese Weise reduziert werden.
- Fangen Sie mit 2–4 Stillmahlzeiten am Tag (tagsüber) an und steigern die Anzahl der Stillmahlzeiten Schritt für Schritt.
- Die Stillübungszeiten ergänzen die Fütterung zunächst nur. Sollte Ihr Baby sehr gut an der Brust trinken, dann brauchen Sie nicht nachzufüttern.
- Legen Sie die Ernährungsmenge für 24 Stunden fest (1/6 des Körpergewichtes) und teilen diese Menge auf mindestens 8 Mahlzeiten in 24 Stunden auf, damit die Trinkmengen pro Mahlzeit nicht so groß sind.
- Pumpen Sie während des Stillenlernens zunächst weiter ab (z. B. nach dem Stillen), bis Ihr Baby fähig ist, ganze Brustmahlzeiten zu trinken. Geben Sie Ihre Verleihpumpe erst wieder zurück, nachdem Ihr Baby bereits mehrere Wochen an der Brust sicher ernährt werden konnte – als Sicherheitspuffer. Sie können das Rezept für die Pumpe mehrfach verlängern lassen. Pumpen Sie in einem Rhythmus, der Ihnen ermöglicht, immer zwei Mahlzeiten im Vorrat im Kühlschrank zu haben, damit immer Milch vorhanden ist.
- Führen Sie vor dem Anlegen eine Brustmassage nach Plata Rueda durch, um den Milchspendereflex auszulösen und Ihrem kleinen Baby die Arbeit zu erleichtern.
- Korrektes Anlegen und effektives Erfassen der Mamille und Saugen ist die Grundvoraussetzung für den Erfolg. Hier gelten dieselben Regeln, wie bei reifgeborenen Babys (s. Das korrekte Anlegen des Babys und das Video Anlegen des Babys an die Brust).
- Üben Sie an einer Brust für 15–20 Minuten und lassen Sie sich zu Beginn von Ihrer Hebamme oder Still- und Laktationsberaterin IBCLC, begleiten.
- Wenn die Brust sehr voll ist, können Sie die erste Milch in einen Becher etc. auffangen lassen, damit das Baby mit dem schnellen Milchfluss nicht überfordert ist.
- Achten Sie darauf, ob Ihr Baby während des Stillens regelmäßig schluckt. Das ist ein Zeichen, dass es Milch bekommt. Saugt es ohne zu schlucken, erhält es keine Milch an der Brust. Dann sollte das Anlegen optimiert werden, der Milchspendereflex durch eine Brustmassage wieder ausgelöst werden oder das Baby braucht noch Zufütterung an der Brust. Beobachten Sie auch die Hände: Faust = Hunger, offene Hände = Sättigung (siehe weitere Zeichen für den Milchtransfer im Artikel Das korrekte Anlegen und Videos zum Anlegen, Beobachtung des Schluckens und des Nuckelns ohne Milchtransfer von Jack Newman).
- Manchmal ist eine zusätzliche Brustkompression beim Stillen notwendig, um dem Baby mehr Milch anzubieten.
- Manche Mütter entscheiden sich für einen Stillhut (auch Stillhütchen oder Brusthut genannt), um dem Baby das Trinken an der Brust zu erleichtern.
Haben Sie Geduld mit Ihrem Baby, denn es muss auch erst alles lernen.

Frühgeborene, die von Anfang an künstlich gefüttert wurden, hatten nicht die Gelegenheit, nach Bedarf zu trinken. Sie kennen noch kein Hungergefühl. Es kann 36–48 Stunden in Anspruch nehmen, bis sie sich von alleine zum Stillen melden, nachdem sie nicht mehr nachgefüttert werden. Es ist durchaus normal, dass das Gewicht einige Tage stagniert und zu Beginn ein kurzfristiger nicht gravierender Gewichtsverlust auftritt. Meistens kommen die Babys in kürzeren Abständen wieder und zeigen, dass sie noch einmal essen möchten. Legen Sie das Baby bei den ersten Stillzeichen an. Das häufigere Stillen ist nicht negativ zu bewerten, sondern ein positives Zeichen: Freuen Sie sich, dass Ihr Baby gut an der Brust getrunken hat und weiß, wie es wieder satt wird.
Haben Sie in der Klinik keine volle Milchbildung aufbauen können, dann ist die Zufütterung an der Brust besonders wichtig. Der reichliche Milchfluss belohnt Ihr Baby an der Brust und unterstützt es das richtige Saugen an der Brust zu erlernen. Lassen Sie sich durch eine Still- und Laktationsberaterin IBCLC begleiten!
=> Wenn Sie mit Ihrem Baby geschafft haben erfolgreich zu stillen, werden Sie viel Freiheit im Alltag gewinnen. Der Weg dahin ist jedoch individuell, lässt sich weder vorhersagen noch zeitlich planen. Ihr Baby und Sie gehen Ihren Weg.
 8. Interviews mit betroffenen Müttern
8. Interviews mit betroffenen Müttern
Claudia hat ihren Sohn im Frühjahr 2018 vier Wochen zu früh bekommen. Im folgenden Interview erzählt sie über die Höhen und Tiefen im Krankenhaus und zu Hause, die ersten Schwierigkeiten mit dem Stillen und einen glücklichen Ausgang. Neben der Frühgeburt wurde der Stillstart bei ihrem Baby durch ein zu kurzes Zungenband erschwert. Dank einer erfahrenen Stillberaterin konnten alle Hürden gemeistert werden, sodass sie ihr Baby heute ausschließlich stillen und in vollen Zügen genießen kann.
Liebe Claudia, wie ist es bei Dir zur Frühgeburt gekommen?
Eigentlich habe ich mich die ganze Schwangerschaft über super gefühlt. Alles war wunderbar. Bei einer Routineuntersuchung acht Wochen vor der Geburt stellte meine Frauenärztin fest, dass mein innerer Muttermund schon geöffnet bzw. mein Gebärmutterhals verkürzt war. Im Krankenhaus, wo sie mich sofort hinschickte, wurde der gleiche Befund festgestellt, mit leichter Wehentätigkeit. Ich wurde stationär aufgenommen, erhielt Wehenhemmer und mein Kind (über mich) Lungenreifespritzen für den Fall, dass es bald auf die Welt kommt. Nach vier Tagen konnte ich mit der Anweisung entlassen werden, möglichst viel zu liegen und mich nicht mehr viel zu bewegen.
Durch die Schonung und das Liegen konnte die Geburt um vier Wochen hinausgezögert werden, sodass mein Sohn nur vier anstatt von acht Wochen zu früh gekommen ist. Eines nachts verlor ich den Zervixschleimpropf und es tropfte etwas Nasses, offenbar Fruchtwasser heraus. Auf die Anweisung meiner Hebamme fuhr ich am Nachmittag ins Krankenhaus, wo ich wieder stationär aufgenommen wurde. Da die Fruchtblase schon geöffnet war und Infektionsgefahr bestand, erhielt ich einen natürlichen Wehencocktail, um die Geburt einzuleiten. Nach etwa acht Stunden anstrengender Geburt mit vielen Höhen und Tiefen war der kleine Mann endlich da!
Wie verlief die erste Zeit nach der Geburt?
Wir hatten nach der Geburt etwa fünf Minuten Kuschelzeit, da musste er zum Kinderarzt, weil seine Atmung nicht in Ordnung war. Ich glaube, er hechelte ein bisschen und sein Zuckerwert war auch im Keller. Nach der ersten Untersuchung beim Kinderarzt wurde er mir wieder gebracht und wir durften vielleicht eine Viertelstunde miteinander kuscheln. Da konnte ich ihn das erste Mal ganz kurz anlegen. Ich wusste nicht, worauf ich achten und wie ich ihn am besten anlegen sollte. Er saugte zwar sehr stark, aber irgendwie war es trotzdem nicht das Gelbe vom Ei. Er wurde auf die Überwachungsstation der angeschlossenen Kinderklinik verlegt und ich kam auf die Wochenstation der Geburtsklinik. Es war natürlich nicht schön, direkt nach der Geburt getrennt zu werden: Man bekommt ein Baby und wird gleich von ihm getrennt. Die Schwestern fuhren mich mit meinem Bett auf seine Station, wo wir noch einmal „bonden“ durften. Ich schob ihn unter mein Unterhemd und da lag er eine ganze Weile. Das war schön für uns beide. Wir hatten Glück, dass zu diesem Zeitpunkt nicht so viele Babys auf der Station lagen. Sonst wäre dies nicht möglich gewesen.
Wie ging es mit dem Wochenbett weiter?
Ich lag auf der Wöchnerinnenstation und sollte meine Milch ausstreichen. Dort arbeitete eine Stillberaterin, die mir zeigte, wie das geht. Ich strich das Kolostrum etwa fünfmal am Tag aus, zog sie in kleine Spritzen auf und brachte sie auf die Station meines Sohnes, wo ich oder die Schwestern meinen Sohn damit fütterten. Am Anfang konnte ich nur wenige Milliliter Kolostrum pro Seite gewinnen. Sobald die Milch besser lief, ab dem dritten Tag, pumpte ich die Milch alle drei Stunden ab und mein Sohn wurde alle drei Stunden damit gefüttert. So bin ich Tag und Nacht auf seine Station gegangen und brachte ihm die abgepumpte Milch. In der Zeit hatte ich noch ziemlich viel Milch. Die Menge stieg auf 50-60 ml pro Seite. Das lief erstaunlich gut!
Mein Freund und ich wurden in die Versorgung unseres Sohnes schon sehr eingebunden. Wir sollten jeden Tag ein bisschen mehr selber machen. Wir sollten jeden Tag Temperatur messen, ihn wiegen, ankreuzen, ob er Stuhlgang oder nur Urin hatte und alles in eine Liste eintragen. Das musste alles genau dokumentiert werden. Es war schön, dass wir ihn immer besuchen durften und uns um ihn kümmern konnten. So hatten wir das Gefühl, etwas Gutes für ihn tun zu können.
Wie haben Sie sich im Krankenhaus aufgehoben gefühlt?
Aus medizinischer Sicht haben wir uns gut versorgt gefühlt, aber es war auch eine sehr stressige Zeit. Das Füttern und Wickeln hat alleine schon eine Stunde gedauert. Dann musste ich wieder abpumpen. Dann hatte ich eine Stunde Zeit bis zur nächsten Fütterung und so ging es weiter den ganzen Tag und die ganze Nacht. Zwischendurch habe ich mich natürlich auch mal hingelegt. Unser Sohn hat nach der Geburt außerdem zu viel Gewicht verloren. Das Personal war sehr darauf bedacht, dass er zunimmt. Diesen Druck habe ich als sehr stressig empfunden. Im Nachhinein weiß man ja warum, weil er eben dieses Zungenband hatte. Das hat im Krankenhaus aber niemand kontrolliert …
Was das Stillen und das Betreuen angeht, habe ich mich nicht so gut aufgehoben gefühlt. Es gab eine oder zwei Schwestern, die sich mehr Zeit genommen oder es zumindest versucht haben. Wenn die eine besondere Schwester, die mich unterstützt und sich auch mal neben mich gesetzt hat, keinen Dienst hatte, war ich ganz allein. Ich hätte mir gewünscht, auch in der Kinderklinik eine Stillberaterin zu haben. Auf der Wöchnerinnenstation hat mir die Stillberaterin nichts gebracht. Ich hätte sie auf der Station meines Sohnes gebraucht.
Besonders unter Druck gesetzt hat mich eine Nachtschwester. Sie meinte, das Füttern und Wickeln dauere zu lange und müsse schneller gehen: „Das sei für meinen Sohn zu anstrengend. Er soll jetzt wieder zurück ins Bettchen.“ Sie meinte, er brauche auch seine Erholungsphasen zwischen diesen Fütterungszeiten. Ich habe natürlich lange versucht, dass er an meiner Brust trinkt, weil ich unbedingt stillen wollte. Ich hatte ihn immer wieder angelegt und auch wach gehalten, damit er trinkt. Die Schwester drohte, wenn das mit der Fütterung nicht klappt, dann müssen wir eine Magensonde legen. Dieser Druck war kontraproduktiv. Ich hätte mir mehr Ruhe und Zeit für das Stillen gewünscht.
Wie ging es nach der Entlassung weiter?
Am sechsten Tag wurden wir entlassen und bekamen eine Milchpumpe auf Rezept. Ich habe irgendwann aufgehört zu pumpen. Ich dachte, es lohnt sich nicht mehr, es kommt eh so wenig raus. Gleichzeitig nahm unser Sohn sehr wenig zu. Er saugte nur ein bisschen und schlief beim Trinken immer wieder ein. Das reichte nicht, um meine Milchbildung aufrechtzuerhalten. Frau Juppe-Schütz, unsere Stillberaterin, die wir zum Glück nach der Entlassung kontaktiert hatten, entdeckte beim ersten Blick in seinen Mund sofort, dass unser Sohn ein zu kurzes Zungenband hatte. Es wurde auf ihren Rat beim Zahnarzt wenige Tage später getrennt. Das war schon zwei Wochen nach der Geburt.
Zwischendurch gaben wir unserem Sohn zusätzlich Pulvermilch, damit er zunimmt, auch weil ich nicht mehr genügend Milch hatte. Frau Juppe-Schütz empfahl, fünfmal am Tag zu pumpen, egal wie wenig Milch rauskommt: „Es wird peu à peu mehr werden.“ Genauso war es auch. Das hat sich kontinuierlich immer weiter gesteigert. Manchmal zwar in kleinen Schritten, wo ich dachte: „Das ist mir zu langsam, das muss schneller gehen.“ Mit Geduld und Spucke haben wir es doch geschafft, dass meine Milchmenge wieder da war. Frau Juppe-Schütz hat uns ein Programm erstellt: Zuerst sollte mein Sohn an der Brust ohne alles saugen und seine neue Zungentätigkeit erstmal kennenlernen und weiter ausbauen. Danach sollte ich die abgepumpte Muttermilch aus einem Fläschchen, das zwischen meinen Brüsten stand, über einen Magensondenschlauch, der an meine Brustwarze geklebt war, geben. Darüber bekam mein Sohn zusätzlich die abgepumpte Muttermilch. Wir haben es meistens so gemacht, dass er an der einen Brust komplett alles trinken konnte, solange wie er zufrieden war. Wenn ich gemerkt habe, dass er unruhig wird oder einschläft, dann habe ich an meiner anderen Brust den Schlauch angeklebt, sodass er trinken konnte und mit der zusätzlich abgepumpten Muttermilch auch satt wurde.
Das war zunächst natürlich eine Übungsfrage. Man musste sich erstmal reinfuchsen. Aber nach fünf oder sechs Tagen hatten wir das ganz gut raus. Es hat dann super geklappt. Unser Sohn hat gut zugenommen. So haben wir ihn peu à peu aufpäppeln können. Einmal die Woche hatten wir einen Termin bei Frau Juppe-Schütz. Sie hat ihn jedes Mal gewogen. Sie hat geguckt, wie er trinkt, was man noch verändern kann, und so ging es Schritt für Schritt bergauf.
Seit zwei Wochen stille ich ihn voll und das klappt wunderbar. Er hat super zugenommen, sodass er richtige Speckbeinchen bekommen hat. Das hätten wir uns vorher gar nicht vorstellen können. Als Frühchen wirkte er wie ein kleines Vögelchen und jetzt ist er ein richtiges kleines Baby mit richtigen Speckärmchen und Speckbeinchen.
Wie ging es Ihnen gefühlsmäßig in dieser Zeit?
Es war eine sehr bewegende und anstrengende Zeit. Ich habe oft geweint: Wenn es nicht vorwärts ging, oder nicht so schnell, wie ich es mir gedacht hätte, dass es vorwärts gehen sollte. Oder wenn ich das Gefühl hatte, ich habe zu wenig Milch, die Milchmenge reicht nicht. Das bildet man sich oft ein, obwohl das Weinen meines Sohnes gar nichts damit zu tun hatte. Ich habe das falsch interpretiert.
Diese erste Zeit war auch für unsere Beziehung als Paar sehr anstrengend. Es war schwer für meinen Freund, mich leiden zu sehen, neben mir zu sitzen und sich das anzusehen. Er hat irgendwann gesagt: „Wir lassen es mit dem Stillen. Das ist kein Zustand.“ Ich kam außerdem kaum zum Schlafen und war völlig übermüdet. So kam eins zum anderen. Da lagen die Nerven blank. Es war eine echte Probe für unsere Beziehung. Ich bin stolz darauf, dass wir es zusammen gemeistert haben und jetzt ein Stillkind haben. Diese Erfahrung hat uns noch mehr zusammengeschweißt.
Haben Sie mit Ihrem Kind Haut-zu-Haut-Kontakt praktizieren können?
Den Hautkontakt haben wir im Krankenhaus wirklich sehr wenig praktizieren können. Wir haben das zu Hause nachgeholt. Dort haben wir täglich und irgendwann alle zwei Tage „gebondet“. Ich hatte das Gefühl, wir haben viel Kuschelbedarf und wir müssen das nachholen.
Im Nachhinein denke ich, dass ich kein Wochenbett hatte. Ich musste sehen, dass er satt wird, dass es ihm gut geht. Ich musste sehen, dass er zunimmt. Das emotionale Wochenbett hat mir sehr gefehlt. Ich konnte mich nicht zurücklehnen. Ich konnte ihn nicht einfach nur so zu mir ziehen und mit ihm kuscheln. Ich musste funktionieren. Ich habe zum ersten Mal nach einem Monat im Liegen in meinem Bett gestillt. Da habe ich zum ersten Mal gedacht: „Ach, Stillen ist auch was Schönes. Es hat was Emotionales.“ Da konnte ich zum ersten Mal nach langer Zeit mein Kind genießen: „Ich habe ein Baby!“
Im Krankenhaus haben Sie das Bonding also nicht praktizieren können?!
Kaum. Er musste in seinem Bett liegen, damit er in den Schlaf finden und sich erholen konnte. Das hat mich so verunsichert! Deshalb habe ich ihn nicht aus seinem Bettchen genommen. Ich dachte, ich tue ihm damit nichts Gutes. Heute denke ich, dass das Kind am besten bei seiner Mutter aufgehoben ist. Ich habe festgestellt, dass er dann am besten schläft, wenn er im Tuch an meinem Körper ist. Heute trage ich ihn mindestens sechs Stunden am Tag, weil ich merke, dass er diese Nähe braucht und großen Nachholbedarf hat.
Was würden Sie während des Klinikaufenthalts im Rückblick anders machen?
Im Nachhinein hätte ich mir gewünscht, dass ich resoluter gewesen wäre, besser auf meine Intuition als Mutter gehört und mich besser behauptet hätte. Ich habe mich zu sehr zurückgehalten und belabern lassen. Ich dachte, was die Schwester sagt, ist Gesetz. Ich habe – aufgrund dieses emotionalen Ausnahmezustandes – mir selber nicht mehr vertraut. Ich war eher Passagier als dass ich selber gefahren bin. Vielleicht war mein Gefühl doch richtig, ich hätte einfach nur mehr sagen müssen.
So hatte ich immer das Gefühl, ich muss fragen, ob ich mein Kind hochnehmen darf. Aber als Mutter hat man doch eigentlich ein gutes Bauchgefühl! Man sollte darauf hören! Hätte ich auf mein Bauchgefühl gehört, dann hätte ich ihn öfter aus seinem Bettchen genommen. Dann hätte ich ihn öfter zu mir genommen und mit ihm gekuschelt. Man sollte seine Ängste, Wünsche und Sorgen den Schwestern gegenüber äußern. Im Krankenhaus habe ich mich das aber nicht getraut. Da war ich ganz komisch, ganz gehemmt, ganz unsicher – Ich habe mich verunsichern lassen! Ich hatte in dem Moment hormonell bedingt auch nicht das nötige Selbstvertrauen. Das war ganz komisch.
Oder ich hätte die Stillberaterin von der Wochenstation fragen können, ob sie mit mir auf die Station meines Sohnes kommen und gucken könnte, ob ich alles richtig mache. Ich hätte ihre Hilfe beim Anlegen und Stillen mehr gebraucht als an der Pumpe. Ich hätte sie ja fragen können, aber ich habe mich nicht getraut. Ich dachte, ich störe, sie haben schon so viel zu tun, ich will sie nicht belasten, da komme ich noch mit meinen Sonderwünschen, das kann ich nicht machen. Aber eigentlich ist das doch Quatsch, man kann doch fragen. Sie kann auch Nein sagen, aber zumindest hätte ich gefragt.
Ich wünschte, ich hätte mich auch von dieser einen Schwester nicht so unter Druck setzen lassen, die mit der Magensonde drohte. Immerhin habe ich diese Drohung am nächsten Tag bei der Ärztin hinterfragt. Mein Sohn bekam schließlich keine Magensonde.
Was würden Sie heute anderen Müttern empfehlen, die in einer ähnlichen Situation sind, wie Sie damals waren?
Ich hätte folgende Empfehlungen für die Klinikzeit:
- Seine Bedürfnisse, Ängste, Sorgen und Wünsche gegenüber dem Personal klar formulieren.
- Bei sich bleiben und sich nicht aus seiner eigenen Mitte schubsen zu lassen.
- Fragen stellen, die als Mutter aufkommen und nicht denken: „Ich störe.“ Auch wenn man mehrmals fragen muss.
- Mitreden! Sich einmischen, es ist MEIN Kind! Dieses Gefühl hatte ich am Anfang nicht, da mir die Schwestern und Ärzte das Gefühl vermittelt haben, dass sie für mich entscheiden!
- „Diagnosen“ hinterfragen! „Entscheidungen“ hinterfragen! Bedenken und Wünsche äußern.
Meine Empfehlungen für zu Hause:
- Hilfe von der Familie, den Freunden und Nachbarn anfragen und anmelden
- Direkt eine Stillberaterin kontaktieren, die sich mit Stillen bei Frühgeburt auskennt.
- Sich selber und seinem „Mama-Gefühl“ vertrauen
- Wochenbett leben so gut es geht! Der Haushalt und ein perfektes Aussehen können warten.
- Tränen laufen lassen! Das tut gut.
- Wenn möglich, mit anderen Müttern sprechen. Es tut gut zu hören, dass man mit seinen Sorgen nicht alleine ist. Auch Mütter von reifgeborenen Babys haben gleiche oder ähnliche Päckchen zu tragen.
- Sich immer wieder bewusst machen, dass das Baby eigentlich noch im Bauch wäre. Das hilft manchmal geduldiger mit ihm zu sein.
- Auf seinen Körper und die Geburtsverletzungen achten.
- Nur wenn es mir gut geht, kann ich mein Kind versorgen.
- Genug essen und trinken!
- Seinen Eisenwert kontrollieren lassen und entsprechend etwas dafür einnehmen, z. B. Kräuterblut.
Liebe Claudia, vielen Dank für diese tollen Tipps und dass Sie Ihre persönliche Geschichte mit anderen Müttern teilen. Wir wünschen Ihnen und Ihrer kleinen Familie alles Gute für die Zukunft.
Wir danken der Still- und Laktationsberaterin Thea Juppe-Schütz für die Vermittlung von Claudia als Interviewpartnerin.
Bianca hatte bereits zwei Kinder (damals 8 und 2) als sie 2006 mit Zwillingen schwanger wurde. Aufgrund von Komplikationen in der Schwangerschaft kamen die Zwillinge in der Schwangerschaftswoche 27+0 auf die Welt, eins der Kinder kämpfte ums Überleben. Während des Klinikaufenthalts konnte Bianca für beide Kinder reichlich Milch bilden: Da sie ihre beiden älteren Kinder erfolgreich vollstillen konnte, kam sie ohne Probleme wieder in die Milchbildung. Heute sind die Zwillinge bereits zehn Jahre alt. Das gesündere Zwillingskind besucht die Regelschule, das zur Geburt schwer kranke Kind lebt zwar sowohl im motorischen als auch im kognitiven Bereich mit Beeinträchtigungen, aber es ist ein lebensfrohes, reflektiertes Kind. Bianca erzählt im folgenden Interview, wie es war, mit der Ungewissheit zu leben, ob die Kinder überleben und ob sie ein schwer behindertes Kind haben wird. Sie gibt Tipps, was helfen kann, diese Situation zu überstehen.
Liebe Bianca, wie kam es zur Frühgeburt?
In der 15. Schwangerschaftswoche habe ich aufgrund eines leichten Magen-Darm-Infekts mit Magenkrämpfen einen Blasensprung in einer der beiden Fruchtblasen bekommen. Dann war es klar, dass früher oder später eine Infektion erfolgen wird. Es hieß „Das Kind kann so nicht überleben, die Lunge kann sich ohne Fruchtwasser nicht entwickeln.“ „Wenn Sie Glück haben, überlebt ein Kind. Das andere Kind wird sterben – vielleicht nicht heute, vielleicht nicht nächste Woche.“ „Wenn Sie Glück haben, beendet der Körper die restliche Schwangerschaft nicht.“
Die Eihäute haben sich wohl immer wieder verklebt, sodass kein Fruchtwasser abgegangen war. Die längste Zeit ohne Fruchtwasserverlust waren, glaube ich, zwei Wochen. Je größer die Kinder wurden, umso mehr bewegten sie sich. So ist immer wieder Fruchtwasser abgegangen. Ich lag in dieser Zeit oft in der Klinik. Das Fruchtwasser füllte sich mehrfach wieder auf und lief dann wieder ab. Die Kinder haben die Spritze für die Lungenreifung gekriegt. Die Geburt konnte noch weitere 12 Wochen hinausgezögert werden.
Diese Schwangerschaft war furchtbar. Ich lag viel da und traute mich kaum zu bewegen, aufzustehen oder auf Toilette zu gehen, in der Angst, dass wieder Fruchtwasser abgeht. Ich fühlte mich verantwortlich für das Überleben und die Gesundheit meiner Kinder.
Wie verlief die Geburt?
Ich lag immer wieder im Krankenhaus, weil Fruchtwasser abgegangen war. Meine älteren Kinder waren zu diesem Zeitpunkt zu Hause, der Kleine war erst zwei Jahre alt. Ich lag in der Klinik und spürte, dass Wehen kommen. Das CTG bestätigt dies. Ich hatte durch eine Infektion schon vor der OP gefiebert, mit Schüttelfrost und Zittern. Die Kinder wurden per Kaiserschnitt geholt. Es war ein großes Glück, dass das Kind mit der intakten Fruchtblase unten lag, sonst hätte das Kind mit der geplatzten Fruchtblase nicht überlebt. Meine erste Frage war, ob beide atmen. Ja, sie atmeten und lebten beide, wurden aber umgehend intubiert. Das Kind, das im Trockenen lag, hatte eine schwere Infektion. Der andere Zwilling hatte im Grunde genommen nichts, war nur zu früh geboren. Beide Kinder mussten schnell auf die Intensivstation gebracht werden. Sie konnten nicht selbstständig atmen. Es war zu diesem Zeitpunkt unklar, ob beide überleben würden. Ein Baby wog knapp über, das andere knapp unter 1000 Gramm. Ich erhielt direkt im OP Ibuprofen und ein Antibiotikum, die Kinder auch.
Sie waren wahrscheinlich sehr glücklich, dass beide Kinder leben, nicht wahr?
Wir waren zwar erleichtert, hielten es aber für eher unwahrscheinlich, dass beide überleben. Der kranke Zwilling hatte am Tag nach der Geburt auch eine Gehirnblutung und dadurch Krampfanfälle. Er hatte auch Schwierigkeiten, bis er abführen konnte, es dauerte ein paar Tage. Wir hatten noch kurz zuvor mit dem leitenden Oberarzt gesprochen und gesagt, wir wollen nicht nur gesunde, perfekte Kinder haben, aber ein ganz stark leidendes Kind darf auch sterben dürfen.
Wie ging es weiter mit den Kindern?
Beide Kinder waren auf der Neugeborenenintensivstation. Ich war zunächst auf der Wöchnerinnenstation und hatte ein Zweierzimmer mit einer Frau zusammen, die auch ein krankes Kind hatte. Beide meiner Zwillinge hatten eine Magensonde und waren zunächst intubiert, danach erhielten sie Atemunterstützung mithilfe von CPAP und später einer Nasenbrille, der schwer kranke Zwilling länger als der andere. Das minimale Gewicht lag bei ihm bei 680 g. Er hat durch die Gehirnblutung einen Hydrocephalus entwickelt. Er sollte einen Shunt bekommen, um Hirnwasser abzuziehen, aber zunächst war er zu klein und seine Eiweißwerte waren zu hoch. Durch den erhöhten Hirndruck funktionierte auch die Atmung schlechter. Nach etwa zwei Wochen wussten wir, dass er überleben wird. Beim anderen Zwilling ging alles viel schneller und unkomplizierter.
Wie wurden die Milchbildung und das Stillen initiiert?
Die Stillberaterin stand bald nach der Geburt in meinem Zimmer und verkündete, dass es jetzt mit dem Abpumpen losgeht. Ich pumpte etwa alle drei Stunden ab und brachte meine Milch auf die Frühchenstation. Sie wurde verfüttert oder kam in den Tiefkühler. Zu Hause pumpte ich weiter ab und brachte die Milch ins Krankenhaus. In der Klinik konnten beide Kinder vollständig mit meiner Milch ernährt werden. Meine Brüste spulten ihr Programm ab, das sie von den beiden früheren Stillzeiten kannten.
Meine beiden Großen habe ich tagsüber immer alle zwei Stunden gestillt. Daher empfand ich alle 3 Stunden Pumpen nicht so schlimm. Ich pumpte immer sehr konsequent ab, aber immer drei Stunden werden das nicht gewesen sei.
Wann die beiden Kinder zum ersten Mal angelegt wurden, weiß ich nicht mehr. Ich glaube, solange sie mit dem CPAP beatmet wurden, wäre ein Anlegen gar nicht möglich gewesen. Sobald sie dafür stabil genug waren, legte ich sie an, wenn ich im Krankenhaus war und es passte. Sie hatten in der Anfangszeit nur ganz wenig Kraft beim Trinken. Was sie konnten, tranken sie an der Brust, der Rest wurde sondiert. Wenn ich nicht da war, wurden sie auch mit dem Habermann-Sauger ernährt.
Mit der Zeit konnten die Zwillinge kräftiger saugen und das Stillen wurde immer mehr und mehr. In der ersten Zeit kriegten sie beim Stillen öfter ein graues Mund-Dreieck aufgrund von Bradykardien. Dann verändert sich der Herzschlag und die Atmung, die Sauerstoffsättigung fällt ab. Die Schwestern in der Klinik haben in der Situation an den Füßen geknetet, das haben wir zu Hause fortgesetzt. Nach zwei Wochen war es kein Thema mehr.
In der Klinik konnte zuerst der gesündere Zwilling gestillt werden, weil er stabiler war. Da hatte er mindestens noch die Sauerstoffbrille. Wenn die Frühchen noch so ganz klein und zart sind, ist das Handling noch recht schwierig. Beide gleichzeitig zu stillen, war damals noch nicht möglich, nur hintereinander, auch weil sie zu unterschiedlichen Zeiten wach waren. Zu Hause habe ich beide oft gleichzeitig gestillt. Dann habe ich versucht mir zu merken, welches Kind welche Seite hatte und dann beim nächsten Mal getauscht, weil die eine Seite immer etwas mehr Milch hatte als die andere. Als sie größer waren, habe ich oft den einen Zwilling beide Seiten leer trinken lassen und dem anderen habe ich die Flasche gegeben. Und das nächste Mal dann umgekehrt. Ich hatte nicht den Anspruch, beide Kinder vollzustillen. Insgesamt habe ich sie 8–9 Monate gestillt.
Konnten Sie mit Ihren Kindern Hautkontakt praktizieren?
Am Anfang nicht. Beide Kinder lagen im Inkubator und wurden beatmet, das kränkere Kind mit der Hirnblutung war auch sediert. Aber wir konnten unsere Hand im Inkubator auf sie legen. Sie mögen es lieber, wenn man die Hand großflächig auflegt.
Als sie stabil genug waren, konnten wir uns neben den Inkubatoren auf Liegestühlen bequem hinlegen und ausziehen. Die Schwestern legten das Baby auf die Brust, legten noch eine Decke drüber und so konnte man mit dem Baby kuscheln. Das haben wir so gut wie täglich praktiziert. Die großen Kinder brachte ich morgens zur Schule und in die Krippe, dann fuhr ich ins Krankenhaus, wo ich ein paar Stunden verbrachte. Nachmittags holte ich die Kinder aus der Krippe und der Schule ab. Mein Mann fuhr nach der Arbeit ins Krankenhaus und kam anschließend nach Hause. Wenn die Kinder gerade wach waren, durfte auch er mit ihnen kuscheln. Extra geweckt wurden sie nicht.
Wie ging es mit den Kindern weiter?
Der gesündere Zwilling wurde 2,5 Monate nach der Geburt entlassen. Der andere Zwilling sollte wegen dem Hydrocephalus noch bleiben, um einen Shunt zu bekommen. Die OP wurde jedoch kurzfristig abgesagt. Der Arzt meinte, vielleicht braucht er doch keinen Shunt, er muss aber noch beobachtet werden. Er ist zum errechneten Geburtstermin, gute 3 Monate nach der Geburt entlassen worden.
Wussten Sie dann schon, wie sich die Kinder langfristig entwickeln werden?
Wir wussten, dass der eine Zwilling behindert sein wird. In welcher Form, das wussten wir nicht. Dass er eine Hirnschädigung hat, das wussten wir.
Wie geht es den Kindern heute?
Der Zwilling, der immer wieder ohne Fruchtwasser im Bauch lag und später die Gehirnblutung hatte, geht heute auf die Förderschule und kann mit 10 Jahren die Buchstaben und einzelne Silben lesen. Er rechnet immer noch nicht sicher im Zahlenbereich von 1 bis 10. Er kann reden, er kann sich ausdrücken, er braucht nur für lange Strecken einen Rollstuhl. Er kann mit dem Tablet umgehen und hat einen altersgemäßen Wortschatz. Er kann nicht so gut sprechen, weil der Luftfluss durch die Spastik und die motorischen Einschränkungen eingeschränkt ist. Aber alles in allem geht es ihm gut. Der andere Zwilling ist praktisch durchgesegelt. Er ist vielleicht ein bisschen hibbelig, aber ansonsten ist er ein ganz normales Grundschulkind. Ich habe ihn in der Schule ein Jahr zurückgestellt und das war richtig so.
Haben Sie noch Tipps für andere betroffene Mütter?
- Nicht googeln: Ich habe nichts gegoogelt über Blasensprung. Ich habe nichts gegoogelt direkt nach der Geburt, ob das Kind überlebt oder nicht. Es hätte mich verrückt gemacht, wenn ich hinterfragt hätte, ob wir im richtigen Krankenhaus sind und die richtigen Therapien kriegen. Hinterher habe ich mich natürlich schon informiert.
- Mir hat es total gut getan, die Beleghebamme zu haben. Die hat auch die Schwangerschaft immer begleitet. Die Handynummer, die man sonst nur kurz vor dem Termin kriegt, hatte ich während der ganzen Schwangerschaft. Ich konnte immer anrufen: Gehe ich jetzt ins Krankenhaus, bleibe ich zu Hause … Auch nach der Geburt hatte ich mit ihr gute Gespräche, als ich auf der Intensivstation war und alles unklar war.
- Gut überlegen, wem man was erzählt: Wenn es noch nicht sicher ist, ob die Kinder überleben, ob sie gesund oder mit Beeinträchtigungen entlassen werden, muss man sich gut überlegen, was man den Leuten erzählt, auf Whatsapp schreibt, oder ob man sich für zwei Wochen einigelt. Tut es mir gut, mit Leuten zu reden oder nicht? Mit wem tut es mir gut und mit wem nicht? Die Zeit auf der Intensivstation ist für die meisten Eltern eine große Krise.
- Unsensiblen Menschen, die einem nicht gut tun, aus dem Weg gehen: Es gibt Leute, die einem nicht gut tun: Bei uns war es der Chefarzt der Neugeborenenintensivstation. Als unser Sohn die Hirnblutung gekriegt hat, hat der Chefarzt uns kurz darüber informiert und was passieren würde, wenn es noch kritischer würde (die Ethik-Kommission würde sich dann zusammensetzen und darüber beraten, ob lebensverlängernde Maßnahmen noch sinnvoll sind usw.). Die meiste Zeit hat der Chefarzt damit verbracht, uns zum Abschluss einer privaten Krankenversicherung zu drängen. Wir müssten uns entscheiden und ihm mitteilen, ob die Kinder nun privat oder gesetzlich versichert werden und wenn wir die optimale Versorgung haben wollen, dann sollen wir sie privat versichern. Das war in der Situation absolut unangebracht. Auch in anderen Situationen hat er sich so unsensibel verhalten. Ich kann anderen betroffenen Eltern den Tipp geben, dass man auf sich Acht gibt. Man muss sich das nicht anhören. Ich weiß nicht, ob ich künftig früher sagen würde, das reicht mir jetzt. Danach haben wir unsere Fragen immer dem leitenden Oberarzt gestellt. Der war total nett.
- Normalität aufrechterhalten, soweit es geht: Während des Klinikaufenthaltes der Kinder habe ich mir manchmal gedacht, ich könnte in die Gästewohnung der Klinik ziehen, um näher bei meinen frühgeborenen Kindern zu sein. Im Rückblick war es, glaube ich, ganz gesund, dass ich zu Hause bei meiner Familie gelebt und auch ein normales Familienleben geführt habe.
- Druck rausnehmen: Es hat mir gut getan, dass niemand den Druck gemacht hat, „Sie sollten schon versuchen vollzustillen!“, sondern dass die Stillberaterin gesagt hat „Machen Sie es so gut wie es geht, wie Sie es schaffen! Jede Muttermilch, die sie bekommen, ist gut. Sie haben genug Stress zu Hause, was Sie nicht schaffen, schaffen Sie halt nicht“. Mich hat die Aussage der Stillberaterin, dass die Kinder mit dem Dreck zu Hause gut zurechtkommen, auch sehr entlastet. Bei uns zu Hause ist es nie richtig sauber.
- Gelassenheit bei den ängstlichen Großmüttern: In der Generation meiner Eltern haben die Mütter nicht gestillt. Unsere Eltern waren ganz entsetzt, dass ich nicht wusste, wie viel meine Zwillinge getrunken haben. Das weiß man natürlich nicht, wenn man stillt. Ich wusste aber, dass es ihnen gut geht. Man darf sich nicht kirre machen lassen. Man muss Vertrauen haben.
Liebe Bianca, vielen Dank für die tollen Tipps und dass Sie Ihre persönliche Geschichte mit anderen Müttern teilen. Wir wünschen Ihnen und Ihrer kleinen Familie alles Gute für die Zukunft.
Auch vielen Dank an Katja Biernath-Kruse für die Vermittlung von Bianca als Interviewpartnerin.
Kristin bekam ihr Töchterchen in der 26. Schwangerschaftswoche aufgrund eines vorzeitigen Blasensprungs, der völlig unerwartet kam. Beide blieben fast drei Monate im Krankenhaus: das Baby auf der Neonatologie, die Mutter als Begleitperson. Das Baby überstand die Zeit des Krankenhausaufenthaltes gesund, ohne Komplikationen. Der Aufbau der Milchbildung verlief bei Kristin langwierig und mühsam, obwohl sie konsequent 8- bis 10-mal täglich pumpte, aber schließlich erfolgreich. Ihr Baby konnte durchgehend mit ihrer Muttermilch ernährt werden. Die Umgewöhnung auf das Stillen hat leider nicht geklappt, das Baby hat eine bleibende Saugschwäche. Kristin setzte das Abpumpen zu Hause fort und konnte ihr Baby noch lange mit Muttermilch ernähren.
Liebe Kristin, wie ist es zur Frühgeburt gekommen?
Ich hatte einen vorzeitigen Blasensprung. Woran es gelegen hat, ist nach wie vor unklar. Im Krankenhaus sagten sie: „Stellen Sie sich darauf ein, dass Sie hier sehr lange bleiben werden.“ Ich bin damals davon ausgegangen, dass ich ganz lange im Krankenhaus bleiben müsste, um die Schwangerschaft unter Beobachtung weiterzuführen. Als es nach viereinhalb Tagen plötzlich hieß: „Wir holen jetzt Ihr Kind“, wollte ich das zunächst nicht wahr haben, obwohl ich an den Tagen zuvor immer wieder Blut oder Fruchtwasser verloren hatte. Da sich die Entzündungswerte in meinem Blut verschlechtert hatten, hatten die Ärzte entschieden, das Kind lieber zu holen und im Brutkasten zu beobachten als in meinem Bauch zu belassen, weil die Gefahr bestand, dass es eine Infektion bekommen könnte. Der Kaiserschnitt fand in der 26. Schwangerschaftswoche statt.
Wie war die erste Zeit nach der Geburt?
Ich blieb vier Tage auf der normalen Wöchnerinnenstation, meine Tochter wurde im selben Gebäude auf die Intensivstation gebracht. Es war schrecklich, überall um mich herum glückliche Hochschwangere und Mütter mit ihren Neugeborenen zu sehen, aber ich hatte ja keine Wahl. Nach den vier Tagen durfte ich mit viel Glück in eine Art „Elternhotel“ auf dem Krankenhausgelände ziehen. Da ich vom Krankenhaus weit entfernt lebe, nahm ich das Angebot dankbar an. Es war zwar sehr bescheiden, aber ich hatte für die drei Monate des Krankenhausaufenthaltes ein eigenes Zimmer und war immer in der Nähe meiner Tochter. Eigentlich habe ich dort nur geschlafen. Jeden Morgen lief ich zum Gebäude, wo meine Tochter lag, und blieb dort bis spät abends.
Wie ging es Ihrer Tochter?
Meine Tochter hat sich unfassbar tapfer ins Leben gekämpft und die Zeit im Krankenhaus zum Glück sehr gut verkraftet. Sie hat keinerlei Infektionen, Magenprobleme oder irgendetwas Anderes bekommen. Sie hatte lediglich die Schwierigkeiten, die mit ihrer Frühgeburt verbunden waren. So brauchte sie zweimal eine Bluttransfusion und hatte ständig Verstopfungen. Dank der zwei Lungenbläschen bildenden Spritzen, die ich noch vor ihrer Geburt bekommen habe, konnte meine Tochter von Anfang an selbstständig atmen und musste nicht beatmet werden. Aber sie war so klein und schwach – sie hat bei ihrer Geburt keine 900 g gewogen -, dass ihre Kraft nicht gereicht hat, tief genug zu atmen, um genügend Sauerstoff aufzunehmen. Am Anfang oft, später immer seltener hat sie außerdem immer mal wieder vergessen zu atmen. Daher hat sie eine Atemunterstützung, erst durch CPAP, später durch Highflow, bekommen. In den drei Monaten Krankenhausaufenthalt wurden Stück für Stück Luftdruck und Sauerstoffgehalt reduziert, sodass sie gelernt hat, selbständig immer tiefer und konstanter zu atmen.
Ihre Entlassung war an mehrere Faktoren gebunden: zum einen an das selbständige Atmen (Es durfte 5 Tage hintereinander zu keiner Bradykardie aufgrund ihrer Atmung kommen.), zum anderen an das Trinken und die damit verbundenen Gewichtszunahme. Da meine Tochter anfangs auch viel zu schwach zum eigenständigen Trinken war, wurde ihr die von mir abgepumpte Muttermilch über eine Magensonde mit einer Spritze direkt in den Magen gespritzt. Erst später hat sie gelernt aus der Flasche zu trinken.
Wie fand die Entwöhnung Ihrer Tochter von der Magensonde statt?
Als meine Tochter ein paar Wochen alt war, kam auf der Intensivstation einmal pro Woche ein Physiotherapeut vorbei, um ihr das Trinken aus der Flasche beizubringen. Dies fiel meiner Tochter bis zur Entlassung und darüber hinaus äußerst schwer. Sie brauchte anfangs für einen Schluck aus der Flasche viele Atemzüge, hat viel Luft geschluckt und sich oft verschluckt. Meine Aufgabe war u.a. zu lernen, wann der Sauerstoffgehalt im Blut durch das Saugen an der Flasche bei meiner Tochter zu niedrig wurde, um ihr dann die Flasche kurzzeitig wegzunehmen. Auch ein Sauger-/Fläschchenwechsel hat nicht wirklich geholfen. Sie ist bis heute eine schlechte Trinkerin.
Nach der Intensivstation wurde meine Tochter auf eine Art Entlassungsstation umgelegt. Hier wurde das Trinken aus der Flasche intensiviert. Das heißt, meine Tochter sollte immer erst aus der Flasche trinken und nur das, was sie übrig ließ, wurde ihr anschließend per Magensonde verabreicht. Tag und Nacht (Auf dieser Station haben wir zusammen in einem Zimmer gewohnt.) habe ich zum Teil stundenlang versucht, meine Tochter vom Wiedereinschlafen abzuhalten und zum Trinken zu animieren. Wenn ich nachts anschließend durch den Gang gegangen bin, um eine Schwester zum Ansondieren der verbleibenden Muttermilch zu suchen, haben alle anderen Mütter schon längst wieder geschlafen.
Am Entlassungstag, der fast genauso plötzlich für mich kam wie die Entbindung, trank meine Tochter immer noch viel zu geringe Mengen aus der Flasche – die Magensonde war ihr trotzdem schon kurz zuvor gezogen worden. Ich sagte zu den Ärzten: „Sie können uns nicht entlassen, meine Tochter wird mir verhungern!“, aber diese erwiderten nur: „Machen Sie sich keine Sorgen. Wenn Sie erst mal zu Hause sind, wird Ihre Tochter trinken!“. Und so war es tatsächlich. Auch zu Hause verschluckte sich meine Tochter immer mal wieder oder schluckte Luft und schaffte nicht die vorgesehenen Mengen, aber sie trank deutlich mehr als im Krankenhaus.
Wie war Ihr Tag als Begleitperson?
Sofern es mir möglich war, war ich bei meiner Tochter auf der Station. Das war auch der Wunsch der Ärzte, obwohl sie dies nicht von Anfang an kommuniziert hatten und mich später einmal darauf ansprachen, dass ich mehr Zeit bei meinem Kind verbringen könnte. Danach war ich jede Minute, die ich konnte, bei ihr. Ich übernahm nach Anleitung durch die Schwestern das Wickeln, die Temperaturmessung, das Wiegen der Windeln und natürlich auch das Wiegen meiner Tochter. Bei jeder Versorgungsrunde wurde alles genauestens dokumentiert. Wenn der Physiotherapeut kam, war ich auch dabei. Zweimal am Tag praktizierten wir außerdem Bonding: Meine Tochter lag dabei nackt auf meiner nackten Brust. Durch den Hautkontakt und das Hören meines Herzschlags sollten die Schwangerschaft für sie auf eine gewisse Art und Weise verlängert und das Wohlbefinden und die Vitalwerte verbessert werden. Insgesamt verbrachten wir 3 bis 4 Stunden am Tag mit Bonding. Das hört sich nach viel an, aber wenn man bedenkt, dass noch ca. 20 Stunden am Tag blieben, in denen wir voneinander getrennt waren, war es erschreckend wenig. Die lange restliche Zeit über lag meine Tochter im Brutkasten – in einem Plastikgefäß – im Dunkeln, hinter Schläuchen versteckt, ohne Hautkontakt zu mir, hörte ständig Piepen, Hupen und Rauschen. Ich wünschte, ich hätte mehr Zeit bei ihr verbringen können, aber das war kaum möglich.
Ich versuchte den Tag so zu strukturieren, dass ich alles schaffen konnte, das anstand: Ich habe versucht, so viel wie möglich bei meiner Tochter zu sein, konnte meine Mahlzeiten aber nur zu festen Zeiten in der Cafeteria einnehmen, musste 8- bis 10-mal täglich Muttermilch abpumpen und brauchte nachts zumindest ein bisschen Schlaf. Leider war es nicht möglich, direkt beim Kind zu pumpen. Nachts habe ich dies in meinem Zimmer im Elternhotel getan, tagsüber in der Neonatologie. Dort gab ein separates Zimmer mit ein paar Pumpen und Sesseln und man hatte dort endlich mal die Gelegenheit, mit anderen Müttern ins Gespräch zu kommen. Das tat gut, denn sonst wäre ich völlig vereinsamt, weil in den Zimmern (soweit das mit den vielen Geräuschen der Geräte überhaupt möglich war) absolute Ruhe herrschen sollte, es im „Elternhotel“ und in der Cafeteria meist keine Gelegenheit für Gespräche gab und ich zu meinem Freundeskreis zuhause den Kontakt abgebrochen hatte, weil ich keine Kraft hatte, dort zu erzählen, was passiert war. Meine Eltern haben meine Tochter und mich zweimal besucht, haben aber auch schnell festgestellt, dass ich gar keine Zeit für sie hatte. Da man immer nur eine Begleitperson mit auf die Intensivstation nehmen durfte, musste immer eine/r im Wartebereich bleiben. Damit war klar, dass ich nicht mit meinen Eltern Zeit verbringen konnte, wenn ich bei meinem Kind war. Auch sonst kamen sie sich überflüssig vor, weil ich immer nur von A nach B gehetzt bin und gar keine Zeit für sie hatte. Später, in der Entlassungsstation, konnte ich mehr oder weniger den ganzen Tag bei meiner Tochter verbringen und auch mehr Besuch empfangen, aber dort war ich ja zum Glück nur wenige Tage.
Wie haben Sie Ihre Milchbildung aufgebaut?
Begonnen mit dem Abpumpen habe ich direkt auf der Entbindungsstation. Als ich mit dem Kaiserschnitt frisch im Bett lag, kam eine Krankenschwester rein, stellte mir eine elektrische Intervallpumpe hin und sagte: „So, dann fangen Sie mal damit an!“. Sie legte mir die Hauben an die Brust, stellte die Pumpe auf Stufe 3 und meinte: „Das machen Sie jetzt so oft Sie können“. Da ich mich zuvor nicht mit den Themen Frühgeburt und Muttermilchgewinnung beschäftigt hatte, war ich zunächst irritiert. Dann dachte ich darüber nach und mir wurde klar, dass es gar nicht anders ging. Meine Tochter war ja viel zu schwach, um aus meiner Brust trinken zu können, außerdem völlig verkabelt und die meiste Zeit gar nicht bei mir.
Auch wenn es für mich anfangs sehr befremdlich und unangenehm war, pumpte ich in der ersten Zeit 10-mal am Tag ab. Nachts stellte ich mir den Wecker und stand nach drei Stunden wieder auf, um abzupumpen. Es war eine rein mechanische Tätigkeit. Man musste es machen. Man wusste ja, wofür man es macht. Da saß ich nun so oft am Tag und in der Nacht mit dieser bescheuerten Pumpe, anstatt bei meiner Tochter zu sein: völlig übermüdet, mit Sorgen überlagert …
Die Milchmenge war daher in der ersten Zeit sehr, sehr gering, steigerte sich nur langsam und ich hatte viele Probleme mit meinen Brüsten. Zweimal hatte ich eine Brustentzündung mit 40 Grad Fieber und Schüttelfrost. Bei der kleinsten Berührung der betroffenen Brust hätte ich vor Schmerzen in die Luft gehen können. Zum Ende hin hatte ich fast jeden zweiten Tag einen schmerzhaften Milchstau. Kaum war er auf der einen Seite weg, kam er auf der anderen Seite. Ich war öfter bei der Rettungsstelle, sprach mit Hebammen sowie einer Laktationsberaterin und habe irgendwann nur noch mit auf die Brüste gelegten Wärmekompressen abgepumpt. Wirklich geholfen hat nichts.
Im Nachhinein glaube ich, lag es an meinen großen Sorgen, dass ich diese Milchmengenprobleme und den häufigen Milchstau hatte. Als wir nach drei Monaten endlich entlassen wurden und zwar weiterhin leicht besorgt, aber auch voller Zuversicht endlich nach Hause fahren durften, ist die Muttermilchmenge stetig gestiegen und ich hatte nie wieder einen Milchstau.
Auf welche Milchmengen sind Sie gekommen und wie haben Sie am Ende „abgestillt“?
Es war sehr mühsam, die Milchmenge zu steigern. Am Anfang gewann ich pro Pumpsitzung aus beiden Brüsten zusammen 3 ml, dann 10, dann 20, dann 40 ml und nach 4 Wochen hatte ich etwa 60 bis 80 ml pro Pumpsitzung aus beiden Brüsten. Als ich aus dem Krankenhaus entlassen wurde, habe ich um die 100 ml insgesamt pro Pumpsitzung geschafft (bei 8 bis 10 Pumpsitzungen am Tag).
Viele Frauen auf der Station kämpften mit der Milchmenge wie ich. Bei anderen floss die Milch so richtig. Bei mir gab es nie den Moment, wo der Knoten geplatzt ist und auf einmal deutlich mehr Milch kam. Ich habe an der Pumpe nie einen Milchspendereflex verspürt. Die Milch kam immer nur tröpfchenweise. Nur dank meiner Beharrlichkeit nahm die Milchmenge dennoch von Tag zu Tag, von Woche zu Woche und Monat zu Monat zu.
Man hätte aber sicherlich auch auf andere Weise nachhelfen können, die Milchmenge zu steigern: z. B. wenn man beim Abpumpen bei seinem Kind hätte sein dürfen, wenn man es auf dem Arm hätte haben oder zumindest hätte sehen dürfen. Auf der Intensivstation wurde einem auch empfohlen, direkt nach dem Bonding abzupumpen. Das hat auch ein bisschen geklappt. Eine Brustmassage wurde mir erst viel später gezeigt. Aber eine Veränderung der Milchmenge habe ich nicht gemerkt.
Während des Krankenhausaufenthalts hatte ich immer Angst, dass meine Milchmenge nicht reicht, dass meine Tochter nicht satt wird. Der Anblick auf die fast überlaufenden Muttermilchfläschchen anderer Mütter und die Darstellungen glücklicher Mütter mit ihren properen Kindern in den Medien haben mich glauben lassen, dass ich unterdurchschnittlich wenig Milch hatte.
Später habe ich dann festgestellt, dass meine Sorge absolut unbegründet war. Meine Tochter war ja so klein, dass sie auch nur winzige Mengen getrunken hat! Als ich entlassen wurde, gaben mir die Schwestern ganz viel eingefrorene Milch mit, die sie gar nicht verfüttern konnten. Diese Milch habe ich dann zuhause parallel zur frisch abgepumpten Milch verfüttert und immer wieder neue Reserven eingefroren.
Aber meine Angst, nicht genügend Milch zu haben, blieb dennoch bis zum Ende des Abpumpens, ein Jahr nach der Geburt, bestehen. Ich wusste ja, dass meine Tochter mit zunehmendem Gewicht größere Mengen trinken würde, und befürchtete daher, dass irgendwann der Moment kommen würde, an dem die abgepumpte Menge nicht mehr reicht. Verrückterweise kam es aber immer ziemlich genau hin, da meine Tochter ja nie die große Trinkerin war. Es schien fast so, als hätten sich meine Brüste (unwissentlich?) an die geringe Trinkmenge meiner Tochter angepasst oder umgekehrt!
Trotz einer steigenden Abneigung gegen die Pumpe, fiel es mir am Ende sehr, sehr schwer, mit dem Abpumpen aufzuhören. Mehrere Monate lang habe ich die Anzahl der Pumpsitzungen reduziert und mich fast schon an die verbleibenden Male geklammert. Nachts habe ich schon früh aufgehört abzupumpen und am Tag habe ich zuletzt zweimal abgepumpt.
Auch wenn ich weiß, dass diese Gedanken bescheuert waren, so kam ich mir egoistisch vor, dass ich mit dem Abpumpen nach einem Jahr aufhören wollte, obwohl meine Tochter ja noch Milch brauchte. Ich habe mich selbst schließlich damit überlistet, dass ich meinen Mann gebeten habe, die Pumpe zur Apotheke zurückzubringen, von der wir diese vor Monaten ausgeliehen hatten. Bei diesem Schritt hat mir auf jeden Fall die Tatsache geholfen, dass ich zu dem Zeitpunkt noch einige Reserven Muttermilch tiefgefroren hatte, die zwar nicht ewig gereicht haben, aber mit denen ich zumindest den Zeitpunkt der Premilch-Einführung noch etwas hinauszögern konnte.
Haben Sie versucht, das Stillen zu etablieren?
In der Zeit, wo meine Tochter auf der Intensivstation war, verabreichte ich ihr beim Bonding mit der Spritze über die Magensonde Muttermilch. Ein paar Mal kam es vor, dass sie Suchbewegungen mit dem Mund machte. Eine Schwester kam dann ganz aufgeregt zu mir und meinte: „Toll, sie sucht ja schon! Lassen Sie sie ein bisschen an Ihrer Brust nuckeln!“. Sie half mir, das kleine Etwas auf einem Stillkissen zu positionieren und ich ließ meine Tochter diese einzelnen Male ein bisschen an der Brust nuckeln. Es war aber immer nur ein Beruhigungsnuckeln, nie der Versuch zu trinken.
Da ich nach meinem Empfinden nicht genügend Zeit fürs Bonding mit meiner Tochter hatte, habe ich mich dazu entschieden, die gemeinsame Zeit lieber fürs Kuscheln anstatt fürs Trainieren des Trinkens aus der Brust zu nutzen. Aber es gab auch nicht wirklich eine Unterstützung, das Stillen zu etablieren. Der Physiotherapeut hat sich nur bemüht, meiner Tochter das Trinken aus der Flasche beizubringen, und die Schwestern hatten zu wenig Zeit, sich um meine Stillversuche zu kümmern.
Auf der Entlassungsstation habe ich meine Stillversuche dann versucht zu intensivieren, sie blieben aber weiterhin erfolglos. Meist versuchte ich es in Ruhe allein, aber ein paar Mal ließ ich mir meine Tochter auch von einer Schwester anlegen. Mit und ohne Hilfe, mit und ohne Brusthütchen – es hat eigentlich nie richtig geklappt. Meine Tochter hat höchstens ein paar Trinkzüge gemacht und ist dann meistens dabei eingeschlafen.
Zu Hause, nach unserer Entlassung, wurde mein Wunsch nach dem Stillen immer größer. Durch die Frühgeburt war mir ja schon ein wichtiger Teil meiner Schwangerschaft und auch das Erlebnis Wochenbett genommen worden. So wollte ich wenigstens das Glück (?) des Stillens erleben und habe mir erhofft, auf diese Weise ein bisschen Nähe zu meiner Tochter zurückzuholen, die mir durch die Frühgeburt und die drei Monate Krankenhaus entgangen waren.
Aber auch hier es hat nie geklappt!
Meine Hebamme hat irgendwann aufgegeben und mich an eine Stillberaterin (Ganz liebe Grüße an Frau Juppe-Schütz!) verwiesen. Diese gab mir Ratschläge, wie z. B. meine Tochter vorm Stillen auszuziehen, es mit verschiedenen Positionen zu versuchen und sie auch mal nach dem Baden nass auf meine Brust zu legen. Aber auch diese Tipps haben nicht gefruchtet. Meine Tochter ist jedes Mal entweder sofort an meiner Brust eingeschlafen oder hat sich in Rage geschrien, weil sie Hunger hatte, aber nicht wusste, was sie machen sollte.
Im Nachhinein wundert es mich nicht, dass es mit dem Stillen nie richtig geklappt hat. Woher soll ein Kind auch wissen, wozu die Brust da ist und wie man daraus trinkt, wenn ihm durch die Frühgeburt die Chance aufs Nutzen des Saugreflexes gleich nach der Geburt genommen wurde und es drei Monate lang durch eine Magensonde bzw. Flasche ernährt wurde! Meine Tochter hat die Brust als einen Ort der Entspannung und Erholung kennen gelernt, nicht als Sättigungsquelle – kein Wunder, dass sie stets daran eingeschlafen ist!
Vielleicht war ich aber auch zu inkonsequent, denn wir waren auch zuhause aufgrund der Frühgeburt immer eingespannt und hatten viele Arzt- und Physiotherapietermine. Da war ich manchmal einfach nur froh, meine Tochter so auf dem Arm oder auf mir liegen zu haben und habe fürs Füttern den bequemen Weg der Flasche genutzt.
Trotzdem habe ich die Hoffnung nie aufgegeben und es war wirklich ein Schock für mich, als die Stillberaterin, auf die ich meine letzte Hoffnung gesetzt hatte, nach ein paar Monaten, als meine Tochter mal wieder schreiend an meiner Brust lag und alles versuchte, um davon wegzukommen, zu mir meinte: „Sie würden doch alles für Ihre Tochter tun, oder? Sieht so ein Kind aus, das gern aus der Brust trinken möchte?!“.
Seit diesem Tag habe ich nie wieder versucht meine Tochter anzulegen.
Ich rede mir ein, was auch anderen nicht stillenden Müttern versucht wird einzureden: dass das Bild glücklich stillender Mütter in erster Linie von den Medien produziert ist, dass Stillen gar nicht so romantisch ist und dass ich die Nähe und Liebe zu meiner Tochter auch auf anderen Wegen aufbauen und pflegen kann. Dennoch gibt mir jeder Anblick einer stillenden Mami weiterhin einen kleinen Stich ins Herz.
Wie ging es zu Hause weiter?
Als meine Tochter anhand ihres errechneten Geburtstermins 6 Monate alt war, fingen wir mit der Einführung der Beikost an. So wurde die benötigte Milchmenge weniger und ich konnte ihr bis zum ersten Geburtstag Muttermilch geben und den verbleibenden Rest mit Pre-Milch noch so lange strecken, dass sie auch darüber hinaus noch etwas Muttermilch bekam. Tatsächlich befinden sich im Gefrierschrank noch immer ein paar Reserven, dies liegt aber daran, dass meine Tochter zwischenzeitlich sämtliche Milch (Muttermilch und Pre) verweigert hat und ich nun einfach froh bin, eine Pre-Milch gefunden zu haben, die sie trinkt. Daran werde ich jetzt auch nichts mehr ändern.
Was würden Sie einer anderen Mutter empfehlen, die in Ihrer Situation ist?
- Das Wichtigste, was ich lernen musste: Man darf nicht zu streng mit sich sein. Ich habe nichts von dem, was ich wollte, komplett geschafft: pünktlich zum Essen zu kommen, so viel wie ich wollte bei meiner Tochter zu sein, ausreichend zu schlafen, so oft es geht zu pumpen usw. Ich hatte ständig ein schlechtes Gewissen und machte mir 24 Stunden am Tag Stress, weil ich etwas erreichen wollte, was ein einzelner Mensch überhaupt nicht erreichen kann. Ich musste mir bei allem immer wieder sagen, dass das, was ich gemacht habe, bereits gut war, dass ich in meiner speziellen Situation nicht mehr leisten konnte. (Ich war ja aufgrund meines weit entfernten Wohnortes 5 Tage pro Woche allein und hatte nur am Wochenende Unterstützung durch meinen Partner. )
- Ich wünsche mir im Nachhinein, ich hätte mehr aktiv eingefordert. Ich hätte deutlich sagen müssen, dass ich stillen möchte und Hilfe dabei brauche. Natürlich sind alle am Limit mit ihrer Arbeit und keiner hat Zeit zu sagen: „So, wir setzen uns jetzt mal für eine Stunde hin und schauen mal, wie wir das Kind anlegen.“ Aber vielleicht wäre doch mehr Unterstützung möglich gewesen.
- Hilfreich wäre auf jeden Fall auch gewesen, wenn ich bereits im Krankenhaus durch meine Hebamme Unterstützung beim Stillen gehabt hätte. Durch die räumliche Trennung war dies aber leider nicht möglich.
Wie haben Sie sich im Krankenhaus gefühlt, was hätten Sie sich anders gewünscht?
- Im Grunde war ich zufrieden: Ich hatte das Gefühl, dass meine Tochter gut versorgt war, ich hatte dank des „Elternhotels“ eine kostenlose Unterkunft auf dem Krankenhausgelände, konnte meine Mahlzeiten in der Cafeteria einnehmen und hätte jederzeit Unterstützung durch eine Psychologin haben können.
- Ich hätte mir aber gewünscht, dass das Stillen mehr unterstützt und der Fokus nicht auf die Flaschenfütterung gelegt wird. Ich hätte mir gewünscht, dass jemand da ist, die eine Mutter wie mich an die Hand nimmt und sagt: „Möchten Sie Ihr Kind stillen? Dann gucke ich, dass ich Sie dabei unterstützen kann, dass ich für Sie einen Ansprechpartner suche oder dass wir uns verabreden…“ Da dies versäumt wurde, konnte ich meine Tochter nie stillen.
- Auch hätte ich mir gewünscht, mehr Zeit bei meiner Tochter verbringen zu können, z. B. auch beim Abpumpen, was für die Milchbildung sicherlich förderlich gewesen wäre.
- Im Nachhinein weiß ich nun auch, dass sich der Physiotherapeut nicht nur ums Flaschetrinken und um die Bauchmassagen bei Verdauungsproblemen hätte kümmern sollen, sondern auch um die Haltungs- und Bewegungsmuster meiner Tochter. Das hätte uns viele Stunden Physiotherapie zuhause erspart.
Trotz allem bin ich im Nachhinein unendlich froh, dass alles so gekommen ist, wie es ist – denn meine Tochter ist für mich das größte Glück der Erde und ich möchte mich daher ganz herzlich beim gesamten Team des Berlin-Neuköllner Krankenhauses bedanken, dass sie dort in der ersten schweren Zeit so gut beschützt wurde!!!
Liebe Kristin, vielen Dank für diesen interessanten Erfahrungsbericht und die guten Hinweise für andere Mütter. Wir wünschen Ihnen und Ihrer kleinen Tochter alles Gute für die Zukunft.
Vielen Dank an Thea Juppe-Schütz für die Vermittlung von Kristin als Interviewpartnerin.
