
Bei „zu viel Milch“ (in der Fachwelt auch Hyperlaktation or Hypergalaktie genannt) produziert die Mutter mehr Milch als ihr Baby benötigt. Je nach Ausmaß dieser Überproduktion führt diese zu vielfältigen, leichteren bis schwerwiegenden Symptomen sowohl bei der Mutter als auch beim Kind. Darüber, wie häufig dieses Phänomen vorkommt, gibt es keine genauen Zahlen. Vor allem in der ersten Zeit nach der Geburt scheinen jedoch zahlreiche Mütter betroffen zu sein. Der folgende Artikel schildert mögliche Ursachen, Symptome sowie Behandlungsmöglichkeiten einer übermäßigen Milchproduktion.
Inhaltsübersicht:
- Mögliche Ursachen von zu viel Milch
- Vielfältige Symptome bei Mutter und Kind
- Mögliche Behandlungsmaßnahmen
Mögliche Ursachen von zu viel Milch
Am Anfang der Stillzeit wird die Milchbildung noch nicht nach dem Prinzip von Angebot und Nachfrage, sondern zunächst hormonell reguliert. Erst im Laufe der ersten Wochen und Monate stellt sich die Milchbildung auf die individuellen Bedürfnisse des jeweiligen Kindes ein. So kann es vorkommen, dass die Mutter zunächst mehr Milch bildet als ihr Baby benötigt. Manche Frauen scheinen eine Veranlagung für eine reichliche Milchproduktion zu haben, sodass sie öfter mit zu viel Milch kämpfen als andere Mütter.
Auch ein fehlgeleitetes Still- und Pumpmanagement kann zu einer Überproduktion führen. Manchmal werden Symptome beim Kind, wie z.B. Unruhe an der Brust oder häufiges Weinen, als zu wenig Milch fehlinterpretiert und es werden Maßnahmen zur Milchbildungssteigerung eingeleitet, wie Galaktogoga oder zusätzliche Milchgewinnung per Pumpe oder Hand. Zusätzliches Abpumpen auch als vermeintliche Therapiemaßnahme bei einer Brustentzündung oder einem Milchstau kann ebenfalls zu einer Überproduktion führen bzw. eine bestehende Überproduktion aufrechterhalten oder verstärken. Viele Frauen entleeren ihre Brüste auch zur vermeintlichen Vorbeugung von Milchstaus und Brustentzündungen, wenn sie das Gefühl haben, dass ihr Baby die Brust nicht leer getrunken hat, und führen auf diese Weise die Überproduktion herbei.
Schließlich erhöhen verschiedene Medikamente den Prolaktinspiegel, wie bestimmte Antidepressiva, Magen-Darm-Mittel, Blutdrucksenker oder Antihistaminika, mit der möglichen Folge einer übermäßigen Milchbildung.
Vielfältige Symptome bei Mutter und Kind
Eine übermäßige Milchbildung geht mit zahlreichen und vielfältigen Symptomen einher, die oft falsch zugeordnet werden. Folgende Symptome können einen Hinweis auf zu viel Milch darstellen (sie müssen nicht alle bei allen Betroffenen zutreffen, die Konstellation kann variieren):
- Bei der Mutter:
- Spannende, harte Brüste, die sich nie richtig entleeren
- häufige Milchstaus und Brustentzündungen
- starker und schmerzhafter Milchspendereflex
- Milch läuft dauernd auch zwischen den Mahlzeiten aus
- Nachts kann die Mutter aufgrund ihrer überfüllten Brüste regelmäßig nicht schlafen, während das Baby kein Interesse am Stillen zeigt.
- Wenn das Baby den starken Milchfluss durch einen Zungenstoß oder Abklemmen der Brust mit seinen Kiefern stoppt, resultieren starke Schmerzen beim Stillen und auch wunde Brustwarzen oder manchmal Vasospasmen.
- Beim Säugling:
- Unruhe beim Stillen, Loslassen der Brust ab dem Einsetzen des Milchspendereflexes, Verschlucken an der Brust mit anschließendem Würgen und Husten, da das Baby den schnellen Milchfluss nicht bewältigen kann
- Mühe, an der Brust zu bleiben; das Baby muss ggf. von der Brust genommen werden, damit es wieder Luft bekommt.
- Milch fließt beim Stillen aus den Mundwinkeln
- „faules“, passives Verhalten an der Brust bei guter Gewichtszunahme, da die Milch auch so kräftig fließt
- gelegentlich Brustverweigerung
- schnalzende, klickende Geräusche beim Stillen, die dadurch zustande kommen, dass das Baby aufgrund des überwältigenden Milchflusses den Saugschluss löst (kann auch andere Ursachen haben)
- Häufiges Aufstoßen, manchmal noch während des Trinkens
- Häufiges und reichliches Spucken / Erbrechen z.T. in Schwall
- Starke Gasbildung
- Häufiger, reichlicher, evtl. grünlicher, schaumiger Stuhl, der sich explosiv entleert, auch blutig-schleimige Stühle wurden schon beschrieben
- unruhiges Kind, das viel schreit und immer hungrig zu sein scheint und sehr häufig an die Brust will
- oft sehr schnelle und übermäßige Gewichtszunahme, seltener aber zu geringe Gewichtszunahme bis Gedeihstörung
- manchmal eine gute Gewichtszunahme in der Anfangszeit, später geringe Zunahme
Bei zu viel Milch nimmt das Baby meist prächtig zu. In sehr seltenen Fällen nehmen Babys von Müttern mit einer starken Überproduktion zu langsam zu, noch seltener entwickeln sie eine Gedeihstörung (s. auch Bekommt mein Baby genug Muttermilch?). Diese schlechte Gewichtszunahme kann einerseits dadurch zustande kommen, dass das Baby aufgrund des überwältigenden Milchflusses nicht in der Lage ist, an der Brust effektiv zu trinken. Andererseits kann das Baby bei einem besonders stark ausgeprägten Milchüberschuss – z.B. wenn die Mutter ihre Milchbildung durch zusätzliches Abpumpen hochgefahren hat – die Brust nicht ausreichend entleeren, um an die fett- und kalorienreiche Hintermilch heranzukommen. Die Fettkügelchen werden während der Stillmahlzeit durch die Milchspendereflexe in die wässrige Phase der Milch entleert und der Fettgehalt der Milch nimmt auf diese Weise während der Stillmahlzeit allmählich zu (siehe auch Hintergrundwissen zum Milchspendereflex und Fettgehalt der Muttermilch). Am Anfang der Mahlzeit ist der Fettgehalt der Milch noch relativ niedrig (sog. Vordermilch). Auf diese Weise erhält das Baby dann insgesamt zu wenig Kalorien, trotz massiver Milchmengen und bleibt auf diese Weise immer hungrig. Oft wollen diese Babys besonders häufig an die Brust, werden aber trotzdem nicht satt. Durch zu hohe Milchmengen bzw. das Ungleichgewicht von Vordermilch und Hintermilch kommt es auch zu der so genannten Laktose-Überladung des Darms: Das Baby hat Koliken und Blähungen, schreit viel, entleert große Mengen explosiver, schäumender Stühle grünlicher Farbe.
Häufige Fehlinterpretation der Symptome
Bleibt die übermäßige Milchbildung unerkannt und unbehandelt, stillen viele Frauen ab: Der Leidensdruck aufgrund von ständig spannenden Brüsten, wiederkehrenden Milchstaus, Brustentzündungen, ständig auslaufenden Brüsten, Schmerzen beim Stillen, wunden Brustwarzen, ggf. einem Brustabszess wird unerträglich. Die Belastung durch ein unglückliches, viel schreiendes Baby kommt hinzu. Insbesondere die Symptome beim Kind werden oft fehlinterpretiert: sowohl von den Müttern selbst als auch von vielen Fachleuten wie z.B. von manchen Kinderärzten. Wegen Verdacht auf zu wenig Milch beim unruhigen, viel schreienden oder ggf. schlecht zunehmendem Baby werden mitunter milchsteigernde Maßnahmen eingeleitet, welche die Symptome verschlimmern, oder es wird zur künstlichen Säuglingsnahrung gegriffen. Bei Koliken werden Arzneitropfen, im schlechtesten Fall Abstillen und Spezialnahrung und Spezialsauger empfohlen. Schreit ein Baby aufgrund einer übermäßigen Milchbildung sehr viel, werden manchmal psychotherapeutische Maßnahmen wegen Regulationsstörungen eingeleitet, die in diesem Fall nicht hilfreich sind. Aufgrund des regelmäßigen, schwallartigen Spuckens und weiterer Begleitsymptome wie z.B. schlechte Gewichtszunahme wird manchmal eine gastro-ösophageale Reflux-Erkrankung vermutet und eine Anti-Reflux-Nahrung eingesetzt. Mitunter wird aufgrund der Laktoseüberladung eine Laktoseintoleranz diagnostiziert und statt Stillen eine laktosefreie Spezialnahrung empfohlen. Oder es wird aufgrund des Spuckens, der Blähungen, des Schreiens und der explosiven, evtl. blutigen Stühle eine Unverträglichkeitsreaktion oder eine Allergie gegen etwas in der Nahrung der Mutter vermutet. Möglicherweise macht die Mutter eine unnötige Diät, im schlechtesten Fall stillt sie ab und gibt eine Spezialnahrung z.B. mit aufgespaltenem Eiweiß. Möglicherweise kann zu viel Milch tatsächlich zu Unverträglichkeitsreaktionen führen, weil die überwältigenden Flüssigkeitsmengen und die Laktoseüberladung die Darmwände des Babys überdehnen und bestimmte Nahrungsbestandteile in die Blutbahn gelangen, welche dort nichts verloren haben. Durch eine Normalisierung der Milchbildung können die Symptome der Unverträglichkeit verschwinden.
Die Symptome einer zu starken Milchbildung seitens der Mutter überlappen teilweise auch mit Symptomen einer Saugschwäche seitens des Kindes u.a. aufgrund eines zu kurzen Zungenbands oder anderer oraler Probleme (z.B. verdeckte Gaumenspalten, Schluckstörungen, Verspannungen usw.). Auch hier kann das Baby Mühe haben, den Saugschluss zu halten und effektiv zu trinken und nimmt oft zu langsam oder am Anfang gut und anschließend langsam zu. Liegt keine übermäßige Milchbildung vor, darf diese nicht reduziert werden.
Mögliche Behandlungsmaßnahmen bei einer übermäßigen Milchbildung
-
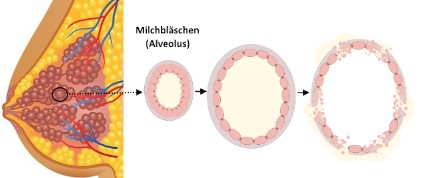
Wird mehr Milch gebildet als das Baby trinkt, sammelt sich die Milch in den milchbildenden Bläschen (Alveolen) an, die irgendwann “platzen” können. Dadurch verringert sich das Milchspeichervolumen der Brust, die Milchbildung verringert sich und passt sich an den Bedarf des Babys an. “Platzen” jedoch zu viele Bläschen auf einmal, gelangen größere Mengen Milch und Zellbestandteile ins umliegende Brustgewebe. Die Brust kann sich entzünden. Daher empfiehlt sich eine langsame, allmähliche Reduktion der Milchbildung. (© still-lexikon.de; modifiziert nach Douglas 2022 und Stewart et al., 2021; Brustzeichnung: tigatelu, Fotolia; modifiziert) Zusätzliches Abpumpen und Handentleeren sollen allmählich und langsam eingestellt werden, um die Milchbildung nicht über den Bedarf des Babys hinaus anzukurbeln.
- Aushalten, wenn das Baby die Brust nicht entleert. In vollen Brüsten wird die Milch langsamer gebildet als in stärker entleerten Brüsten. Bleibt die Brust regelmäßig voll, dann verringert sich mit der Zeit das aktive Brustdrüsengewebe, die Milchbildung wird herunterreguliert. Sollte die Brust schmerzen, dann sollte nur so viel Milch entleert werden, dass die Spannung nicht mehr weh tut.
- Das Kind an der ersten Brust zu Ende trinken lassen, bevor die Seite gewechselt wird, bzw. anhand der kindlichen Signale stillen: Lässt das Kind die erste Brust von alleine los, nachdem diese durch das Trinken merklich weicher geworden ist, und nimmt das Angebot der zweiten Brust interessiert an, dann können beide Brüste angeboten werden. Schläft das Kind nach dem Trinken an der ersten Brust entspannt und zufrieden ein, dann muss die zweite Seite nicht angeboten werden. Viele Babys trinken auch langfristig nur an einer Brust pro Stillmahlzeit, zumindest überwiegend.
- Bei schwerwiegenden Symptomen beim Baby und bei der Mutter empfehlen einige Autorinnen das so genannte Block-Stillen: Dabei wird innerhalb von 3 Stunden immer nur dieselbe Brust angeboten. Nach der Erfahrung dieser Autorinnen reguliert sich die Milchbildung auf diese Weise relativ schnell – oft innerhalb von Tagen, manchmal nach wenigen Wochen – herunter, erste Effekte sollen bereits nach 24–48 Stunden spürbar sein. Die Spannung in der pausierenden Brust wird dabei als eine zentrale Maßnahme zur Reduktion der Milchbildung angesehen. Zur Linderung der Spannung kann die Brust gekühlt oder mit Quarkwickel oder Weißkohlblättern behandelt werden. Je größer und länger die Spannung in der pausierenden Brust, umso stärker wird die Milchbildung herunterreguliert. Allerdings erhöht sich bei solchen Stauungen auch die Gefahr von Milchstaus und Brustentzündungen. Frauen, die zu regelmäßigen Milchstaus neigen, sollten nicht länger als 3 Stunden blockstillen. Es wird außerdem davor gewarnt, dass die Milchbildung zu stark zurückgehen kann, wenn das Blockstillen zu lang und zu rigide ausgeübt wird. Daher sollte das Blockstillen idealerweise nur nach einer gründlichen Anamnese und in enger Begleitung durch eine darin erfahrene Stillexpertin durchgeführt werden.
- Gelegentlich wird eine „vollständige“ Entleerung der Brust vor dem Blockstillen empfohlen (KEBS: Komplette Entleerung und Block-Stillen), d.h. an einer Brust so lange zu pumpen, bis keine Milch mehr gewonnen wird. Dies soll bei einer starken Überproduktion dem Baby endlich ermöglichen, auch an die fettreiche Hintermilch heranzukommen, und an der Brust satt zu werden. Probleme mit dem Anlegen, Zusammenquetschen der Brustwarze durch das Baby zum Drosseln des Milchflusses und unruhiges Verhalten an der Brust werden beim Stillen an einer relativ gut entleerten Brust schnell behoben. Dieses Abpumpen sollte aber nicht regelmäßig, sondern nur einzelne Male und auf einmal nur an einer Brust eingesetzt werden, um die Milchbildung nicht unnötig anzukurbeln. Durch die Anwendung des Block-Stillens soll die übermäßige Milchbildung relativ rasch behoben werden können.
- Damit sich das Baby an der schnell fließenden Milch nicht verschluckt, kann die Mutter in einer zurückgelehnten Position stillen (siehe auch den Beitrag “Laid-back-Nursing” bei den Stillpositionen). Wenn das Baby oben ist, kommt es mit dem Milchfluss besser zurecht. Manche Stillpaare kommen mit der seitlichen Liegeposition oder einer halbliegenden Stillposition am besten zurecht (Baby liegt bäuchlings auf der Mutter auf der einen Seite, das Köpfchen des Babys stützt sich auf den Arm der Mutter).
- Auch durch das so genannte „breast press“ kann der Milchfluss etwas verlangsamt werden. Hierbei drückt die Mutter einzelne, an der Oberfläche verlaufende Milchgänge in der Nähe des Brustwarzenhofs mit ihrer flachen Handfläche ab. Dies kann ausprobiert werden, wenn das Baby mit der Fließgeschwindigkeit nicht zurechtkommt. Allerdings könnte diese Maßnahme das Risiko für Milchstaus und Brustentzündungen erhöhen.
- Auch wenn das Kind die Brust aufgrund der überschießenden Milch verweigert und die ersten Maßnahmen noch nicht ausreichend helfen, kann die Brust vor dem Stillen per Hand oder Pumpe entleert werden. Dann kann das Baby wieder an die Brust angelegt werden. Wenn die Brust nicht mehr so voll ist, dann läuft die Milch langsamer und das Baby kann wieder gut trinken. Die abgepumpte Milch kann dem Baby alternativ z.B. aus einem Becher, mit dem Löffel oder auch aus einer Flasche gefüttert werden. Man kann auch in Fraktionen abpumpen und dann zunächst die fettreiche Hintermilch füttern, damit das Baby gesättigt wird und wieder besser zunimmt (siehe auch Hintergrundwissen zum Milchspendereflex und Fettgehalt der Muttermilch). Zu beachten ist, dass insgesamt nicht mehr Milch gewonnen wird als vom Baby getrunken, sonst bleibt man in der Überproduktion.
- Verweigert das Baby die Brust hartnäckig, kann in Ausnahmefällen auch eine Stillpause eingelegt werden. Das Baby erhält derweil die abgepumpte Muttermilch z.B. aus einem Becher. Die Mutter pumpt ihre Milch rund um die Uhr ab. Indem sie über die Tage schrittweise weniger abpumpt, reduziert sie ebenfalls ihre Milchbildung.
- Das Milchfett löst sich während der Stillmahlzeit mit jedem Milchspendereflex von den Wänden der milchbildenden Alveolen in die wässrige Phase der Milch. Deshalb nimmt der Fettgehalt der Milch während der Stillmahlzeit allmählich zu. Durch eine sanfte Brustmassage vor dem Stillen lösen sich möglicherweise Fettkügelchen früher von den Wänden und somit erhält das Baby bereits früher fettreiche Milch (siehe auch Hintergrundwissen zum Milchspendereflex und Fettgehalt der Muttermilch).
- Auch Stillhütchen werden bei starkem Milchspendereflex öfter empfohlen. Diese können das Spritzen der Milch verhindern, andere Probleme bei zu viel Milch werden dadurch jedoch nicht behoben. Zudem haben Stillhütchen zahlreiche unerwünschte Nebenwirkungen und sollen nur eingesetzt werden, wenn ein Abstillen sonst unvermeidlich ist. Wird ein Stillhütchen am Anfang der Stillmahlzeit eingesetzt, um das Spritzen beim ersten starken Milchspendereflex abzumildern, kann es anschließend noch während der Stillmahlzeit oft entfernt werden, weil die nachfolgenden Milchspendereflexe zunehmend schwächer werden.
- Nimmt die Mutter Medikamente, dann sollten diese überprüft werden. Manche Antidepressiva, Antihistaminika, Antihypertensiva und andere Medikamente können den Milchfluss steigern.
- Gelegentlich werden zur Reduktion der Milchmenge Heilpflanzen empfohlen (z.B. Pfefferminze oder Salbei), wobei bislang keine Studien zu deren Wirksamkeit durchgeführt worden sind. Zur Wirksamkeit von Pfefferminztee gibt es lediglich anekdotenhafte Erzählungen: Es gibt Berichte von Müttern, die den Eindruck hatten, dass Pfefferminztee ihre Milchmenge reduziert. Auch das Auftragen von Pfefferminzöl auf die Brust wurde in der Fachliteratur diskutiert, allerdings gibt es keine Anhaltspunkte zu dessen Dosierung und es ist giftig für Babys. Am häufigsten wird unter den Heilpflanzen Salbei empfohlen, obwohl auch hierzu keine Evidenzbasis vorliegt. Bei Salbei werden in der Literatur 1–3 getrocknete Blätter pro Tasse heißem Wasser oder industriell hergestellte Salbeiextrakte nach Angaben des Herstellers empfohlen. Sicherheitshalber wird dazu geraten, nach der ersten Dosis Salbeiextrakt den Effekt auf die Milchmenge und das Wohlbefinden von Mutter und Baby für 8 bis 12 Stunden zu beobachten, bevor eine weitere Dosis genommen wird. In sehr hohen Dosierungen kann Salbei verschiedene unerwünschte Wirkungen haben, wie Übelkeit und Erbrechen, Benommenheit, Niesen und Blutzuckerabfall. Hohe Dosen sollten bei Asthmatikerinnen, Frauen mit Diabetes und bei Neigung zu epileptischen Anfällen vermieden werden. In der Ernährung übliche Mengen werden jedoch als sicher erachtet. Wenn keine unerwünschten Wirkungen und keine Milchbildungsreduktion auftreten, kann die Mutter eine weitere, stärkere Dosis einnehmen. Wenn sie einen Effekt beobachtet, kann sie nach Bedarf dosieren. Häufig nehmen Frauen eine Dosis alle 12 Stunden für 3 Tage, um den erwünschten Effekt zu erzielen (Eglash, 2014).
- Meist ist die übermäßige Milchbildung veranlagt und reduziert sich im Laufe der Wochen und Monate von allein, weil die in den Milchdrüsen zurückgebliebene Milch die weitere Milchproduktion hemmt. Wenn die Überproduktion trotz der beschriebenen allgemeinen Maßnahmen nicht abklingt, empfiehlt sich eine ärztliche Abklärung. Möglicherweise liegt eine Hyperprolaktinämie vor, verursacht z.B. durch eine Schilddrüsenüberfunktion. Auch andere hormonelle Erkrankungen können zur einer Überproduktion von Milch führen. Allerdings sind diese vergleichsweise selten.
- In schweren Fällen, die auf die beschriebenen nicht-medikamentösen Maßnahmen nicht ansprechen, lässt sich die Milchbildung medikamentös reduzieren. Pseudoephedrin, welches in der internationalen Fachliteratur für solche Fälle empfohlen wird, ist in Deutschland als Monopräparat leider nicht erhältlich. Alternativ kommt u.a. die Antibabypille in Frage. Laut dem Protokoll der Academy of Breastfeeding Medicine (ABM) (2020) eignen sich Präparate, die einen Östrogenanteil von 20 bis 35 µg enthalten. Die Einnahme darf laut ABM frühestens ab der 6. Woche nach der Geburt begonnen werden, um den Aufbau der Milchbildung nicht zu behindern. Durch die östrogenhaltige Pille kann die Milchbildung innerhalb von 7 Tagen merklich zurückgehen. An diesem Punkt kann es sinnvoll sein, die Einnahme zu stoppen, um eine weitere Reduktion der Milchmenge zu vermeiden. Manche Frauen müssen die Antibabypille langfristig nehmen, um eine angemessene Milchbildung zu haben. Weitere mögliche Wirkstoffe bei einer übermäßigen Milchbildung sind Cabergolin und Bromocriptin. Cabergolin, das häufig bei Parkinson-Patienten eingesetzt wird (langfristig), ist laut ABM zur Reduktion der Milchbildung schonender als Bromocriptin, welches in Deutschland als die klassische Abstillmedikation gilt. Die ABM empfiehlt zu Beginn eine Dosis Cabergolin mit 0,25 mg. Wenn diese Dosis keinen Effekt hat, kann sie 3 bis 5 Tage später zu 0,50 mg gesteigert werden. Wenn Cabergolin nicht zur Verfügung steht, werden von der ABM 0,25 mg Bromocriptin für 3 Tage empfohlen. Bei medikamentösen Eingriffen in die Milchbildung ist eine professionelle Begleitung durch einen Kinder-/Frauenarzt und eine erfahrene Stillberaterin sinnvoll, die Ausscheidungen wie die Gewichtsentwicklung des Babys sollten engmaschig beobachtet werden (siehe auch Zu wenig Milch).
Im Laufe der ersten Monate normalisiert sich die Milchbildung in den meisten Fällen von allein. Die Probleme mit den häufigen Milchstaus, Brustentzündungen und den unruhigen, spuckenden Babys nehmen ab, die Stillzeit kann anschließend noch lange genossen werden.
Quellen:
- Douglas P (a). Re-thinking benign inflammation of the lactating breast: A mechanobiological model. Womens Health (Lond). 2022 Jan-Dec;18:17455065221075907.
- Stewart TA, Hughes K, Stevenson AJ, et al. Mammary mechanobiology – investigating roles for mechanically activated ion channels in lactation and involution. J Cell Sci 2021; 134: jcs248849.
- Johnson HM, Eglash A, Mitchell KB, Leeper K, Smillie CM, Moore-Ostby L, Manson N, Simon L, the Academy of Breastfeeding Medicine: ABM Clinical Protocol #32:Management of Hyperlactation. Breastfeeding Med 2020;15(3).
- Eglash A: Treatment of maternal hypergalactia. Breastfeed Med 2014;9(9);423-425.
- Douglas PS: Diagnosing gastro-oesophageal reflux disease or lactose intolerance in babies who cry a lot in the first few months overlooks feeding problems. J Paediatr Child Health. 2013 Apr;49(4):E252-6.
- Smillie CM, Campbell SH, Iwinski S: Hyperlactation – How left-brained ‚rules‘ for breastfeeding wreak havoc with a natural process. Newborn and Infant Nursing Reviews 2005;5(1):49-58.
- Veldhuisen-Staat CGA: Overabundant milk supply: an alternative way to intervene by full drainage and block feeding. International Breastfeeding Journal 2007:2:11.
- Kämmerer B, Korsch E: Klinische Bedeutung von Hypergalaktie und überaktivem Milchspende-Reflex. Gynäkologische Praxis 2017;42,81–87.
- Mohrbacher N: Block feeding Dos & Donts. 2013.
- Trimeloni L, Spencer J: Diagnosis and Management of Breast Milk Oversupply. J Am Board Fam Med 2016;29:139–142.
- Berens P, Eglash A, Malloy M, Steube A, Academy of Breastfeedinf Medicine: ABM Clinical Protocol #26: Persistent Pain with Breastfeeding. Breastfeeding Medicine 2016;11(2).
- Newman J, Pitman T: Dr. Jack Newman´s Guide to Breastfeeding. Pinter & Martin Ltd, 2014.
- Walker M: Breastfeeding Management for the Clinician. Using the evidence. Jones & Bartlett Learning, 2017, 4. Aufl., S. 650-652.
- Aljazaf K, Hale TW et al. Pseudoephedrine: effects on milk production in women and estimation of infant exposure via breastmilk. Br J Clin Pharmacol 2003;56:18-24.
- Lawrence RA, Lawrence RM: Breastfeeding. A guide for the medical profession. 8. Aufl. 2016. S. 565.
© Dr. Bauer – Publikationen in der Stillförderung. Text, Bilder und Videos urheberrechtlich geschützt. Letzte Änderung: Oktober 2023.
