Manchmal verspätet sich der Milcheinschuss, d.h. der Beginn der reichlichen Milchbildung (Laktogenese II) verzögert sich. Dies hat Einfluss auf die gebildete Milchmenge, möglicherweise muss das neugeborene Baby vorübergehend oder längerfristig zugefüttert werden. Warum sich der Milcheinschuss verzögern kann und wie dies erkannt und behandelt wird, um das Stillen zu erhalten und möglichst Vollstillen zu erreichen.
Inhaltsübersicht:
- Physiologischer und verzögerter Start der Laktogenese II
- Symptome der verzögerten Laktogenese II
- Bekannte Risikofaktoren für eine verzögerte Laktogenese II
- Mögliche Langzeitverläufe
- Vorbeugung und Behandlung
- Fallbeispiele
Physiologischer und verzögerter Start der Laktogenese II
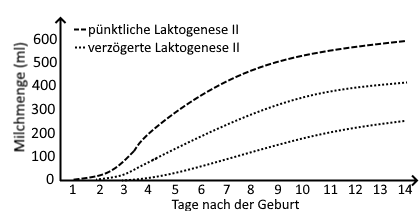
Neugeborene bekommen nach der Geburt das in der Schwangerschaft durch die sog. Laktogenese I gebildete gelbfarbene, dickflüssige Kolostrum, das in vergleichsweise kleinen Mengen vorliegt. In der Regel beginnt die Bildung der weißen und flüssigeren reifen Muttermilch – die Laktogenese II – zwischen 30 und 48 Stunden nach der Entbindung, die Milchmenge nimmt von Tag zu Tag rapide zu, die Farbe der Milch ändert sich allmählich von Gelb zu Weiß. Viele Frauen nehmen wahr, dass ihre Brüste an Volumen zunehmen, sich voll anfühlen und spannen (umgangsprachlich „Milcheinschuss“ genannt). Der Milcheinschuss macht sich in der Regel innerhalb von 3–4, spätestens 5 Tagen nach der Geburt bemerkbar, also später als der Beginn der reichlichen Milchbildung. Die Milch fließt reichlicher, der Stuhl des ausschließlich gestillten Babys wird heller, loser und reichlicher, die Anzahl und Schwere der Windeln mit Urin nehmen ebenfalls zu.
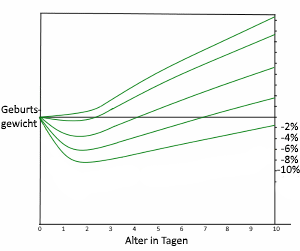
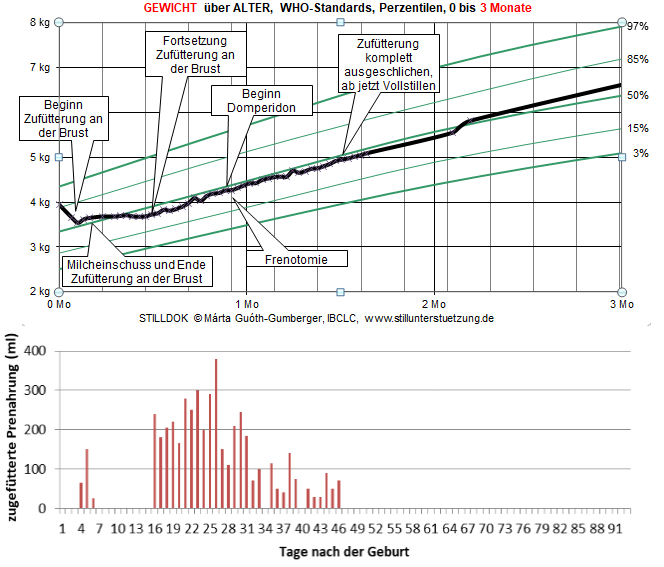
Nach einem leichten Gewichtsverlust in den ersten 2(–3) Tagen von ≤7% (max. 10%) nimmt der ausschließlich gestillte Säugling ab dem 3. (4.) Tag entlang seiner Perzentile wieder zu, innerhalb von 7 bis 10 Tagen erreicht er sein Geburtsgewicht (Manchmal ist es auch in Ordnung, wenn er sein Geburtsgewicht innerhalb von 14 Tagen erreicht, wenn der Gewichtsverlauf nach dem ersten Gewichtsverlust perzentilenparallel anhand der WHO-Standards verläuft, die Ausscheidungen erwartungsgemäß sind, das Stillmanagement angemessen ist und die Beobachtung des Stillens durch Fachpersonen keine Auffälligkeiten ergibt).
Wenn die Bildung reifer Muttermilch erst nach >72 Stunden, also nach 3 Tagen einsetzt, spricht man von verzögerter Laktogenese II – umgangsprachlich auch als verzögerter Milcheinschuss bezeichnet.
Die Häufigkeit der verzögerten Laktogenese II betrug in einer US-Studie 23-44%, d.h. fast ein Viertel bis die Hälfte der Mütter waren betroffen. Für Deutschland fehlen leider Erhebungen zur Häufigkeit.
Ist der Start der reichlichen Milchbildung verzögert, kommt die Milchbildung insgesamt langsamer in Gang. Es besteht auch das Risiko, dass die volle Milchbildung nicht erreicht wird und dass das Stillen vorzeitig beendet wird.
Symptome der verzögerten Laktogenese II
Der verspätete Beginn der reichlichen Milchbildung zeigt sich durch verschiedene mögliche Symptome:
- Der Milcheinschuss (Volumenzuwachs, Spannen der Brüste, Start der reichlichen Milchbildung) verspätet sich.
- Das Baby wird an der Brust nicht satt, es ist unzufrieden und unruhig an der Brust oder im Gegenteil, es ist sehr schläfrig, schlapp, schwer zu wecken.
- Die Ausscheidungen sind unzureichend, die Konsistenz und die Farbe des Stuhls verändert sich nicht erwartungsgemäß (s. Stuhlgang und Urin eines Neugeborenen).
- Das Baby verliert mehr als 7% seines Geburtsgewichts, die anschließende perzentilenparallele Gewichtszunahme bleibt aus. (In Ausnahmefällen – z.B. bei umfangreichen Infusionen unter der Geburt – sind auch 10% Gewichtsverlust akzeptabel, wenn die Situation von einer Hebamme oder Stillberaterin im Auge behalten wird und keine weiteren Hinweise auf Stillprobleme vorliegen.)
- Das Baby kann dehydrieren.
- Eine verstärkte Gelbsucht (Neugeborenen-Ikterus) kommt mit höherer Wahrscheinlichkeit vor.
Bekannte Risikofaktoren für eine verzögerte Laktogenese II
Unter gewissen Rahmenbedingungen sind mehr Mütter als sonst von einer verspäteten Laktogenese II betroffen. Das heißt nicht, dass sie alle betroffen sein werden, aber es ist wahrscheinlicher als sonst. Folgende Risikofaktoren sind aus der Literatur bekannt:
- Hypertensive Schwangerschaftserkrankungen wie Präeklampsie (“Schwangerschaftsvergiftung”), Eklampsie, HELLP-Syndrom
- Diabetes mellitus inklusive Gestationsdiabetes
- starker Blutverlust bei der Geburt mit Blutarmut als Folge, bis diese effektiv behandelt wird
- Adipositas bereits vor der Schwangerschaft und eine hohe Gewichtszunahme während der Schwangerschaft
- Schilddrüsenerkrankungen
- zu hohe Testosteronwerte durch Thekaluteinzysten der Eierstöcke in der Schwangerschaft
- Frühgeburt und sehr niedriges (< 2,5 kg) Geburtsgewicht (Small for Gestational Age)
- Kaiserschnitt
- Sehr lange, komplizierte und/oder stressige Geburten
- Spätes erstes Stillen (> 2 h) bzw. späte erste Entleerung der Brust (Yu und Mitarbeiterinnen kamen auf 12% zusätzliches Risiko mit jeder Stunde Verspätung bei der ersten Brustentleerung)
- Unzureichende Stimulierung der Brust in den ersten Tagen aufgrund von zu seltenem oder wenig effektivem Stillen
 Erstgebärende sind deutlich öfter von einer verspäteten Laktogenese II betroffen als Mehrgebärende. Bei mehrgebärenden Frauen setzt die Bildung der reichlichen Muttermilch generell früher ein. Wahrscheinlich haben Mehrgebärende mehr Prolaktinrezeptoren aus früheren Stillzeiten als Erstgebärende, die Geburt verläuft bei ihnen oft schneller und komplikationsärmer und mithilfe ihrer Erfahrung aus früheren Stillzeiten können sie ihr Baby effektiver stillen.
Erstgebärende sind deutlich öfter von einer verspäteten Laktogenese II betroffen als Mehrgebärende. Bei mehrgebärenden Frauen setzt die Bildung der reichlichen Muttermilch generell früher ein. Wahrscheinlich haben Mehrgebärende mehr Prolaktinrezeptoren aus früheren Stillzeiten als Erstgebärende, die Geburt verläuft bei ihnen oft schneller und komplikationsärmer und mithilfe ihrer Erfahrung aus früheren Stillzeiten können sie ihr Baby effektiver stillen.
Weitere mögliche Risikofaktoren wie chronischer Schlafmangel (auch schon während der Schwangerschaft), Depressionen, ein höheres Alter der Mutter und exzessiver Alkoholkonsum während der Schwangerschaft werden ebenfalls diskutiert.
Auf der anderen Seite wird diskutiert, ob einige der bekannten Risikofaktoren wie Kaiserschnitt, komplizierte Geburten, Frühgeburten, Geburten von Babys mit sehr kleinem Geburtsgewicht (Small for Gestational Age) an sich das Risiko einer verzögerten Laktogenese II erhöhen. Möglicherweise entsteht das Risiko in diesen Fällen ganz oder teilweise dadurch, dass das erste Anlegen / die erste Brustentleerung später erfolgt als nach einer unkomplizierten vaginalen Geburt und termingeborenen, normalgewichtigen Neugeborenen.
In vielen Fällen ließe sich der verzögerte Beginn der reichlichen Milchbildung vermeiden oder abmildern, wenn dafür gesorgt wäre, dass das erste Stillen / die erste Brustentleerung innerhalb der ersten 1–2 Stunden nach der Entbindung stattfindet und die Brust anschließend häufig und gründlich durch Stillen bzw. alternativ durch manuelle Gewinnung / Pumpen beidseitig gründlich entleert wird.
Liegen Hormon-, Herzkreislauf- oder Stoffwechselerkrankungen vor, müssen diese adäquat behandelt werden.

Wichtig: Falls der Milcheinschuss auf sich warten lässt, sollte auch das Verbleiben von Plazenta-Resten in der Gebärmutter in Erwägung gezogen werden.
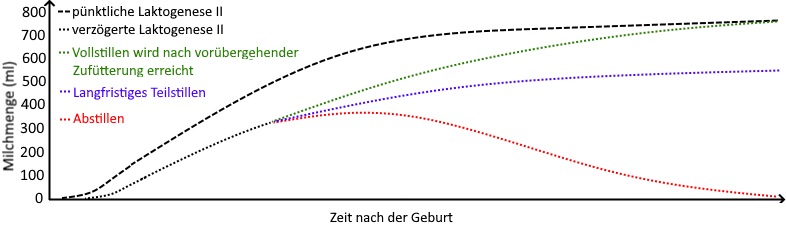
Mögliche Langzeitverläufe
Mithilfe von frühzeitiger Optimierung des Stillmanagements und einer intensiven Saugstimulation an der Brust lässt sich die Milchbildung in vielen Fällen trotz einer gewissen zeitlichen Verzögerung aufbauen, sodass Vollstillen mit der Zeit möglich wird – bei der einen Mutter etwas früher, bei der anderen etwas später (s. Fallbeispiel).
Falls sich Vollstillen nicht erreichen lässt, ist Teilstillen auch langfristig sinnvoll und möglich (s. Fallbeispiel).
Bei mangelnder Unterstützung und einer ungünstigen Umsetzung des Teilstillens bzw. unzureichender Saugstimulation der Brust kann die Milchbildung weiter zurückgehen und schließlich stillen manche Frauen vollständig ab (s. Fallbeispiel).
Vorbeugung und Behandlung
Frühes, effektives und häufiges Stillen bzw. – falls Stillen bei einer Trennung oder einem saugunfähigen / saugschwachen Baby nicht möglich – frühe, effektive und häufige doppelseitige Brustentleerungen per Hand und Pumpe in den ersten 3–5 Tagen nach der Geburt wirken einem verzögerten Start der reichlichen Muttermilchproduktion entgegen. Das ist Vorbeugung und Behandlung zugleich.
Wird die effektive und häufige Entleerung der Brust (beidseitig mind. 8–12-mal in 24 Stunden) fortgesetzt, erreichen viele Frauen das Vollstillen / die volle Milchbildung, mit einer gewissen zeitlichen Verzögerung. Dabei gilt:
⇒ Je gründlicher und je häufiger die Brust entleert wird, umso stärker wird die Milchbildung stimuliert (s. Die Milchmenge steigern).
Auch wenn Vollstillen nicht erreicht wird, hilft das häufige und effektive Stillen / Pumpen das Maximum des Milchbildungspotenzials auszuschöpfen. Zwar lässt sich nicht mit Sicherheit vorhersagen, welche Frau das Vollstillen erreichen wird und in welchem Zeitram, aber bei frühzeitigen intensiven Bemühungen zur Milchbildungssteigerung durch häufige und gründliche Entleerung der Brust stehen die Chancen bei vielen Frauen gut. Vor allem in den ersten Tagen und Wochen reagieren die Brustdrüsen gut auf die Stimulation, der Effekt lässt mit der Zeit langsam nach, d.h. die Milchbildungssteigerung verläuft bei gleicher Stimulation langsamer oder kommt zum Stehen.
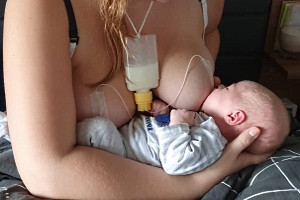
Solange die Milchbildung den Nahrungsbedarf des Babys nicht deckt, ist Zufütterung erforderlich (s. Teilstillen – Wenn Muttermilch nicht ausreicht). Idealerweise findet die Zufütterung an der Brust statt – am 1./2. Tag der Zufütterung z.B. mithilfe einer Spritze und Schlauch und anschließend, sobald die erforderliche Milchmenge ansteigt, z.B. mithilfe des Brusternährungssets. So wird das Stillen gefördert und geschützt – das Baby lernt, dass die Milch aus der Brust kommt – und die Milchbildung der Mutter wird durch das intensive und lang andauernde Saugen des Babys an der Brust während der Zufütterung stimuliert. Auch Becherfütterung ist eine Option, wenn Zufütterung an der Brust nicht (unmittelbar) umsetzbar ist. Sein Saugbedürfnis sollte das Baby bei einer Zufütterung mit dem Becher vollständig an der Brust decken, um dabei die Milchbildung zu stimulieren und sich an die Brust zu gewöhnen, wobei ohne Milchfluss an der Brust das Saugen nicht so lange und intensiv fortgesetzt wird wie bei einer Zufütterung an der Brust. Bei manchen Mutter-Kind-Paaren kann das Stillen auch trotz Zufütterung mit der Flasche etabliert werden, vor allem, wenn die Mutter vergleichsweise viel Milch bildet und das Saugen an der Brust grundsätzlich effektiv ist. Allerdings ist bei einer Flaschenfütterung das Risiko von Saugproblemen, Brustverweigerung, einem Rückgang der Milchbildung und vorzeitigem Abstillen deutlich erhöht (mehr dazu im Artikel Teilstillen – Wenn Muttermilch nicht ausreicht).
Idealerweise erfolgt die Zufütterung von Anfang an und durchgängig mithilfe alternativer Methoden ohne Flasche. Hat sich die Flasche einmal etabliert, fällt es vielen Frauen schwerer, sich umzustellen.
Betroffene Mütter gehen oft davon aus, dass sie direkt vollstillen werden, sobald sich der Milcheinschuss bei ihnen einstellt, und alle Probleme auf einmal – “morgen oder übermorgen” – gelöst sein werden. Sie rechnen nicht damit, dass die gebildete Milchmenge deutlich langsamer ansteigt als bei einem pünktlichen Milcheinschuss und auch nur dann, wenn die Brust intensiv stimuliert wird. Manche der betroffenen Mütter versuchen eine Zufütterung um jeden Preis zu vermeiden – und riskieren damit eine Unterernährung ihres Babys –, andere füttern mit der Flasche zu und lehnen die zunächst etwas aufwendigere Zufütterung an der Brust ab – immer in der trügerischen Hoffnung, dass das erfolgreiche Vollstillen unmittelbar bevorsteht. Doch, einen plötzlichen Milchanstieg wird es nicht mehr geben und mit jeder Woche Flaschenfütterung steigt die Wahrscheinlichkeit, dass das Baby die Brust ablehnen wird.
Bei einem verzögerten Milcheinschuss lohnt es sich, Zufütterung an der Brust zu etablieren: So wird einer möglichen Ablehnung der Brust vorgebeugt, die Brust wird während der Zufütterung zur Milchbildung stimuliert und der Anstieg der Milchmenge kann in Ruhe abgewartet werden, während die ausreichende Versorgung des Babys mit Milch sichergestellt wird. Hebammen und Stillberaterinnen können dabei engmaschig betreuen und begleiten.
Fallbeispiele für unterschiedliche Verläufe nach verzögertem Milcheinschuss
WEITERE INFORMATIONEN ZUM THEMA:
- Teilstillen: Wenn Muttermilch nicht ausreicht
- Stillschwierigkeiten im Frühwochenbett: Erste Hilfsmaßnahmen
- Die Milchmenge steigern: Wie man mehr Milch bilden kann
- Muttermilch oder Säuglingsmilch stillfreundlich füttern
- Mit dem Brusternährungsset Schritt für Schritt starten
Quellen
- Brownell E, Howard CR, Lawrence RA, Dozier AM: Does delayed onset lactogenesis II predict the cessation of any or exclusive breastfeeding? J Pediatrics 2012;161:608–614.
- Dimitraki M, Tsikouras P, Manav B, Gioka T, Koutlaki N, Zervoudis S, Galazios G. Evaluation of the effect of natural and emotional stress of labor on lactation and breast-feeding. Arch Gynecol Obstet. 2016 Feb;293(2):317-28.
- Fok D, Aris IM, Ho JH, et al. Early initiation and regular breast milk expression reduces risk of lactogenesis II delay in at-risk Singaporean mothers in a randomised trial. Singapore Med J. 2019;60(2):80-88.
- Geddes DT, Gridneva Z, Perrella SL, Mitoulas LR, Kent JC, Stinson LF, Lai CT, Sakalidis V, Twigger AJ, Hartmann PE. 25 Years of Research in Human Lactation: From Discovery to Translation. Nutrients. 2021 Aug 31;13(9):3071. S. 6
- Guóth-Gumberger G: Gewichtsverlauf und Stillen. Dokumentieren, Beurteilen, Begleiten. Mabuse verlag, 2. Aufl. 2018.
- Henderson JJ, Hartmann PE, Newnham JP, Simmer K. Effect of preterm birth and antenatal corticosteroid treatment on lactogenesis II in women. Pediatrics. 2008;121(1):e92e
- Kent JC, Prime CK, Garbin CP: Principles for maintaining or increasing breast milk production. J Obstet Gynecol Neonatal Nurs 2012;41:114-121.
- Nindl G, von der Ohe G, Bier A: EISL-Empfehlungen zur Gewichtsentwicklung: Gedeihen eines Stillkindes. Laktation & Stillen 2020:1;5-8.
- Nommsen-Rivers LA, Chantry CJ, Peerson JM, Cohen RJ, Dewey KG. Delayed onset of lactogenesis among first-time mothers is related to maternal obesity and factors associated with ineffective breastfeeding. Am J Clin Nutr. 2010 Sep;92(3):574-84.
- Parker LA, Sullivan S, Krueger C, Kelechi T, Mueller M. Effect of early breast milk expression on milk volume and timing of lactogenesis stage II among mothers of very low birth weight infants: a pilot study. J Perinatol. 2012;32(3):205e
- Parker LA, Sullivan S, Cacho N, Engelmann C, Krueger C, Mueller M. Indicators of Secretory Activation in Mothers of Preterm Very Low Birth Weight Infants. J Hum Lact. 2021 Aug;37(3):581-592.
- Peng Y, Zhuang K, Huang Y. Incidence and factors influencing delayed onset of lactation: a systematic review and meta-analysis. Int Breastfeed J. 2024 Aug 22;19(1):59.
- Preusting I, Brumley J, Odibo L, Spatz DL, Louis JM. Obesity as a predictor of delayed lactogenesis II. J Hum Lactation. 2017;33(4):684e
- Turcksin R, Bel S, Galjaard S, Devlieger R. Maternal obesity and breastfeeding intention, initiation, intensity and duration: a systematic review. Matern Child Nutr. 2014;10:166–83.
- Wu JL, Pang SQ, Jiang XM, Zheng QX, Han XQ, Zhang XY, Pan YQ. Gestational Diabetes Mellitus and Risk of Delayed Onset of Lactogenesis: A Systematic Review and Meta-Analysis. Breastfeed Med. 2021 May;16(5):385-392.
- Yu X, Li J, Lin X, Luan D. Association between Delayed Lactogenesis Ⅱ and Early Milk Volume among Mothers of Preterm Infants. Asian Nurs Res (Korean Soc Nurs Sci). 2019 May;13(2):93-98.
© Dr. Bauer – Publikationen in der Stillförderung. Text, Bilder und Videos urheberrechtlich geschützt. Letzte Änderungen: Januar 2025