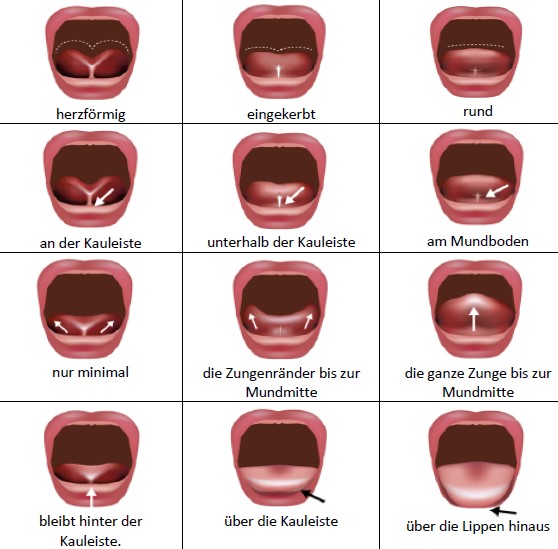
Ein zu kurzes Zungenband (sog. Ankyloglossie oder Frenulum linguae breve) kann die Beweglichkeit der Zunge einschränken und ist ein Risikofaktor für schmerzende und wunde Brustwarzen sowie Saugschwierigkeiten. Das bedeutet, dass Stillprobleme bei Babys mit einem verkürzten Zungenbändchen etwas häufiger vorkommen als bei Babys mit einer durchschnittlichen Zungenbandform. Bei manchen Babys mit einem zu kurzen Zungenband, bei denen gleichzeitig auch Stillprobleme auftreten, hilft eine Trennung des Zungenbands (Frenotomie) Brustwarzenschmerzen zu lindern und möglicherweise auch das Saugen zu verbessern.
Die Anzahl von Zungenband-Diagnosen und -Behandlungen hat sich in den letzten Jahren sowohl international als auch in Deutschland vervielfacht. Auch die Anzahl von Publikationen mit neuen Ergebnissen nahm in den letzten Jahren rasant zu, sodass es immer schwieriger wird den Überblick zu behalten. Darüber hinaus finden sowohl unter Fachpersonen als auch unter Eltern hitzige Diskussion über die Auswirkung, die korrekte Diagnose und Behandlung von zu kurzen Zungenbändern statt. Der folgende Beitrag versucht den Stand des aktuellen Wissens in Bezug auf das zu kurze Zungenband und Stillen umfassend darzustellen und dabei auch verschiedene Ansichten und den Stand der evidenzbasierten Medizin zu berücksichtigen. Auf diese Weise sollen Eltern darin gestärkt und unterstützt werden, eine informierte Entscheidung über eine weitere Abklärung und ggf. Behandlung zu treffen.
Inhaltsübersicht:
- Geschichte
- Häufigkeit
- Symptome
- Mögliche langfristige Konsequenzen
- Weitere „orale Restriktionen“
- Klassifizierungssysteme
- Diagnostik
- Stillen bei einem zu kurzen Zungenband
- Chriurgische Behandlung (Frenotomie)
Geschichte
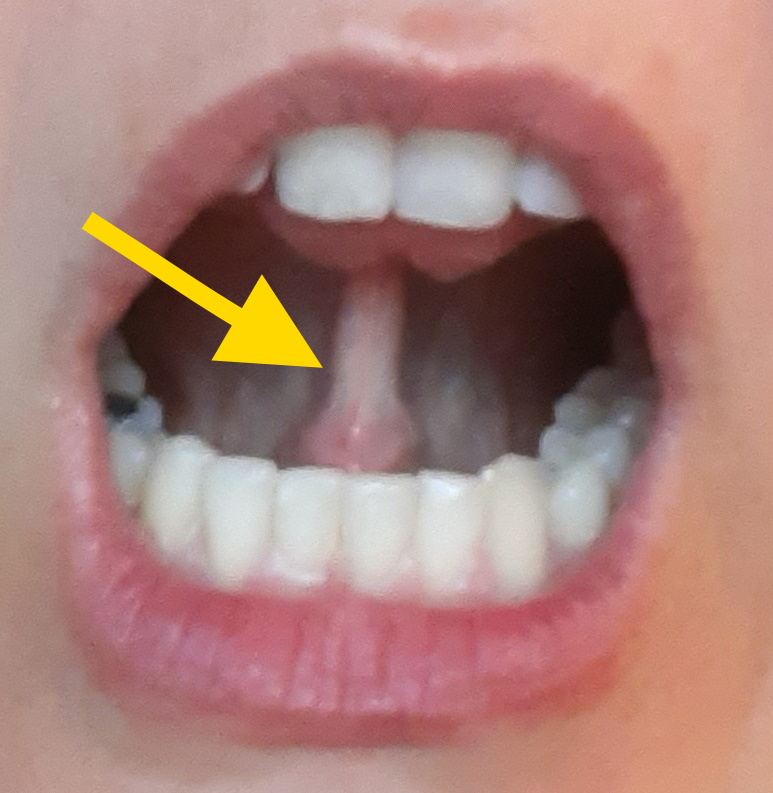
Zum ersten Mal wurde das zu kurze Zungenband 300 Jahre vor Christus von Aristoteles erwähnt, seine Durchtrennung (Frenotomie) wurde im 8. Jahrhundert nach Christus zum ersten Mal beschrieben: Sie galt als eine Routinemaßnahme nach Geburten bis zum Anfang des 20. Jahrhunderts und wurde oft schon durch die Hebammen durchgeführt. Es war üblich, dass Hebammen einen Daumennagel für die Durchtrennung des Zungenbändchens lang wachsen ließen. Mit der Verbreitung von industriell hergestellter Säuglingsnahrung ab den 1950-er Jahren kam die Durchtrennung des Zungenbands „aus der Mode“: Viele Kinderärzte hielten sie für „überholt“ und lehnten es ab, sie wegen Stillproblemen zu trennen. Mit der Renaissance des Stillens rückte die Ankyloglossie als Stillhindernis allmählich wieder ins Bewusstsein, sodass heute Ankyloglossien wieder vermehrt diagnostiziert und Frenotomien wieder häufiger durchgeführt werden. Dies wird durch die Renaissance des Stillens, die schnelle Verbreitung des Wissens durch das Internet und die steigende Anzahl von Fachleuten, die Zungenbänder diagnostizieren und trennen, erklärt. Evidenzbasierte Leitlinien zur Diagnostik und Therapie fehlen bislang (Walsh & McKenna-Bennoit, 2019; Messner et al, 2020).
Häufigkeit von Ankyloglossien und assoziierten Stillproblemen
Das zu kurze Zungenbändchen kommt je nach Diagnostikmethode und Studienpopulation bei 2–15% aller Neugeborenen vor und scheint erblich zu sein (Walsh & McKenna-Bennoit, 2019). In einer Metaanalyse (Hill et al., 2020) war die geschätzte durchschnittliche Prävalenz einer Ankyloglossie 8% aller Babys. Je nach Studie haben 25 bis 80% aller Neugeborenen mit diagnostizierter Ankyloglossie Stillprobleme (Walsh & McKenna-Bennoit, 2019). Das heißt, viele Babys mit einem zu kurzen Zungenband trinken ohne Probleme an der Brust, dennoch stellt die Ankyloglossie einen bedeutenden Risikofaktor dar (Messner et al, 2020). In einer Studie am Universitätsklinikum Freiburg hatten 42% von Neugeborenen ohne Ankyloglossie Stillprobleme, jedoch 55% der Neugeborenen mit Ankyloglossie. Schwerwiegende Stillprobleme hatten lediglich 14% von Neugeborenen ohne Ankyloglossie, jedoch 29% der Neugeborenen mit dieser Diagnose (Schlatter et al., 2019). Ankyloglossie wurde in dieser Arbeit anhand des HATLFF-Einschätzungsinstruments erhoben. Das Risiko für Stillprobleme lag bei Babys mit einer Ankyloglossie 2,6-mal höher als bei Babys ohne Ankyloglossie (Schlatter et al., 2019).
Symptome
Folgende mögliche Symptome werden in der Literatur mit einer eingeschränkten Zungenbeweglichkeit aufgrund von Ankyloglossie in Verbindung gebracht (Walsh & McKenna-Bennoit, 2019; LeFort et al., 2021, Dalsgaard et al., 2022), wobei keins dieser Symptome bei allen Babys mit zu kurzem Zungenband auftritt:
- Anhaltend schmerzende Brustwarzen beim Stillen (also auch nach den anfänglichen Überempfindlichkeiten in den ersten Tagen nach der Geburt)
- Lippenstiftförmige Verformung der Brustwarzen durch das Stillen
- Brustwarzenverletzungen (Fissuren, Rhagaden, Blutungen usw.)
- Die Mutter hat das Gefühl, dass das Baby an der Brust kaut oder beißt.
- Oberflächliches Erfassen der Brust und ein schwacher Saugschluss
- Klickende, schnalzende Geräusche beim Stillen (durch Verlust des Saugschlusses)
- Das Baby hat Schwierigkeiten das Vakuum aufrechtzuerhalten und verliert die Brustwarze beim Stillen häufig (rutscht ab)
- Geringer Milchtransfer aufgrund von wenig effektivem Saugen
- Weit überdurchschnittlich lange Stillmahlzeiten
- Milchstase, Milchstau und Mastitis (bei manchen Müttern mit guter Milchbildung aufgrund von geringer Entleerung der Brust beim Stillen)
- Die Milchbildung der Mutter wird nicht ausreichend stimuliert und aufgebaut (aufgrund von geringem Milchtransfer).
- Das Baby nimmt gar nicht oder nicht ausreichend zu (aufgrund von geringem Milchtransfer).
- Stress, Sorgen, Wut, Frust und Depression bei der Mutter
- Vorzeitiges Abstillen
Dabei ist keins dieser Symptome spezifisch für ein zu kurzes Zungenbändchen. Alle aufgezählten Symptome können viele andere Ursachen haben wie z.B. suboptimales Anlegen, Saugverwirrung, zu viel Milch, zu wenig Milch oder Saugschwierigkeiten aufgrund anderer Probleme wie z.B. anatomischer Variationen anderer oraler Strukturen wie Kiefer, Gaumen, Rachen oder Kehlkopf, Verspannungen oder Blockaden im Kiefer oder in der Wirbelsäule, muskuläre Hypo- oder Hypertonie, Torticollis (Fehlhaltung des Halses), weitere Asymmetrien usw. (s. Artikeln Das korrekte Anlegen, Abschnitt hartnäckige Anlegeprobleme, Baby unruhig beim Stillen, Wunde Brustwarzen, Stillschwierigkeiten im Frühwochenbett). Die Zunge unterscheidet sich außerdem nicht nur in Bezug auf das Zungenbändchen, sondern auch in seiner Größe und Form: Es gibt große und kleine, kurze, lange, schmale und breite, dicke und dünne Zungen und weitere individuelle Variationen in Form und Funktion. Ob Schmerzen beim Stillen, Probleme mit dem Milchtransfer und andere Symptome auftreten, hängen auch von der Brust der Mutter ab: Größe, Form und Elastizität der Brust und der Brustwarzen. Besonders eindrücklich ist dies bei Frauen mit unterschiedlichen Brustwarzen. Es kommt vor, dass das Stillen an einer Brust schmerzfrei und effektiv klappt, an der anderen jedoch schmerzhaft ist und das Baby Schwierigkeiten hat, effektiv anzudocken und den Saugschluss zu halten.
In einem Kurzfilm zeigt der kanadische Laktationsberater Dr. Jack Newman, IBCLC, das erschwerte Trinken mit einem verkürzten Zungenbändchen: https://www.youtube.com/watch?v=rKEwa6QGaRU. Man erkennt das oberflächliche Trinken, dass die Lippen nicht nach außen, sondern eingestülpt sind, die schnappenden, kauenden Bewegungen des Kiefers und die herauslaufende Milch.
Mögliche langfristige Konsequenzen eines verkürzten Zungenbändchens
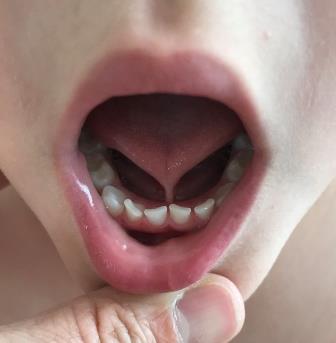
In der Literatur werden neben Stillproblemen eine Reihe weiterer möglicher negativer Konsequenzen mit einem verkürzten Zungenband in Verbindung gebracht (Guóth-Gumberger & Karall, 2016; Walsh & McKenna-Bennoit, 2019; Fieback, 2019), unter anderem:
- Koliken / Regulationsstörungen (Schreibabys)
- Schwierigkeiten mit Essen fester (Bei)Kost
- gastroösophageale Refluxkrankheit (GERD)
- Erhöhte Kariesanfälligkeit (weil die Reinigungsfunktion der Zunge eingeschränkt ist)
- Zahnfehlstellungen
- Veränderte kraniofaziale Entwicklung
- Sprachartikulationsstörungen
- Obstruktive Schlafapnoe
Aufgrund von fehlender wissenschaftlicher Evidenz lässt es sich jedoch nicht vorhersagen, ob die aufgezählten möglichen Konsequenzen tatsächlich eintreten werden oder nicht (Walsh & McKenna-Bennoit, 2019). Laut einer australischen Leitline zum zu kurzen Zungenband entwickelt nur eine kleine Minderheit von Kindern mit einem zu kurzen Zungenband tatsächlich Sprachartikulationsstörungen, für einen kausalen Zusammenhang fehlten Belege. Dies sei auch der Fall bei Zahnfehlstellungen, Karies, Schlafapnoe, Reflux, Koliken oder Schwierigkeiten mit Essen fester Kost. Es lässt sich nicht vorhersagen, welche Kinder mit zu kurzem Zungenband die beschriebenen Probleme entwickeln werden und welche nicht. Mögliche langfristige Konsequenzen allein sind keine Rechtfertigung für eine Frenotomie (Australian Dental Association, 2020).
In Bezug auf die obstruktive Schlafapnoe ist eine amerikanische Expertengruppe von pädiatrischen Hals-Nasen-Ohren-Ärzten einig darin, dass mit Ausnahme einer einzelnen, wenig aussagekräftigen, kleinen retrospektiven Studie keine Belege im Sinne der Evidenz-basierten Medizin für die Behauptung existieren, dass eine Ankyloglossie eine obstruktive Schlafapnoe verursacht (Messnet et al., 2020). Eine gewisse Anheftung des vorderen Zungenanteils soll sogar einen posterioren Kollaps der Zunge verhindern. Eine Durchtrennung des Zungenbands könnte eine obstruktive Schlafapnoe möglicherweise eher verschlimmern (Messner et al., 2020).
Weitere „orale Restriktionen“
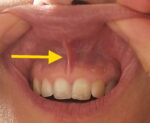
Neben dem verkürzten Zungenband geraten in den letzten Jahren auch weitere Strukturen im Mund in Verdacht, Schwierigkeiten beim Stillen zu verursachen, welche zusammengefasst „orale Restriktionen“ bezeichnet werden (Tethered Orals Tissues, TOTs, geprägt durch Lawrence A. Kotlow 2016). Insbesondere wird die Trennung des Lippenbands (Frenulum labii superioris) diskutiert. Das Lippenband verbindet das Zahnfleisch mit der Oberlippe und stabilisiert sie (Messner et al., 2020). Manche Anbieter von Frenotomien schneiden neben dem Zungenband zusätzlich auch das Lippenband, wenn es sehr eng zu sein scheint; d. h. die Oberlippe nicht nach außen oder nach oben gestülpt werden kann bzw. eine große Spannung darauf besteht. Genna-Watson stellte 2008 fest, dass ein sehr enges oberes Lippenband die Fähigkeit des Säuglings, das Vakuum aufrechtzuerhalten, einschränken kann. Es wird argumentiert, dass die Lippen des Säuglings die Dichtung für die Aufrechterhaltung des Vakuums herstellen und dass dies durch ein zu enges Lippenband erschwert werden kann. Aus diesen Annahmen wurde ein Klassifizierungssystem, welches den Ansatzpunkt des Lippenbands am Zahnfleisch berücksichtigt, und die chirurgische Trennung abgeleitet (Kotlow 2011 und 2013). Allerdings ist bislang nicht geklärt, welche Ausprägungen des Lippenbands eine normale anatomische Variation darstellen und welche tatsächlich Stillprobleme verursachen können (Weissmann & Dubester David, 2019). Wie Santa Maria und Kolleginnen (2017) feststellten, weist die Kotlow-Zungenband-Klassifizierung eine schwache Interrater-Reliabilität auf, d.h. zwei unabhängig beurteilende Personen kommen oft zu unterschiedlichen Einschätzungen. Darüber hinaus zeigten zwei Studien keine Korrelation zwischen den Lippenband-Ausprägungen nach Kotlow und Stillproblemen (Shah et al., 2021; Razdan et al., 2020). Schließlich zeigte eine weitere Studie, dass die Mehrheit der Babys ihre Oberlippe beim Stillen gar nicht nach außen stülpt (Mills et al., 2020). Es fehlen auch randomisierte-kontrollierte Studien zur Fragesellung, welche Auswirkung die Lippenband-Trennung auf den Stillerfolg, Brustwarzenschmerzen und weitere Parameter hat (Nakash et al., 2019; Weissmann & Dubester David, 2019). Für die Einschätzung von verkürzten Zungenbändern kann das Instrument von Dobrich in Betracht gezogen werden (s. Beurteilungsinstrumente).
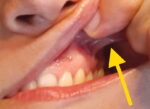
Auch Wangenbänder werden in letzter Zeit verdächtigt, Stillprobleme zu verursachen. Wangenbänder sind kleine Bindegewebsfalten zwischen der Wangenschleimhaut und dem Zahnfleisch, die typischerweise zwischen den Eckzähnen und Prämolaren liegen. Auch sie haben eine stabilisierende Funktion im Mund. Eine amerikanische Expertengruppe von pädiatrischen Hals-Nasen-Ohren-Ärzten kritisiert, dass bislang keine Kriterien dafür existieren, wann ein Wangenband restriktiv ist, und dass es nicht nachvollziehbar sei, warum sie das Stillen beeinträchtigen soll. Die Expertengruppe ist einig darin, dass die Trennung von Wangenbändern nicht empfohlen werden kann (Messner et al., 2020).
Die Zungenband-Expertengruppe der Academy of Breastfeeding Medicine vertritt die Meinung, dass Lippenbänder und Wangenbänder normale Strukturen sind und dass es keine wissenschaftlichen Belege dafür gibt, dass deren Trennung das Stillen verbessern würde. Eine Trennung sollte laut der Zungenband-Expertengruppe der Academy of Breastfeeding Medicine unterbleiben (LeFort et al., 2021).
Klassifizierungssysteme für das Zungenband
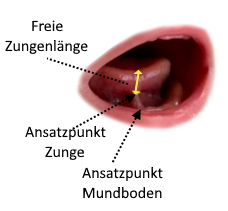
Menschliche Zungen kommen in unzähligen Variationen vor. Alle Menschen haben ein Zungenband, und zwar in einer großen Bandbreite normaler anatomischer Variationen, manche Zungenbänder sind besser sichtbar als andere. Welche der verschiedenen Zungenbänder Stillprobleme verursachen können, ist bislang nicht eindeutig geklärt. Es sind mehrere anatomische Klassifizierungssysteme entwickelt worden, um verschiedene Ausprägungen von zu kurzen Zungenbändern zu beschreiben. Experten haben sich bislang nicht auf ein Standard-Klassifizierungssystem einigen können. Eins der am häufigsten zitierten ist das Klassifizierungssystem von Coryllos und Kolleginnen. Es wurde 2004 erarbeitet und unterscheidet vier Klassen je nach dem Befestigungspunkt des Zungenbands einerseits an der Zunge (an der Zungenspitze, 2-4 mm hinter der Zungenspitze, an der Zungenmitte oder an der Zungenbasis) und andererseits am Mundboden (vor der Kauleiste, auf oder hinter der Kauleiste, auf der Mitte des Mundbodens)(Coryllos et al., 2004). Das Kotlow-Klassifizierungssystem bestimmt, ähnlich wie das Coryllos-System, die freie Zungenlänge von der Zungenspitze bis zum Ansatzpunkt des Zungenbandes (Kotlow 1999 und 2011). Aus der Coryllos-Klassifizierung ist die Einteilung von Zungenbändern in „anteriore“ und „posteriore“ Ausprägungen entstanden.
In der Literatur werden „anteriore“ und „posteriore“ Zungenbänder folgenderweise beschrieben:
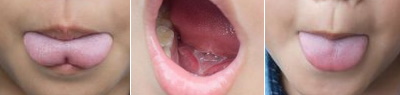
- Das so genannte „anteriore“ zu kurze Zungenband beginnt an der Zungenspitze. Die Zungenspitze ist eingekerbt oder herzförmig (Guóth-Gumberger & Karall 2016).
- Das „posteriore“ zu kurze Zungenband beginnt weiter hinten (posterior) an der Zungenunterseite und kann unter der Schleimhaut verborgen und somit unsichtbar bleiben (submukös). Die Zungenspitze kann rund und unauffällig sein (Guóth-Gumberger & Karall 2016). Die Beschreibung von „posterioren“ Zungenbändern beinhaltet dicke, straffe Sehnen am Zungengrund unterhalb der Schleimhaut, die nicht auf Anhieb sichtbar sind, bei einer manuellen Untersuchung jedoch ertastet werden können (Hong et al., 2010). Eine eingeschränkte Zungenbeweglichkeit soll sich auch über das sog. Cupping der Zunge bemerkbar machen: Beim Weinen wölben sich die Spitze und die Seiten nach oben, aber der mittlere Teil der Zunge bildet eine Grube. Die Zunge kann mitunter eine „Rutschbahnform“ einnehmen (Guóth-Gumberger & Karall 2016). Verfechter der „posterioren-zu-kurzen-Zungenband“-Hypothese betonen, dass Symptome und Auswirkungen eines zu kurzen Zungenbands identisch sein können, unabhängig davon, wo das Zungenband an der Zungenunterseite ansetzt, d.h. ob dieses „anterior“ oder „posterior“ ansetzt (Guóth-Gumberger & Karall 2016, Baxter 2018).
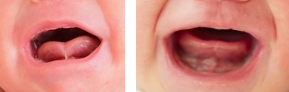
Der einflussreiche US-Chirurg Dr. Bobak A. Ghaheri geht sogar so weit zu behaupten, dass jedes Zungenband einen posterioren Anteil hat (Ghaheri, 2014). Er vergleicht das Zungenband mit einem Segelboot, wobei der anteriore Anteil wie das Segel, der posteriore Anteil wie der Mast sein soll. Um die Zungenbeweglichkeit beim Stillen zu ermöglichen, muss laut Ghaheri grundsätzlich ein tiefer Schnitt erfolgen („vollständiger Schnitt“), um auch den posterioren Anteil zu treffen (Ghaheri, 2014).
Kritik an der Klassifizierung und dem Konzept des „posterioren zu kurzen Zungenbands“
Die Coryllos-Stufen werden häufig verwendet, um zu kurze Zungenbänder zu charakterisieren. Doch in einer Untersuchung an 200 gesunden Neugeborenen konnte mit einer einzigen Ausnahme bei allen ein Zungenband einer der 4 Coryllos-Stufen festgestellt werden. Es gab keine Korrelation zwischen Stillschwierigkeiten und den Coryllos-Stufen (Haham et al., 2014). Die Validität des Coryllos-Klassifizierungssystems ist außerdem nie getestet worden, genauso wenig wie die Validität des Kotlow-Klassifizierungssystems (Hill et al., 2020).
Es herrscht in der Fachwelt Uneinigkeit darüber, ob es die Diagnose „posteriores zu kurzes Zungenband“ überhaupt gibt, und wenn ja, was es genau bedeuten soll. Einige Experten setzen sich dafür ein, den Begriff „posteriores zu kurzes Zungenband“ nicht zu verwenden (Douglas, 2013; Messner et al., 2020; Australian Dental Association, 2020), weil dadurch eine normale Zunge als abnormal klassifiziert werde. Christina Smillie, Kinderärztin und Still- und Laktationsberaterin IBCLC in den USA, merkt an, dass sich die Zungenbeweglichkeit bei Babys von Untersuchung zu Untersuchung ändern kann, je nach aktuellem Muskeltonus (wach/schläfrig, satt/hungrig, Tagesform, Aktivitätslevel, wohl-ernährt/unterernährt; usw.), sodass sich die Diagnose „posteriores zu kurzes Zungenband“ bei einer wiederholten Untersuchung unter Umständen nicht mehr bestätigen kann. Außerdem können laut Smillie auch Strukturen jenseits des Zungenbands die Beweglichkeit der Zunge beeinflussen, wie ein verspanntes Kiefer oder ein schiefer Hals. Hier wäre statt Frenotomie also eher Körperarbeit angebracht. Nach dem ärztlichen Prinzip („Primum non nocere“ / „Erstens nicht schaden“) warnt sie vor voreiligen Frenotomien bei vermeintlich posterioren zu kurzen Zungenbändern (Smillie in Watson-Genna et al., 2017). Nicola O´Byrne, eine irische Still- und Laktationsberaterin IBCLC, die Jahre lang bei Frenotomien assistiert hat, distanzierte sich mit der Zeit von der Zungenband-fokussierten Stillberatung. Sie entwickelte die Theorie, dass Säuglinge, die Schwierigkeiten beim Stillen haben, mehr Anstrengung beim Saugen unternehmen, was zu einer Versteifung der Faszie und einem straffen Zungenband führen würde. Ihrer Erfahrung nach ist das Zungenband kein Problem mehr, wenn sich der Milchfluss verbessert und das Kieferwachstum des Säuglings eintritt (O´Byrne, 2022).
Es ist schwierig, die normale Variabilität der Zunge von Formen zu unterscheiden, die Saugprobleme verursachen können. In einer Beobachtungsstudie trafen die Kriterien eines „posterioren“ Zungenbandes auf bis zu 59% der Neugeborenen zu und es gab relativ wenig Konsens zwischen den Einschätzungen der beiden Untersucherinnen (Walker et al., 2018). Was jedoch mit hoher Konsistenz festgestellt werden konnte, war die Entfernung des Zungenbands von der Zungenspitze. Diese korrelierte mit Brustwarzenschmerzen der Mutter; Der durchschnittliche Abstand betrug 9–10 mm, bei 75% der Babys war der Abstand mindestens 8 mm. Ein kurzer Abstand war mit erhöhter Schmerzerfahrung assoziiert: Mit jedem Millimeter kürzeren Abstand nahmen die Brustwarzenschmerzen mit 22% Wahrscheinlichkeit zu. Es gab auch einen Zusammenhang zwischen Stilleffizienz und dem Abstand zwischen Zungenband und Zungenspitze, aber nur bei Müttern ohne vorherige Stillerfahrung (Walker et al., 2018).
Die Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine spricht lediglich von „klassischem“ Zungenband, welches dem so genannten „anterioren“ Zungenband entspricht. Sie erwähnt die Existenz von so genannten „posterioren“ Zungenbändern in ihrer Stellungnahme zum Zungenband und Stillen (LeFort et al., 2021) mit keinem Wort und warnt vor den tiefen Inzisionen unterhalb der Zunge, welche bei der Trennung von so genannten „posterioren zu kurzen Zungenbändern“ vorgenommen werden (s. unten).
Interessanterweise hat bislang lediglich eine Arbeitsgruppe anatomische Studien zum möglichen Aufbau des Zungebands durchgeführt, und zwar an Leichen von 9 Erwachsenen und 4 Frühgeborenen. Die Ergebnisse dieser Studien sind 2019 publiziert worden (Mills et al., 2019a und Mills et al., 2019b). Mills und Mitarbeiterinnen stellen darin fest, dass eine Band- oder Schnur-artige Gewebsstruktur entlang der Zungenmitte nicht existiert und die Bezeichnung „Zungenband“ daher irreführend ist und eigentlich nicht mehr verwendet werden sollte. Den Begriff „posteriores Zungenband“ halten sie für ein anatomisches Konstrukt, welches auf Missverständnissen beruht. Auch den Vergleich vom Mast und Segel lehnen sie ab. Mills und Mitarbeiterinnen sprechen von einer Mittellinien-Falte („midline fold“), die nur entsteht, wenn die Zunge hochgehoben oder nach hinten gedrückt wird. Diese Falte sei Teil einer Faszien-Membran, die den Mundboden und die Zunge wie ein Mantel auskleidet und miteinander verbindet. Diese Mittellinien-Falte, die bei der Anhebung der Zunge unter Spannung steht, besteht laut Mills und Mitarbeiterinnen aus sich schräg überkreuzenden Bindegewebs-Faszien, die an dieser Stelle wie ein Korb miteinander verflochten sind, darüber liegender Mundschleimhaut und bei manchen Personen auch etwas Zungenmuskulatur. Die Faszien-Membran verleiht der Zunge laut Mills und Mitarbeiterinnen einerseits Halt/Stabilität, ermöglicht andererseits ein großes Bewegungsspektrum. Bei manchen Personen scheint es zwischen diesen beiden Funktionen (Halt und Beweglichkeit) dieser Faszien-Membran ein Ungleichgewicht zu herrschen, wodurch es zu einer Einschränkung der Zungenbeweglichkeit, also einer Ankyloglossie kommt. Welche anatomischen Variablen mit dieser Einschränkung der Beweglichkeit zusammenhängen, sei bislang nicht geklärt. Wahrscheinlich spielten neben den Ansatzpunkten der Mittellinienfalte an der Zunge und dem Mundboden auch das relative Aneinandergleiten der verschiedenen Gewebsschichten (Schleimhaut, Faszien, Muskeln), die Dimensionen der Zunge und des Gaumens, Größe und Position des Kiefers, die Länge der anterioren Zunge, die Höhe, die Form und die Dimensionen des harten Gaumenbogens ebenfalls eine Rolle. Auch die anatomische Variabilität der mütterlichen Brust müsste laut Mills und Mitarbeiterinnen berücksichtigt werden. Mills und Mitarbeiterinnen vermuten, dass viele Teile des Puzzles noch gänzlich fehlen. Sie erläutern in ihrer Arbeit auch, dass es keine Grundlage dafür gibt, bestimmte Zungenstrukturen als normal oder abnormal einzustufen. Erst müssten diese verschiedenen Strukturen in der Allgemeinbevölkerung exakt beschrieben und ausgemessen und dann mit bestimmten Funktionen und Ereignissen wie Stilleffizienz korreliert werden. Welche Effekte eine chirurgische Trennung der Mundboden-Faszien auf die Biomechanik der Zunge ausübt, sei bislang unbekannt und müsse noch erforscht werden (Mills et al., 2019a und Mills et al., 2019b).
Laut Douglas (2017) können Stillprobleme gerade bei erstgebärenden Müttern trotz Erstverdacht auf ein verkürztes posteriores Zungenband häufig auf suboptimale Stillposition und Anlegetechnik sowie kontraproduktive „Stillregeln“ zurückgeführt werden und durch die Optimierung des Anlegens und durch häufiges Stillen nach Bedarf bereits behoben werden. Nach Ansicht mancher Experten werden Zungenbänder in manchen Regionen überdiagnostiziert (Messner et al., 2020), was wiederum zu möglicherweise unnötigen Eingriffen führt (Douglas, 2017; LeFort et al., 2021). Bei erfahrenen Stillmüttern, die ältere Kinder schon lange und problemlos gestillt haben, ist die Wahrscheinlichkeit höher, dass tatsächlich eine eingeschränkte Zungenbeweglichkeit die hartnäckigen Stillschwierigkeiten verursacht (Walker et al., 2018; Schlatter et al., 2019).
Diagnostik
Bislang existieren keine evidenzbasierten, allgemein akzeptierten Leitlinien zur Diagnostik von verkürzten Zungenbändern. Es lässt sich bislang nicht mit Sicherheit vorhersagen, ob ein Baby von einer Frenotomie profitieren würde oder nicht (Hill et al., 2020; LeFort et al., 2021).
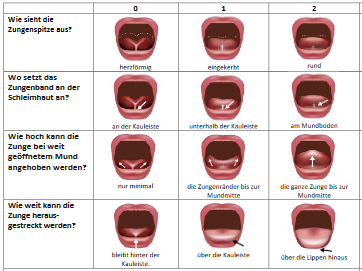
Aktuell gibt es vier international bekannte, in Studien eingesetzte standardisierte Beurteilungsinstrumente zur Entscheidung darüber, ob ein Baby eine Frenotomie benötigt. Diese Instrumente unterscheiden sich deutlich in ihren Beurteilungselementen, in ihrer Komplexität und Reliabilität. Keins der Instrumente ermöglicht eine verlässliche Identifizierung von Ankyloglossien, welche Stillprobleme verursachen. Zu kurze Zungenbänder anhand der standardisierten Beurteilungsinstrumente waren in Studien tendenziell mit einem höheren Risiko für Stillprobleme assoziiert (Schlatter et al., 2019: 2,6-fach erhöhtes Risiko; do Rêgo Barros de Andrade Fraga et al., 2020: 1,8-fach erhöhtes Risiko), wobei die Mehrheit der Babys mit einem zu kurzen Zungenband anhand der Beurteilungsinstrumente zum Zeitpunkt der Erhebung in der Geburtsklinik ohne Probleme gestillt werden konnte bzw. vorhandene Stillprobleme nur zum Teil mit der Ankyloglossie in Verbindung gebracht werden konnten (siehe deutsche Übersetzung und ausführliche Infos zu BTAT / TABBY und den weiteren Zungenband-Beurteilungsinstrumenten sowie dänische Videos zu den BTAT / TABBY-Elementen).
Keins der Instrumente ist dazu gedacht, eine Entscheidung ohne eine Einschätzung der Stilleffizienz zu fällen. Laut Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine sollte die Diagnostik folgende Untersuchungen beinhalten (LeFort et al., 2021):
- eine ausführliche Anamnese von Mutter und Kind
- eine detaillierte Bewertung des Stillens durch direkte Beobachtungen inklusive der Auswertung des Milchtransfers und der Frage, wie sich das Stillen für die Mutter anfühlt (angenehm / unangenehm)
- eine körperliche Untersuchung der Brust mit der Erfassung von Hinweisen auf eventuelle Brustwarzenverletzungen
- eine körperliche Untersuchung des Säuglings mit Fokus auf die orale Anatomie
Eine gewisse Unsicherheit bleibt auch nach diesen Untersuchungen, zumal häufig auch weitere mögliche Ursachen für Still- und Saugprobleme und wunde Brustwarzen vorliegen. Beispiele für alternative Ursachen für Saugprobleme:
- eine schwere, medikamentöse, instrumentelle Geburt oder Kaiserschnitt
- Saugverwirrung aufgrund von Flaschenfütterung
- eine (späte) Frühgeburt
- zu spätes / zu seltenes Anlegen
- suboptimale Stillpositionen
- eine verspätete Laktogenese II (zu später „Milcheinschuss“)
- unterernährtes Baby
- Gelbsucht
- zu wenig Milch,
- zu viel Milch
- Asymmetrien / Verspannungen / Blockaden beim Neugeborenen
- sehr große / flache / invertierte / inelastische Brustwarzen der Mutter
- zu kleine, zu große, zurückverlagerte Zunge beim Baby
- neuromuskuläre Erkrankungen, muskuläre Hypotonie oder Hypertonie
- craniofaziale Anomalien wie z.B. Retrognathie (Rückverlagerung des Kiefers), Micrognathie (zu kleiner Kiefer), Pierre-Robin-Syndrom, oder Gaumenspalten (auch hinter Schleimhaut verdeckte Gaumenspalten)
- Schluckstörungen
- Herzerkrankungen
- Infektionskrankheiten
- Genetische Erkrankungen / Syndrome
Meist liegen mehrere mögliche Gründe für Stillprobleme gleichzeitig vor. Wie bedeutsam ein möglicherweise verkürztes Zungenband dabei ist, lässt sich nicht eindeutig einschätzen. Auch Kausalitäten lassen sich nur vermuten, aber nicht mit Sicherheit feststellen: Kam die Milchbildung der Mutter verspätet / nicht ausreichend in Gang, weil das Baby an der Brust aufgrund eines verkürzten Zungenbändchens nicht effektiv saugen konnte oder kann das Baby an der Brust nicht effektiv saugen, weil die Milchbildung aus anderen Gründen verspätet / nicht ausreichend in Gang kam und / oder das Baby mit der Flasche zugefüttert wurde? Vielleicht trifft beides zu? Es lässt sich nur vermuten, ob der potenzielle Nutzen einer Frenotomie die möglichen Risiken und Nebenwirkungen überwiegen würde.
Die Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine äußert in ihrer Stellungnahme, dass viele Stillprobleme ungerechtfertigterweise einem vermeintlich zu kurzen Zungenband zugeschrieben werden und dass die Bedeutung der fachlich kompetenten Untersuchung des Stillens und der Ausschluss bzw. das Adressieren von Alternativerklärungen nicht genug betont werden kann (LeFort et al., 2021). Eine Umfrage unter ärztlichen Mitgliedern der Academy of Breastfeeding Medicine ergab, dass Fehldiagnosen häufig vorkommen. Neben unzureichender Stillunterstützung waren neuromuskuläre Auffälligkeiten wie lokale und generalisierte Hyper- und Hypotonie und orofaziale Auffälligkeiten die häufigsten Situationen, in denen zu kurze Zungenbänder fälschlicherweise diagnostiziert worden sind (O´Connor et al., 2022).
Stillen bei einem zu kurzen Zungenband

Nicht alle Babys mit einem möglicherweise verkürzten Zungenband brauchen eine Frenotomie, nicht alle Eltern entscheiden sich für die OP oder finden eine Fachperson in der Nähe, die eine Frenotomie durchführt – und selbst durch eine Frenotomie werden die Stillprobleme nicht allein, nicht auf Anhieb oder gar nicht gelöst. Das verkürzte Zungenband scheint lediglich ein Faktor unter vielen anderen zu sein, die einen Einfluss auf das Stillen haben. Sind die anderen Voraussetzungen für das Stillen günstig, scheint effektives Stillen in vielen Fällen auch bei einer Ankyloglossie möglich zu sein.
Systematische Untersuchungen zum Umgang mit einem verkürzten Zungenband jenseits der chirurgischen Behandlung gibt es bislang keine. Allgemeine Prinzipien der Stillberatung sind jedoch in vielen Fällen hilfreich, unabhängig davon, ob die Saugschwierigkeiten durch ein verkürztes Zungenbändchen mitveruracht werden oder nicht.
In allen Fällen, in denen ein Neugeborenes die Brust nicht effektiv entleert – aus welchen Gründen auch immer –, gilt es die Brust auf andere Weise zu entleeren, um die Milchbildung der Mutter in Gang zu bringen und das Baby mit Muttermilch zu versorgen (siehe den Artikel Stillschwierigkeiten im Frühwochenbett). Eine effektive Entleerung der Brust, welche unmittelbar nach der Geburt startet und anschließend sehr häufig (mindestens 8-12-mal in 24 Stunden) beidseitig stattfindet, ist die beste Voraussetzung für eine gute Milchbildung.
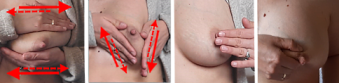
Die meisten Babys mit verkürztem Zungenband können an der Brust trinken, allerdings trinken sie manchmal weniger effektiv – sie transferieren ggf. weniger Milch und die Stillmahlzeiten dauern eventuell länger, das Baby macht häufiger Pausen und ermüdet schneller. Vor dem Stillen kann eine Brustmassage helfen, den Milchspendereflex auszulösen. Sehr häufiges Stillen (bei Bedarf mehrmals die Stunde) kann den schlechteren Milchtransfer ein Stück weit kompensieren. Wenn an einer Brust keine Milch mehr fließt, können Brustkompression und Wechselstillen hilfreich sein.

Babys mit zu kurzem Zungenbändchen profitieren nach der Erfahrung mancher Stillberaterinnen von besonderen Anlegetechniken. Sie schaffen es manchmal mithilfe des „Laid-back-Nursing“ die Brust zu erfassen, während andere Stillpositionen nicht bei jedem Mutter-Kind-Paar gut funktionieren (Lonkhuijsen, 2016). Bei manchen Mutter-Kind-Paaren klappt Stillen in der Hoppe-Reiter-Position am besten.

Wenn die Mutter flache und/oder weniger elastische Brustwarzen hat, kann sie versuchen, diese stärker hervortreten zu lassen oder so zu formen, dass das Baby sie besser erfassen kann.

Bei manchen Mutter-Kind-Paaren verhelfen Stillhütchen zum schmerzfreien Stillen und verbesserten Milchtransfer (LeFort et al., 2021). Stillhütchen haben viele Nachteile und Risiken und sollten mit Bedacht und so kurz wie möglich eingesetzt werden. Bei manchen Müttern reicht bereits, wenn sie das Stillhütchen nur am Anfang der Stillmahlzeit aufsetzen und noch während der Stillmahlzeit (in einer kleinen Verschnaufpause) schnell absetzen und dann ohne Hütchen weiterstillen.
Körperarbeit (Chiropraxis, Craniosacraltherapie, Osteopathie, Physiotherapie, Logopädie, myofunktionelle Therapie usw.) kann nach der Erfahrung einiger Zungenband-Spezialisten in Kombination mit einer Frenotomie oder unabhängig davon unterstützend wirken, um andere körperliche Ursachen für Saugprobleme wie Blockaden, Verspannungen, Asymmetrien zu behandeln und die Kraft, Beweglichkeit und Koordination der Zunge zu fördern (Watson-Genna et al., 2017). Eine eingeschränkte Zungenbeweglichkeit kann auch Folge von anderen medizinischen Problemen wie Blockaden, Verspannungen und Asymmetrien sein, sodass deren Behandlung die Ankyloglossie unter Umständen verbessern kann und sich eine Frenotomie vermeiden lässt (Smillie in Watson-Genna et al., 2017).
Um die Milchbildung trotz suboptimalem Milchtransfer beim Stillen ausreichend zu steigern und aufrechtzuerhalten, kann per Hand oder mit einer hochwertigen elektrischen Krankenhaus- und Miet-Doppelpumpe – also einer elektrischen Intervallpumpe, wie die Eltern sie aus dem Krankenhaus kennen – nach dem Stillen zusätzlich Milch gewonnen werden (weitere Infos zur Milchgewinnung per Hand und Pumpe).
Wenn die Ausscheidungen und die Gewichtszunahme darauf hindeuten, dass das Baby trotz häufigem Stillen rund um die Uhr nicht ausreichend Milch an der Brust bekommt, braucht es eine Zufütterung – idealerweise mit Muttermilch; wenn diese nicht in ausreichenden Mengen zur Verfügung steht, dann mit industriell hergestelltem Muttermilchersatz (siehe auch Bekommt mein Baby genug Muttermilch?). Babys, die nicht ausreichend ernährt sind, haben nicht die Kraft effektiv an der Brust zu trinken, sodass ein Teufelskreis mit Abwärtsspirale entstehen kann. Ineffektives Trinken und eine eingeschränkte Zungenmobilität können auch Folge von unzureichenden Energiereserven sein bzw. dadurch verstärkt werden (Smillie in Watson Genna et al., 2017).
Das Baby sollte nach Möglichkeit alternativ zugefüttert werden, um eine Saugverwirrung zu vermeiden – in den ersten Tagen per Löffel, Becher, per Spritze und Sonde und anschließend mit dem Brusternährungsset (mehr dazu im Artikel Muttermilch oder Säuglingsmilch stillfreundlich füttern). Diese Methoden helfen das Stillen zu schützen und zu fördern.
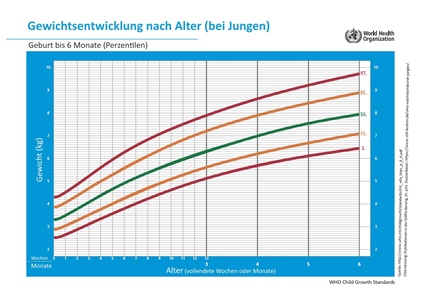
Um eine gute Versorgung mit Milch sicherzustellen, sollte bei Babys mit zu kurzem Zungenband der Gewichtsverlauf anhand der WHO-Gewichtskurven mithilfe der Hebamme oder Stillberaterin engmaschig kontrolliert werden (siehe hierzu die Protokollvorlagen und das Fachbuch mit STILLDOK-Software): Nach der Geburt bis zum Erreichen des Geburtsgewichts z.B. täglich, später z.B. zweimal die Woche. So wird sichergestellt, dass das Baby gut ernährt ist. Wenn die Gewichtszunahme nicht anhand der Perzentile des Babys, sondern weniger steil verläuft (Perzentilen nach unten kreuzt), dann braucht das Baby mehr Milch. Dies kann durch Verbesserung des Stillmanagements und/oder durch vermehrte Zufütterung und ggf. eine Frenotomie erreicht werden (Guóth-Gumberger, 2018)(siehe auch Bekommt mein Baby genug Muttermilch?).
Chirurgische Behandlung eines verkürzten Zungenbands (Frenotomie)
Obwohl viele Babys mit eingeschränkter Zungenbeweglichkeit aufgrund eines möglicherweise verkürzten Zungenbands problemlos stillen können, haben andere anhaltende Probleme, die auch durch eine professionelle Stillberatung allein nicht behoben werden können. In diesen Fällen kann die Trennung des Zungenbands (sog. Frenotomie) in Erwägung gezogen werden. Eine Frenotomie soll die Zungenbeweglichkeit verbessern: Die Zunge soll nach der Durchtrennung des Zungenbändchens weiter ausgestreckt und hochgehoben werden können (Khan et al., 2020).
Der Eingriff gehört in den Zuständigkeitsbereich eines Arztes. Frenotomien werden durch Kinderärzte in Kliniken und in manchen niedergelassenen Praxen durchgeführt. Auch manche Zahnärzte, HNO-Ärzte, Kinderchirurgen und Mund-Kiefer-Chirurgen bieten den Eingriff an. Der Behandler sollte eine Fortbildung auf dem Gebiet der Frenotomie absolviert haben und diesen Eingriff regelmäßig durchführen, damit er über ausreichend Expertise und Erfahrung verfügt.
Im Folgenden wird in zwei Kurzfilmen von Dr. Jack Newmann, Kinderarzt und Still- und Laktationsberater IBCLC, gezeigt, wie ein Zungenbändchen durchtrennt wird und wie das Baby gleich anschließend an der Brust trinken kann:
- Durchtrennen des Zungenbändchens (andere Ärzte benutzen dabei Handschuhe und einen Zungenband-Hohlspatel für korrektes Schneiden, pucken das Baby und stabilisieren das Köpfchen)
- Stillen gleich nach dem Durchtrennen des verkürzten Zungenbändchens
Unterschiede bezüglich Schnitt-Technik
Wie hilfreich eine Frenotomie ist, hängt möglicherweise von der konkreten Schnitt-Technik ab. Bezüglich der optimalen Technik gibt es unter den Anbietern unterschiedliche Überzeugungen.
Mit oder ohne Wunde?
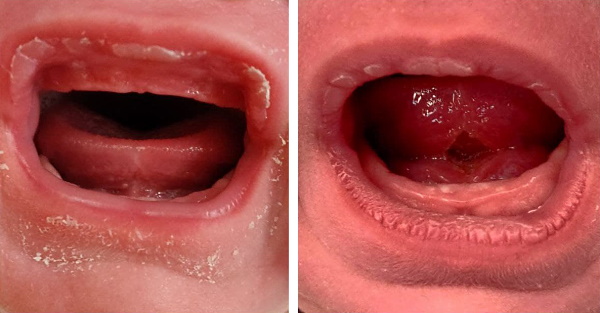
Traditionell wird lediglich der Bindegewebsstrang am vorderen Zungenanteil getrennt, falls einer vorhanden ist, d.h. das so genannte „anteriore“ also „klassische“ Zungenband (Ghaheri, 2014, Messner et al., 2020). Hierbei entsteht keine Wunde unterhalb der Zunge. Seit etwa 15 Jahren verbreitet sich ausgehend von den Erfahrungen des US-Chirurgen Dr. Bobak A. Ghaheri unter einigen Anbietern die Überzeugung, dass der vollständig klinisch erreichbare Anteil des Zungenbands durchzutrennen ist (Ghaheri, 2014; Baxter, 2018; Moghtader, 2019), damit sich nicht nur der vordere, sondern auch der mittlere / hintere Zungenanteil heben kann, was für das effektive Entleeren der Brust nach der Überzeugung dieser Anbieter eine Voraussetzung ist. Hierbei entsteht eine rautenförmige Wunde unterhalb der Zunge (siehe Videos von einer Schnitt-Frenotomie und einer Laser-Frenotomie mit anschließender rautenförmigen Wunde). Dabei schellt die Zunge manchmal mit einem hörbaren Plopp nach oben. Nur der klinisch erreichbare Anteil des Zungenbands wird getrennt, der Zungenmuskel und der Mundboden werden verschont. Die rautenförmige Wunde entsteht infolge einer horizontalen Inzision automatisch durch die anatomische Zeltform des Zungenbandes (Moghtader, 2019).
Belege für die Notwendigkeit der vollständigen Durchtrennung stehen im Sinne der evidenzbasierten Medizin noch aus. Argumente für die vollständige Trennung werden zum Teil aus Ultraschall-Studien (Elad et al., 2014) abgeleitet, die zeigen sollen, dass die Beweglichkeit des hinteren Zungenabschnitts für das Extrahieren der Milch aus der Brust erforderlich ist (Ghaheri, 2014; Fiebak, 2019). Doch die Interpretation dieser Studien ist umstritten. Douglas und Geddes (2018) interpretieren die Studie von Elad et al. und eigene Ultraschallstudien so, dass für die Extraktion der Milch aus der Brust lediglich die rhythmische Senkung des Kiefers erforderlich ist, welche das benötigte Vakuum erzeugt – die Zunge bewegt sich demnach zusammen mit dem Unterkiefer und muss nicht in der Lage sein, den hinteren (posterioren) Bereich unabhängig vom Kiefer zu heben (Douglas und Geddes, 2018; Geddes et al., 2021).
Bislang existieren keine Studien, welche die Auswirkungen der beiden Schnitt-Techniken (mit und ohne Wunde) systematisch vergleichen, bzw. es fehlen methodologisch hochwertige, randomisiert kontrollierte Studien, welche „posteriore“ Frenotomien in Abwesenheit von „anterioren“ / klassischen Zungenbändern evaluieren. Einige Fachleute, die Frenotomien durchführen, lehnen das Schneiden von Wunden unterhalb der Zunge ab und trennen im Sinne der herkömmlichen Vorgehensweise nach wie vor lediglich vorhandene Bindegewebsmembrane am vorderen Zungenanteil (Messner et al, 2020). Die Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine plädiert für eine minimal-invasive Vorgehensweise und betont die besonderen Risiken von tiefen Gewebseinschnitten jenseits der klassischen Zungenband-Inzision (LeFort et al., 2021). Eine Umfrage unter Mitgliedern der Academy of Breastfeeding Medicine ergab, dass eine „posteriore“ Trennung mit Wunde im Vergleich zu einer „anterioren“ Trennung signifikant häufiger mit Schmerzen beim Baby assoziiert war, die Frenotomie jedoch seltener wiederholt wurde (O´Connor et al., 2022). Sollte die Frenotomie nicht das erhoffte Ergebnis gebracht haben, wird bei einer „anterioren“ Frenotomie viel eher auf eine Verbesserung des Ergebnisses durch einen tieferen Schnitt gehofft als bei einer „posterioren“ Frenotomie, weil da nicht viele weitere Möglichkeiten übrig bleiben (O´Connor et al., 2022).
Es gibt unter den Anbietern auch unterschiedliche Auffassungen darüber, ob die Trennung mittels Laser (Laser-Frenotomie) oder einer Schere (Schnitt-Frenotomie) erfolgen sollte. Auch weitere Instrumente wie Skalpelle und Elektrochirurgie werden eingesetzt. Schere und Skalpell werden zusammen als „Cold Steel“-Technologien zusammengefasst. Laser und Elektrochirurgie wirken durch die Erzeugung von Hitze im Gewebe (O´Connor et al., 2022). Bei den Lasern wird zwischen Dioden-Lasern und CO2-Lasern unterschieden. Ein wesentlicher Unterschied bei beiden Laserformen ist die Temperatur, die im Gewebe erzeugt wird (Dioden-Laser: 900-1500°C, CO2-Laser: 100°C)(Baxter, 2018). Für Anbieter ist der Dioden-Laser wesentlich günstiger (Baxter, 2018). Mögliche kollaterale Gewebsschäden inklusive Nervenschäden werden aufgrund der großen Hitze in erster Linie beim Dioden-Laser vermutet (Baxter, 2018; Mills et al., 2019). Bislang gibt es keine evidenzbasierte Antwort auf die Frage, welches dieser Instrumente die besten Ergebnisse liefert (Messner et al., 2020). Die meisten Kinderärzte, Allgemeinärzte und HNO-Ärzte verwenden die Schere, Zahnärzte mit Spezialisierung auf Frenotomien ein Laser (O´Connor et al., 2022; Guóth-Gumberger & Karall, 2022). „Anteriore“ Frenotomien werden der internationalen Umfrage der Academy of Breastfeeding Medicine zufolge in den allermeisten Fällen mit Schere oder Skalpell („Cold Steel“) durchgeführt, „posteriore“ Frenotomien etwa zur Hälfte mit „Cold Steel“ und zur Hälfte mit Hitze erzeugenden Instrumenten, v.a. Laser. Blutungen, welche die Aufmerksamkeit eines Arztes benötigen, traten signifikant häufiger bei den „Cold Steel“-Instrumenten auf. Eine orale Aversion (Nahrungsverweigerung) wurde jedoch signifikant häufiger bei den Methoden beobachtet, die Hitze erzeugen, wie Laser. In Bezug auf Narbenbildung gab es keine Unterschiede (O´Connor et al., 2022). Für ein gutes Ergebnis ist anhand vieler Anbieter weniger das Instrument ausschlaggebend, sondern in erster Linie das Wissen und das Können des Behandlers (Guóth-Gumberger & Karall, 2022; Moghtader, 2019).
Laut der Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine, die nur die Trennung des klassischen Zungenbands empfiehlt, bleibt die Schere aufgrund der jahrzehntelangen Erfahrungen der Goldstandard (LeFort et al., 2021). Auch finanzielle Aspekte spielen eine Rolle. Die Schnitt-Frenotomie mittels Schere ist eine Leistung der gesetzlichen Krankenkassen. Laser-Frenotomien müssen privat bezahlt werden und kosten aufgrund der teuren, komplexen Technologie, des hohen Personalbedarfs und der erforderlichen zusätzlichen Expertise mehrere Hundert Euro, welche von den Kassen zurzeit nicht übernommen werden.
Kontraindikationen und Differenzialdiagnosen
Eine amerikanische Expertengruppe von pädiatrischen Hals-Nasen-Ohren-Ärzten, die regelmäßig Frenotomien durchführen (Messner et al., 2020), legte sich auf folgende Kontraindikationen und Differenzialdiagnosen fest: Bevor eine Frenotomie durchgeführt wird, sollten laut Expertengruppe andere Ursachen für Stillprobleme im Kopf- und Halsbereich ausgeschlossen werden. Hierzu gehören ein Verschluss oder eine Einengung der Nasenöffnung (z.B. Choanalatresie), Blockierung der Atemwege (z.B. Laryngomalazie, bilaterale Lähmung der Stimmlippen), laryngopharyngealer Reflux und cranofaziale Anomalien wie z.B. Retrognathie (Rückverlagerung des Kiefers), Micrognathie (zu kleiner Kiefer) oder Gaumenspalten. Des Weiteren sollten auch neuromuskuläre Erkrankungen, muskuläre Hypotonie und Gerinnungsstörungen ausgeschlossen werden. Wenn diese Störungen nicht diagnostiziert und behandelt werden, kann sich der Gesundheitszustand des Babys nach einer Frenotomie laut Expertengruppe verschlechtern. Bei Patienten mit Retrognathie, Micrognathie, neuromuskulären Erkrankungen oder Hypotonie kann eine Frenotomie laut Expertengruppe die Gefahr erhöhen, dass sich die Zunge in den Rachen zurückverlagert und auf diese Weise zu einer Blockade der Atemwege führt (Messner et al., 2020).
Risiken
Wie die amerikanische Expertengruppe von pädiatrischen Hals-Nasen-Ohren-Ärzten feststellt, gilt die Frenotomie als ein relativ einfacher Eingriff, der meist gut toleriert wird. Komplikationen sind sehr selten (Messner et al., 2020). Die amerikansiche HNO-Expertengruppe (Messner et al., 2020), eine australische multidisziplinäre Expertengruppe unter Federführung der Australischen Zahnmedizinischen Fachgesellschaft (Australian Dental Association, 2020) und eine Erhebung der Academy of Breastfeeding Medicine (O´Connor et al., 2022) listen folgende seltene Komplikationen auf:
- Schmerzen
- Blutungen
- Hämatome
- Schwellung
- Blockade der Atemwege
- Verletzung der Speicheldrüsen
- Verletzung des Zungenmuskels und anderer oraler Gewebe
- Narbenbildung
- Nahrungsverweigerung (oral aversion)
- tiefe Geschwüre
- Infektionen
- Parästhesie der Zunge
- Verschlechterung der Saug- und Stillprobleme und der Brustwarzenschmerzen
Außerdem betont die HNO-Expertengruppe, dass eine Frenotomie keine Garantie dafür darstellt, dass das Stillproblem gelöst wird (Messner et al., 2020).
In der Metaanalyse von O´Shea et al., 2017, welche 5 randomisiert-kontrollierte Frenotomie-Studien mit insgesamt 302 eingeschlossenen Säuglingen untersuchte, kamen exzessive Blutungen, Infektionen und Verletzungen der Speicheldrüsen kein einziges Mal vor.
Die Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine betont die besonderen Risiken der tiefen Inzision, bei der die Rauten-förmige Wunde entsteht: Blutungen, Hämatom-Bildung, Schädigung benachbarter Gewebsschichten, Verletzung von Nerven, welche zu einer Parästhesie (gestörte Empfindungen) oder einem Taubheitsgefühl führen können. Sie betont, dass es nicht möglich ist, alle Zweige der Zungennerven zu visualisieren, und dass Säuglinge über den Verlust von Gefühl in der Zunge nicht berichten können. Auch auf die mögliche Gefahr von Brustverweigerung aufgrund von Schmerzen durch die tiefe Inzision, Infektionen der Wunde sowie lebensgefährliche Blutungen machen die Autorinnen aufmerksam (LeFort et al., 2021).
Wie bei jedem chirurgischen Eingriff hängen das Ergebnis und mögliche Risiken maßgeblich von der fachgerechten Durchführung der Frenotomie durch eine umfassend fortgebildete und erfahrene ärztliche Fachperson ab.
Schmerzlinderung während der Frenotomie
Die Frenotomie ist ein ein Prozess, der beim Baby gewisse Schmerzen verursacht. Diese werden je nach Frenotomie-Methode gelindert. Bei relativ einfachen, schnellen Schnittfrenotomien wird manchmal keine gesonderte Schmerzlinderung durchgeführt, das Baby wird aber vor und sofort nach der Frenotomie zur Beruhigung und Schmerzlinderung gestillt (Guóth-Gumberger & Karall, 2022). Stillen ist bekanntlich die beste nicht-medikamentöse Methode zur Schmerzlinderung bei Säuglingen (Harrison et al., 2016). Eine solche einfache, schnelle Schnittfrenotomie soll etwa so schmerzhaft sein wie eine Impfung oder ein Biss in die Wange (Guóth-Gumberger & Karall, 2022). Andere Ärzte geben dem Baby zur Schmerzlinderung zusätzlich 1–2 ml Zuckerlösung unmittelbar vor einer Schnittfrenotomie auf die Zunge. Dies ist eine weitere anerkannte nicht-medikamentöse Maßnahme der Schmerzlinderung bei Säuglingen. Bei dicken / breiten Zungenbändern kommen auch lokale Schmerzgele in Betracht (Dalsgaard et al., 2022). Auch bei einer Laser-Frenotomie werden oft lokale Schmerzgele verwendet (Moghtader, 2019). Bei Laser-Frenotomie wird manchmal vor dem Eingriff ein Lokalanästhetikum in die Zunge gespritzt, was ebenfalls etwas schmerzhaft ist. Schmerzgele und Lokalanästhetika haben den Nachteil, dass sie das anschließende Stillen erschweren. Bei Babys wird eine Vollnarkose nur in Ausnahmefällen eingesetzt (Guóth-Gumberger & Karall, 2022), z.B. wenn mehrere Eingriffe gleichzeitig vorgenommen werden.
Nachsorge
Auch die Nachsorge (Nachbehandlung) nach einer Frenotomie ist Gegenstand kontroverser Diskussionen. Es gibt unzählige Meinungen und Stellungnahmen, ein Konsens fehlt bislang mit der Ausnahme, dass Stillen sofort nach dem Eingriff möglich und erwünscht ist. Stillen hilft nach einhelliger Überzeugung aller Anbieter das Kind zu beruhigen, Schmerzen zu lindern und die Zungenbeweglichkeit zu verbessern.
Die Zungenband-Arbeitsgruppe der Academy of Breastfeeding Medicine empfiehlt, dass die behandelnde Fachperson die Effektivität der Frenotomie nach dem Eingriff evaluiert und potentielle unerwünschte Wirkungen sowie Komplikationen dokumentiert. Eine fortgesetzte Unterstützung beim Stillen sollte angeboten werden (LeFort et al., 2021). Darüber hinaus gibt es laut der Expertengruppe keine wissenschaftliche Evidenz, um postoperative manuelle Übungen oder Dehnungen zu empfehlen (LeFort et al., 2021), solche Empfehlungen beruhen auf praktischen Erfahrungen der Anbieter.
Zum Schmerzmanagement werden häufiges Stillen, Muttermilch (in dünnen Scheiben eingefroren und dann unter die Zunge gelegt) und ggf. vom Arzt / von der Ärztin verschriebene stillverträgliche Schmerzmittel empfohlen. Die Wunde heilt bei einer linearen Inzision innerhalb eines Tages. Dabei bildet sich ein weißer Fibrin-Wundbelag, der etwa eine Woche lang vorhanden ist (Coryllos et al., 2017; Moghtader, 2019).
In erster Linie Behandler im Sinne von Dr. Ghaheri, welche im hinteren Anteil des Zungenbands mittels Laser eine rautenförmige Wunde schneiden, plädieren dafür, nach der Frenotomie ein aktives Wundmanagement (AWM) mit Dehnübungen und Training für die Zunge durchzuführen. Sie argumentieren damit, dass der Körper versucht die horizontal geschnittene Wunde wieder horizontal zu schließen und dass dies zu einem Reattachment (Wiederanheftung) des posterioren Zungenbands und auf diese Weise wieder zur Funktionseinschränkung der Zunge führen kann (Ghaheri, 2014; Baxter, 2018; Moghtader, 2019). Dr. Moghtader hat für die Zungenübungen die so genannte 4–6-Regel entwickelt: über 4–6 Wochen, mindestens 4–6-mal in 24 Stunden, im Abstand von 4–6 Stunden für 4–6 Sekunden (s. Video). Die Umsetzung dieser Regel sei für einen langfristigen Behandlungserfolg wichtig (Moghtader, 2019). Diese Praxis des aktiven Wundmanagements wurde auf der anderen Seite von mehreren Stillberaterinnen als traumatisch für das Baby und seine Eltern beschrieben (Lonkhuijsen, 2016; Bautsch, 2019).
Manche Fachleute, wie z.B. der kanadische Laktationsberater Dr. Jack Newman, IBCLC, lehnen postoperative Übungen nach Frenotomien ab. Wieder andere Behandler vertreten eine Meinung zwischen diesen beiden Positionen, also seltenere Übungen über eine kürzere Zeitdauer. Bislang existiert keine Evidenzbasis für oder gegen eine solche Standardnachsorge (Weissmann & Dubester David, 2020).
Guóth-Gumberger & Karall vermuten (2022), dass die Frenotomiewunde nach einer Schnittfrenotomie anders verheilt als nach einer Laserfrenotomie und dass ein Reattachment (Wiederanheftung) der Wunde ausschließlich nach Laserfrenotomien ein Problem darstellt. Sie plädieren nach Schnitt-Frenotomien, bei denen eine rautenförmige Wunde resultiert, für häufiges Stillen und in der ersten Zeit nach der Frenotomie für spielerische Zungenübungen, um die Beweglichkeit der Zunge zu steigern (Coryllos et al., 2017; Guóth-Gumberger & Karall, 2016 und 2022), s. Videos zu den Zungenübungen.
Eine dänische nationale Leitlinie zum zu kurzen Zungenband empfiehlt, keine manuelle Zungenmobilisierung als Nachsorge anzubieten oder anzuraten (Evidenzgrad der Empfehlung: sehr schwach). Sie begründen ihre Empfehlung damit, dass es keine wissenschaftlichen Belege dafür gibt, dass eine solche Nachsorgebehandlung wirksam wäre. Gleichzeitig betonen sie, dass manuelle Zungenmobilisierungsübungen für das Kind schmerzhaft sind und schmerzhafte medizinische Behandlungen vermieden oder minimiert werden sollten. Mobilisierung durch das Stillen reicht ihrer Meinung nach aus (Dalsgaard et al. 2022).
Potenzielle Nutzen, Risiken und Nebenwirkungen sind bislang nicht wissenschaftlich evaluiert worden. Ob postoperative Übungen wie Dehnen oder Massage einen Vorteil bringen, ist im Sinne der evidenzbasierten Medizin bislang unbeantwortet (Messner et al., 2020; LeFort et al., 2021).
Ergänzend sollte anhand der Überzeugung einiger Zungenband-Experten Körperarbeit in Form von Osteopathie, Oraltherapie, myofunktionelle Therapie usw. stattfinden (Moghtader, 2019; Baxter, 2018; Coryllos et al., 2017; Guóth-Gumberger & Karall, 2016). Deren Kosten werden von der gesetzlichen Krankenversicherung bislang nicht regulär übernommen. Die Rechnungen können bei der Krankenkasse eingereicht werden. In manchen Fällen findet nachträglich eine (teilweise) Erstattung statt. Hierzu ist es günstig, wenn der behandelnde Arzt ein Privat-Rezept ausstellt.
Darüber hinaus werden auch aufrechte Stillhaltungen (zurückgelehntes Stillen, Hoppe-Reiter-Position) und regelmäßige Bauchlage auf dem Boden oder dem Körper der Eltern zur Verbesserung der Zungenbeweglichkeit empfohlen (Coryllos et al., 2017).
In bestimmten Fällen werden weitere Frenotomien empfohlen, um die Zungenbeweglichkeit weiter zu verbessern, sollte die erste Frenotomie nicht ausreichend geholfen haben (Coryllos et al., 2017; Guóth-Gumberger & Karall, 2022).
Laut Coryllos et al. sollten die Eltern realistische Erwartungen haben: Der Säugling soll mehrere Wochen benötigen, bis er lernt, mit der neuen Zungenbeweglichkeit umzugehen, direkt nach der Frenotomie sei die Zunge noch schlapp. Selbst Neugeborene müssten umlernen, nachdem sie während der Schwangerschaft schon mehrere Monate mit der eingeschränkten Zungenbeweglichkeit Fruchtwasser geschluckt haben. Wird die Frenotomie auf das zweite Lebenshalbjahr hinausgezögert, soll die Rehabilitation der Zunge nochmal länger benötigen. Kraft, Ausdauer und Koordination müssten trainiert und neu erworben werden (Coryllos et al., 2017). Laut Moghtader kann es bei sehr „jungen“ Säuglingen zu einer sofortigen Verbesserung der Stillsituation kommen, bei älteren Säuglingen seien erste Verbesserungen am dritten Tag erwartet mit einer anschließenden Achterbahnfahrt mit guten Tagen und Rückschlägen. Der Beruhigungssauger sollte soweit möglich vermieden werden, weil der Schnuller die Zunge weg von ihrer physiologischen Position drückt und den gewünschten Kontakt mit dem Gaumen verhindert. Häufiges Stillen sei jedoch sehr erwünscht (Moghtader, 2019).
Weissman (2022) weist als weitere Nachsorgemaßnahme auf die Vermeidung von Flaschenfütterung hin. Wie sie schreibt, ist es vom Baby zu viel verlangt aus einer Flasche zu trinken, an der Brust effektiv zu saugen und sich an das neue Gefühl im Mund nach der Frenotomie zu gewöhnen. Sie empfiehlt die Anzahl der Flaschen zu reduzieren und die Zufütterung möglichst an der Brust mithilfe des Brusternährungssets zu erreichen.
Wie effektiv sind Frenotomien in der Behandlung von Stillproblemen?
Viele Mütter setzen große Hoffnungen darauf, dass ihre Stillprobleme durch die Frenotomie wie durch Zauberhand gelöst werden. Dies ist jedoch selten der Fall. Einige Mütter finden die Frenotomie hilfreich, andere sind enttäuscht, weil sie keine Wirkung erleben, wieder andere erleben die Frenotomie und gegebenenfalls die postoperativen Übungen als traumatisierend. Manche Mütter stellen in den ersten Stunden und Tagen nach der Frenotomie zunächst keine Verbesserung fest, langfristig nehmen ihre Brustwarzenschmerzen jedoch ab, das Trinken an der Brust und das Stillen insgesamt verbessern sich über Wochen und Monate. In anderen Fällen können die gravierenden Stillprobleme nicht gelöst werden, auch nach einer Frenotomie bleiben sie bestehen und ggf. verschlimmern sich weiter, sodass das Stillen aufgegeben wird, wobei anhand dieser Erfahrungen kein kausaler Zusammenhang hergestellt werden kann, weder in die eine, noch in die andere Richtung.
Hat die Frenotomie keine Verbesserung gebracht, argumentieren manche überzeugte Verfechter von Frenotomien, dass der Schnitt nicht früh genug, nicht korrekt, nicht tief genug bzw. nicht „komplett“ ausgeführt bzw. die postoperativen Übungen nicht konsequent genug umgesetzt worden sind, dass die Zunge noch Zeit braucht, um sich an ein neues Bewegungsmuster zu gewöhnen, bzw. dass in der Zunge bestimmte Muskeln erst trainiert werden müssen (aufgrund der bereits intrauterinen Existenz verkürzter Zungenbänder), und dass zusätzlich noch Körperarbeit erfolgen muss (Physiotherapie, Osteopathie, Logopädie, Craniosakraltherapie, usw.). Das ist nachvollziehbar. Dennoch: Diese Behauptungen sind bislang nicht belegt und es ist kaum möglich, ein solches Theoriegebilde wissenschaftlich zu verifizieren oder zu widerlegen. So kann eine Festung aus ungeprüften Annahmen entstehen, die niemals an der Grundannahme zweifeln lässt, dass die Frenotomie an sich ein sinnvoller Eingriff war. Aussagekräftige wissenschaftliche Studien sind unverzichtbar, um den Effekt der Frenotomie (und der Nachbehandlung) verlässlich einschätzen zu können.
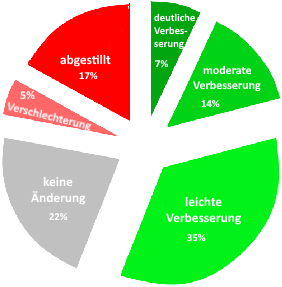
In einer Studie mit 177 Mutter-Kind-Paaren (79% anteriores, 21% posteriores Zungenband) konnten nach der Frenotomie 23% der Mutter-Kind-Paare zum Vollstillen gelangen. 34% stillten bereits vor der Frenotomie voll, 42% haben nach der Frenotomie abgestillt oder weiterhin nicht gestillt. Subjektiv fanden 85% der Mütter, dass die Frenotomie hilfreich war (Dixon et al., 2018).
In einer anderen Studie wurden 220 Babys mit der Diagnose eines zu kurzen Zungenbands (80% anterior und 17% posterior) nach einer Frenotomie in der Praxis eines pädiatrischen Hals-Nasen-Ohren-Arztes nachbeobachtet (Bundogji et al., 2020). Eine Woche nach dem Eingriff hatte sich das Stillen bei 35% der Mutter-Kind-Paare leicht, bei 14% mittelmäßig und bei 7% deutlich verbessert, bei 22% stellte sich keine Verbesserung ein, bei 5% verschlechterte sich das Stillen und 17% stillten ab. Das heißt, die Verbesserungen nach der Frenotomie waren bei einer kleinen Gruppe deutlich, aber insgesamt moderat, bei 44% der Mutter-Kind-Paare brachte die Frenotomie gar keine Besserung in Bezug auf das Stillen. Interessanterweise schätzte der behandelnde Hals-Nasen-Ohren-Arzt die zu erwartenden Verbesserungen beim Stillen durch die Frenotomie deutlich günstiger ein als was die unabhängige Befragung ergab. Seine Einschätzungen korrelierten nicht mit den tatsächlichen Ergebnissen. Gleichzeitig gaben 97% der Mütter im Nachhinein an, dass sie mit ihrer Entscheidung für die Frenotomie zufrieden waren und sich in derselben Situation wieder für die Frenotomie entscheiden würden (Bundogji et al., 2020).
 Neben einer Reihe von Beobachtungsstudien zu Frenotomien, die aufgrund ihres Studiendesigns eine weniger verlässliche Einschätzung zum Nutzen von Frenotomien erlauben, sind auch eine Handvoll randomisiert-kontrollierter Studien durchgeführt worden, deren Studien-Design für den Nachweis von Behandlungseffekten ausgelegt ist. Manche dieser Studien zeigen ebenfalls eine klare Wirkung, andere konnten lediglich in Bezug auf Brustwarzenschmerzen, nicht jedoch in Bezug auf Saugverhalten/Stilleffizienz eine konsistente Verbesserung beobachten. Eine Meta-Analyse der angesehenen Cochrane Collaboration von Anfang 2017 fasste fünf der bis dahin erschienenen randomisiert-kontrollierten Zungenbandstudien zusammen und kam zu der Schlussfolgerung, dass Frenotomien Brustwarzenschmerzen der Mutter unter Umständen lindern können, ein konsistenter positiver Effekt auf das Saugen des Säuglings jedoch nicht festgestellt werden kann (O´Shea et al., 2017). Die methodische Qualität der eingeschlossenen fünf Studien wurde als gering eingestuft, was die Verlässlichkeit der Ergebnisse einschränkt. Es gab keine Standard-Definitionen für das Zungenband und die Behandlungsmethoden, die Stichproben waren durchgehend sehr klein und es gab keine längere Nachbeobachtung.
Neben einer Reihe von Beobachtungsstudien zu Frenotomien, die aufgrund ihres Studiendesigns eine weniger verlässliche Einschätzung zum Nutzen von Frenotomien erlauben, sind auch eine Handvoll randomisiert-kontrollierter Studien durchgeführt worden, deren Studien-Design für den Nachweis von Behandlungseffekten ausgelegt ist. Manche dieser Studien zeigen ebenfalls eine klare Wirkung, andere konnten lediglich in Bezug auf Brustwarzenschmerzen, nicht jedoch in Bezug auf Saugverhalten/Stilleffizienz eine konsistente Verbesserung beobachten. Eine Meta-Analyse der angesehenen Cochrane Collaboration von Anfang 2017 fasste fünf der bis dahin erschienenen randomisiert-kontrollierten Zungenbandstudien zusammen und kam zu der Schlussfolgerung, dass Frenotomien Brustwarzenschmerzen der Mutter unter Umständen lindern können, ein konsistenter positiver Effekt auf das Saugen des Säuglings jedoch nicht festgestellt werden kann (O´Shea et al., 2017). Die methodische Qualität der eingeschlossenen fünf Studien wurde als gering eingestuft, was die Verlässlichkeit der Ergebnisse einschränkt. Es gab keine Standard-Definitionen für das Zungenband und die Behandlungsmethoden, die Stichproben waren durchgehend sehr klein und es gab keine längere Nachbeobachtung.
Zur Frenotomie beim posterioren Zungenband (ohne anterioren Anteil) existiert bislang nur eine kleine randomisierte Studie (Ghaheri et al., 2021). Diese demonstrierte in der Interventionsgruppe im Vergleich zur Kontrollgruppe veränderte Saugparameter, eine verbesserte Stilleffizienz und eine Verringerung folgender Symptome: Reflux, Ablehnung der Fütterung, Unruhe und Durchbiegen während des Stillens / der Fütterung, Verschlucken und Schluckauf. Die Mamillenschmerzen nahmen in der Interventionsgruppe stärker ab als in der Kontrollgruppe. Auf der anderen Seite war die Studie sehr klein, nicht verblindet und es gab keine längere Beobachtung der Mutter-Kind-Paare. Die Diagnostik von posterioren Zungenbändern erfolgte ohne validierte Beurteilungsinstrumente, war intransparent und subjektiv. Es ist unklar, ob die mithilfe eines Flaschenfütterungssystems festgestellten Änderungen in Saugparametern und die Änderungen weiterer Symptome eine spürbare Relevanz für das Stillen haben. Daher sind weitere Studien erforderlich, um den Effekt der Frenotomie bei sog. posterioren Zungenbändern auf das Stillen zu untersuchen.
Grob lässt sich die Forschung wie folgt zusammenfassen:
Bei durchschnittlich 8% von Babys (je nach Diagnostikmethode 2–15%) kann ein zu kurzes Zungenband diagnostiziert werden. Das Risiko für Stillprobleme liegt bei Babys mit einem zu kurzen Zungenband 2–3-fach höher als bei Babys ohne zu kurzes Zungenband. Bei etwa der Hälfte der Babys mit einem zu kurzen Zungenband (je nach Studien-Population, -Setting und -Methodik 25–80%) treten Stillprobleme auf, die andere Hälfte kann ohne Probleme gestillt werden. Bei etwa der Hälfte von Babys mit einem zu kurzen Zungenband und Stillproblemen verbessert sich die Stillsituation nach einer Frenotomie – bei einem kleinen Teil tritt sogar eine deutliche Verbesserung ein –, bei der anderen Hälfte treten keine Besserungen auf, bei einem geringen Teil verschlechtert sich die Situation. Die große Mehrheit der Mütter ist mit der Durchführung der Frenotomie im Nachhinein zufrieden. Gut belegt ist, dass Schmerzen beim Stillen bei einem zu kurzen Zungenband durch eine Frenotomie in vielen Fällen gelindert werden können. Es gibt Hinweise darauf, dass in manchen Fällen auch die Saugfähigkeit des Babys durch eine Frenotomie verbessert wird, allerdings war diese Wirkung nicht konsistent. Bezüglich der optimalen Frenotomie-Technik gibt es keinen Konsens und die Forschung liefert bislang keine Orientierung. Es scheint, dass ein tieferer Schnitt (posterior) den Radius der Zungenbeweglichkeit bei manchen Babys stärker erhöhen kann als eine klassische anteriore Frenotomie, gleichzeitig aber auch höhere Risiken birgt.
Leitlinienempfehlungen
- Laut einer australischen multidisziplinären Leitlinie unter Federführung der Australischen Zahnmedizinischen Fachgesellschaft sollten konservative Maßnahmen ausgeschöpft werden, bevor eine Frenotomie in Erwägung gezogen wird. Dazu zählen Unterstützung bei Stillpositionen und Anlegen, häufiges Stillen, Unterstützung der Mutter beim Aufbau ihrer Milchbildung, Stillhütchen und Zufütterung an der Brust, z.B. mit dem Brusternährungsset (Australian Dental Association, 2020).
- Laut der dänischen nationalen Leitlinie zum zu kurzen Zungenband ist bei Säuglingen bis zu einem Alter von 4 Monaten mit einem zu kurzen Zungenband und gleichzeitigen Stillproblemen eine Frenotomie neben Stillberatung in Betracht zu ziehen. Allerdings wird die Evidenzbasis für diese Empfehlung als schwach angegeben (Dalsgaard et al., 2022).
- Die Zungenband-Expertengruppe der Academy of Breastfeeding Medicine vertritt die Meinung, dass Frenotomien von „klassischem“ zu kurzen Zungenband hilfreich sein können, wenn Brustwarzenschmerzen und/oder ein schlechter Milchtransfer durch konservative Behandlungen nicht zeitnah behoben werden können. Die Entscheidung, ob eine Frenotomie durchgeführt wird, sollte aus der Sicht der Expertengruppe von den Familien und dem Behandler gemeinsam getroffen werden. Diese sollte die Wertvorstellungen und Präferenzen der Familie sowie die Risiken und den Nutzen aller Alternativen berücksichtigen (LeFort et al., 2021).
Quellen:
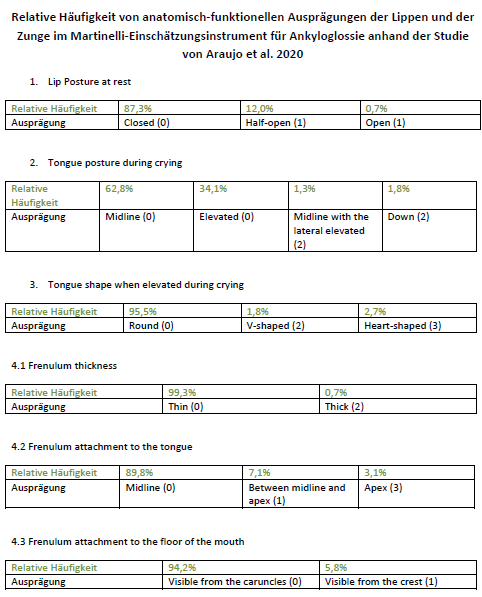
- Araujo MDCM, Freitas RL, Lima MGS, Kozmhinsky VMDR, Guerra CA, Lima GMS, Silva AVCE, Júnior PCM, Arnaud M, Albuquerque EC, Rosenblatt A. Evaluation of the lingual frenulum in newborns using two protocols and its association with breastfeeding. J Pediatr (Rio J). 2020 May-Jun;96(3):379-385.
- Australian Dental Association: Ankyloglossia and Oral Frena Consensus Statement. 2020. Australian Dental Association, PO Box 520, St Leonards, NSW 1590, Australia
- Baxter R: Tongue-Tied: How a Tiny String Under the Tongue Impacts Nursing, Speech, Feeding, and More. Alabama Tongue-Tie Center; 2018.
- Bautsch K: Leserbrief zur Ausgabe 3-2019, Thema Zungenbändchen (Reaktion auf einen Artikel von Dr. Moghtader). Laktation & Stillen 4-2019 S. 4-5.
- Brandão CA, de Marsillac MWS, Barja-Fidalgo F, Oliveira BH. Is the Neonatal Tongue Screening Test a valid and reliable tool for detecting ankyloglossia in newborns? Int J Paediatr Dent. 2018 Jul;28(4):380-389.
- Bundogji N, Zamora S, Brigger M, Wen J: Modest benefit of frenotomy for infants with ankyloglossia and breastfeeding difficulties. Int J Pediatr Otorhinolaryngol 2020;133:109985.
- Buryk M, Bloom D, Shope T. Efficacy of neonatal release of ankyloglossia: a randomized trial. Pediatrics. 2011 Aug;128(2):280-8. doi: 10.1542/peds.2011-0077.
- Caloway C, Hersh CJ, Baars R, Sally S, Diercks G, Hartnick CJ: Association of feeding evaluation with frenotomy rates in infants with breastfeeding difficulties. JAMA Otolaryngol Head & Neck Surg 2019 :10.1001/jamaoto.2019.1696
- Coryllos E, Watson Genna C, Salloum AC: Congenital Tongue Tie and its Impact on Breastfeeding. American Academy of Pediatry, Section on Breastfeeding, 2004.
- Coryllos E, Watson Genna C, LeVan Fram J: Minimally invasive treatment for posterior tongue-tie (The hidden Tongue-Tie). In Watson Genna C (Hrsg.): Supporting Sucking Skills in Breastfeeding Infants. Jones & Bartlett Learning 2017, S. 269-278).
- Dalsgaard B, Busck-Rasmussen M, Giuliani C: Halling C, Nilsson I: Dänische nationale, klinische Leitlinie zum verkürzten Zungenbändchen. Laktation & Stillen 2022:2.
- Dixon B, Gray J, Elliot N, Shand B, Lynn A. A multifaceted programme to reduce the rate of tongue-tie release surgery in newborn infants: Observational study. Int J Pediatr Otorhinolaryngol. 2018 Oct;113:156-163.
- do Rêgo Barros de Andrade Fraga M, Azoubel Barreto K, Barbosa Lira TC, Aparecida de Menezes V. Is the Occurrence of Ankyloglossia in Newborns Associated with Breastfeeding Difficulties? Breastfeed Med. 2020 Feb;15(2):96-102.
- Douglas P, Geddes D: Practice-based interpretation of ultrasound studies leads the way to more effective clinical support and less pharmaceutical and surgical intervention for breastfeeding infants. Midwifery 2018;58:145-155.
- Douglas P: Making Sense of Studies That Claim Benefits of Frenotomy in the Absence of Classic Tongue-Tie. Journal of Human Lactation 2017;33(3):519–523.
- Douglas P, Keogh R. Gestalt Breastfeeding: Helping Mothers and Infants Optimize Positional Stability and Intraoral Breast Tissue Volume for Effective, Pain-Free Milk Transfer. J Hum Lact. 2017 Aug;33(3):509-518.
- Dobrich C: Frenotomy Decision Tool for Breastfeeding Dyads 2020
- Elad D, Kozlovsky P, Blum O, Laine AF, Po MJ, Botzer E, Dollberg S, Zelicovich M, Ben Sira L. Biomechanics of milk extraction during breast-feeding. Proc Natl Acad Sci U S A. 2014 Apr 8;111(14):5230-5.
- Emond A, Ingram J, Johnson D, Blair P, Whitelaw A, Copeland M, Sutcliffe A. Randomised controlled trial of early frenotomy in breastfed infants with mild-moderate tongue-tie. Arch Dis Child Fetal Neonatal Ed. 2014 May;99(3):F189-95.
- Fieback E: Orale Restriktionen. Spätfolgen des funktionseinschränkenden Zungenbands. Laktation & Stillen 2019;3:16-19.
- Geddes DT, Gridneva Z, Perrella SL, Mitoulas LR, Kent JC, Stinson LF, Lai CT, Sakalidis V, Twigger AJ, Hartmann PE. 25 Years of Research in Human Lactation: From Discovery to Translation. Nutrients. 2021 Aug 31;13(9):3071. S. 6
- Ghaheri BA, Lincoln D, Mai TNT, Mace JC. Objective Improvement After Frenotomy for Posterior Tongue-Tie: A Prospective Randomized Trial. Otolaryngol Head Neck Surg. 2021 Sep 7:1945998211039784.
- Ghaheri BA, Cole M, Fausel SC, Chuop M, Mace JC. Breastfeeding improvement following tongue-tie and lip-tie release: A prospective cohort study. 2017 May;127(5):1217-1223.
- Ghaheri B: Rethinking Tongue Tie Anatomy: Anterior vs Posterior Is Irrelevant, März 2014. https://www.drghaheri.com/blog/2014/3/22/rethinking-tongue-tie-anatomy-anterior-vs-posterior-is-irrelevant. Besucht am 26. April 2021.
- Guóth-Gumberger G: Gewichtsverlauf und Stillen. Dokumentieren, Beurteilen, Begleiten. Mabuse verlag, 2. Aufl. 2018.
- Guóth-Gumberger M, Karall D: Anhaltend spannend – das zu kurze Zungenband. Laktation & Stillen 2022/01
- Guóth-Gumberger M, Karall D: Das zu kurze Zungenband. Laktation & Stillen 2016/02.
- Haham A, Marom R, Mangel L, et al. Prevalence of breastfeeding difficulties in newborns with a lingual frenulum: a prospective cohort series. Breastfeed Med 2014;9(9):438–41.
- Hansson D: Tongue-tie: evaluation, support and decision-making. Vortrag auf dem ELACTA-Kongress 2020.
- Harrison D, Reszel J, Bueno M, Sampson M, Shah VS, Taddio A, Larocque C, Turner L: Breastfeeding for procedural pain in infants beyond the neonatal period. Cochrane Database of Systematic Reviews 2016, Issue 10. Art. No.: CD011248.
- Hazelbaker AK: Tongue-Tie Morphogenesis, Impact, Assessment and Treatment (Aidan and Eva Press, Columbus, 2010).
- Hazelbaker AK: The Assessment Tool for Lingual Frenulum Function (ATLFF): Use in a Lactation Consultant Private Practice (Pacific Oaks College, 1993).
- Hill RR, Lee CS, Pados BF: The prevalence of ankyloglossia in children aged <1 year: a systematic review and meta-analysis. Pediatric Research 2020 Nov 13. doi: 10.1038/s41390-020-01239-y
- Hong P, Lago D, Seargeant J, et al. Defining ankyloglossia: a case series of anterior and posterior tongue ties. Int J Pediatr Otorhinolaryngol 2010;74(9):1003–6.
- Ingram J, Johnson D, Copeland M, Churchill C, Taylor H, Emond A. The development of a tongue assessment tool to assist with tongue-tie identification. Arch Dis Child Fetal Neonatal Ed. 2015 Jul;100(4):F344-8.
- Ingram J, Copeland M, Johnson D, Emond A. The development and evaluation of a picture tongue assessment tool for tongue-tie in breastfed babies (TABBY). Int Breastfeed J. 2019 Jul 16;14:31.
- Khan U, MacPherson J, Bezuhly M, Hong P: Comparison of frenotomy techniques for the treatment of ankyloglossia in children: A systematic review. Otolaryngology – Head and Neck Surgery. 2020;163(3):428-443.
- Kotlow LA. SOS 4 TOTS. Tethered Oral Tissues, Tongue-Ties & Lip-Ties. 2016.
- Kotlow LA. Diagnosis and treatment of ankyloglossia and tied maxillary fraenum in infants using Er:YAG and 1064 diode lasers. Eur Arch Paediatr Dent 2011;12(2):106–12.
- Kotlow LA. Diagnosing and understanding the maxillary lip-tie (superior labial, the maxillary labial frenum) as it relates to breastfeeding. J Hum Lact. 2013 Nov;29(4):458-64.
- LeFort Y, Evans A, Livingstone V, Douglas P, Dahlquist N, Donnelly B, Leeper K, Harley E, Lappin S. Academy of Breastfeeding Medicine Position Statement on Ankyloglossia in Breastfeeding Dyads. Breastfeed Med. 2021 Apr;16(4):278-281.
- Lonkhuijsen M: Schneiden oder nicht schneiden?Laktation & Stillen 2016;2:18–20.
- Martinelli RLC, MArchesan IQ, Lauris JR, Honorio HM, Gusmao RJ, Berretin-Felix: Validity and reliability of the neonatal tongue screening test. Revista Cefac. 2016 Nov.-Dez;18(6):1323-1331.
- Martinelli RLC, Marchesan IQ, Berretin-Felix G: Lingual Frenulum Protocol with Scores for Infants. The Internationals Journal of Orofacial Myology 2012;38;104-112.
- Messner AH, Walsh J, Rosenfeld RM, Schwartz SR, Ishman SL, Baldassari C, Brietzke SE, Darrow DH, Goldstein N, Levi J, Meyer AK, Parikh S, Simons JP, Wohl DL, Lambie E, Satterfield L. Clinical Consensus Statement: Ankyloglossia in Children. Otolaryngol Head Neck Surg. 2020 May;162(5):597-611.
- Mills N, Lydon AM, Davies-Payne D, Keesing M; Geddes DT, Mirjalili SA: Imaging the breastfeeding swallow, pilot study using realt time MRI. Laryngoscope Invest Otolaryngol 2020;5:572-9.
- Mills N, Pransky SM, Geddes DT, Mirjalili SA. What is a tongue tie? Defining the anatomy of the in-situ lingual frenulum. Clin Anat. 2019(a) Sep;32(6):749-761.
- Mills N, Keough N, Geddes DT, Pransky SM, Mirjalili SA. Defining the anatomy of the neonatal lingual frenulum. Clin Anat. 2019(b) Sep;32(6):824-835.
- Moghtader D: Frenotomie des Frenulum linguae beim Säugling mit Ankyloglossie. Laktation & Stillen 2019;3:20-28.
- Nakash R, Wasserteil N, Mimouni FB, Kasirer YM, Hammerman C, Bin-Nun A: Upper lip-tie and breastfeeding: A systematic review. Breastfeed Med 2019;14(2):83-87.
- O´Byrne N: Wie ich mich von der Zungenband-orientierten Stillberatung distanziert habe. Laktation & Stillen 2022;1.
- O´Connor ME, Gilliland AM, LeFort Y: Complications and misdiagnoses associated with infant frenotomy: result of a healthcare professional survey. Int Breastfeed J 2022;17:39.
- O’Shea JE, Foster JP, O’Donnell CP, Breathnach D, Jacobs SE, Todd DA, Davis PG. Frenotomy for tongue-tie in newborn infants. Cochrane Database Syst Rev. 2017 Mar 11;3(3):CD011065. doi: 10.1002/14651858.CD011065.pub2.
- Ramoser G, Guóth-Gumberger M, Baumgartner-Sigl S, Zoeggeler T, Scholl-Bürgi S, Karall D. Frenotomy for tongue-tie (frenulum linguae breve) showed improved symptoms in the short- and long-term follow-up. Acta Paediatr. 2019 Oct;108(10):1861-1866.
- Razdan R, Callaham S, Saggio R, Chafin M, Carr MM: Maxillary frenulum in newborns: Association with breastfeeding. Otolaryngol Head Neck Surg 2020;16(2)954-9.
- Santa Maria C, Aby J, Truong MT, Thakur Y, Rea S, Messner A: The superior labial frenulum in newborns, what is normal? Global Pediatric Health 2017;4:1-6.
- Schlatter SM, Schupp W, Otten JE, Harnisch S, Kunze M, Stavropoulou D, Hentschel R. The role of tongue-tie in breastfeeding problems-A prospective observational study. Acta Paediatr. 2019 Dec;108(12):2214-2221.
- Shah S, Allen P, Walker R, Rosen-Carole C, McKenna Beoit MK: Upper lip tie. Anatomy, effect on breastfeeding and correlation with ankyloglossia. Laryngoscope 2021;31(5):E1701-1706.
- Slagter KW, Raghoebar GM, Hamming I, Meijer J, Vissink A. Effect of frenotomy on breastfeeding and reflux: results from the BRIEF prospective longitudinal cohort study. Clin Oral Investig. 2020 Dec 14. doi: 10.1007/s00784-020-03665-y.
- Soares Rech RS, Chávez BA, Fernandez PB, Silva DDFD, Hilgert JB, Hugo FN. Presence of ankyloglossia and breastfeeding in babies born in Lima, Peru: a longitudinal study. Codas. 2021 Jan 15;32(6):e20190235.
- Srinivasan A, Al Khoury A, Puzhko S, Dobrich C, Stern M, Mitnick H, Goldfarb L. Frenotomy in Infants with Tongue-Tie and Breastfeeding Problems. J Hum Lact. 2019 Nov;35(4):706-712.
- Srinivasan A, Dobrich C, Mitnick H, Feldman P. Ankyloglossia in breastfeeding infants: the effect of frenotomy on maternal nipple pain and latch. Breastfeed Med. 2006 Winter;1(4):216-24.
- Walker RD, Messing S, Rosen-Carole C, et al. Defining tip-frenulum length for ankyloglossia and its impact on breastfeeding: a prospective cohort study. Breastfeed Med 2018;13(3):204–10.
- Watson Genna C, Murphy J, Kaplan M, Hazelbaker AK, Baeza C, Smillie C, Martinelli R, Marchesan I, Douglas P: Complementary techniques to address tongute-tie. Clinical Lactation 2017;8(3):113-117.
- Watson Genna C (Hrsg.): Supporting Sucking Skills in Breastfeeding Infants. Sudbury, MA: Jones & Bartlett; 2017.
- Walsh J, McKenna Benoit M. Ankyloglossia and Other Oral Ties. Otolaryngol Clin North Am. 2019 Oct;52(5):795-811.
- Weissmann G, Dubester David Y: Das obere Lippenband und seine Auswirkungen auf das Stillen. Laktation & Stillen 2019;2:31-32.
- Weissmann G, Dubester David Y: Nachsorge und Übungen nach der Frenotomie – notwendig oder nutzlos? Laktation & Stillen 2020;1(32):28–30.
- Weissmann G, Dubester David Y: Ankyloglossie: Jüngste Forschungsergebnisse. Laktation & Stillen, 2018/03.
© Dr. Bauer – Publikationen in der Stillförderung. Text, Bilder, Videos sind urheberrechtlich geschützt. Letzte Änderungen: Juni 2022.